- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
МЕТОДЫ КЛИНИЧЕСКОГО ИССЛЕДОВАНИЯ 4 страница
|
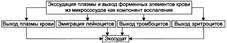
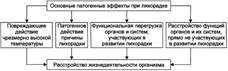
№ 25 Экссудация и выход форменных элементов крови в ткань при воспалении: причины, механизмы развития, проявления и значение. Артериальная и венозная гиперемия, стаз и повышение проницаемости стенок микрососудов в очаге воспаления сопровождаются выходом плазмы, а также форменных элементов крови из микрососудов в ткани и/или полости тела с образованием экссудата.
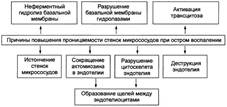
ЭКССУДАЦИЯ. Процесс экссудации начинается вскоре после действия повреждающего фактора на ткань и продолжается до начала репаративных реакций в очаге воспаления. Экссудат - жидкость, выходящая из микрососудов, содержащая большое количество белка и, как правило, форменные элементы крови. Накапливается в тканях и/или полостях тела при воспалении. Причины экссудации. Основная причина экссудации — увеличение проницаемости стенок микрососудов вследствие множества процессов, повреждающих их стенку.
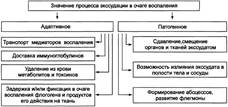
Среди процессов, повреждающих стенку сосуда в очаге воспаления, доминируют нижеперечисленные. • Усиление неферментного гидролиза компонентов базальной мембраны микрососудов в условиях ацидоза. • Повреждение клеток эндотелия и базальной мембраны стенок микрососудов • Перерастяжение и в связи с этим истончение стенки сосудов (особенно венул) вследствие их полнокровия. • Сокращение актиновых нитей и их разрушение, а также разрушение других элементов цитоскелета эндотелиоцитов с их округлением и появлением между ними промежутков, в норме отсутствующих. • Активация механизма трансэндотелиального переноса жидкости («транс -цитоза») из просвета микрососуда в интерстиций, что осуществляется путём пиноцитоза с последующим экзоцитозом пиноцитозных пузырьков. Значение экссудации. В очаге воспаления процесс экссудации имеет двоякое биологическое значение: адаптивное и патогенное.
Изменения, характерные для альтерации, а также развитие сосудистых реакций приводят к эмиграции лейкоцитов и других форменных элементов крови за пределы микрососудов в интерстициальное пространство. При этом особое значение в развитии воспалительной реакции имеет эмиграция лейкоцитов. ЭМИГРАЦИЯ ЛЕЙКОЦИТОВ Спустя 1—2 ч после воздействия на ткань флогогенного фактора в очаге острого воспаления обнаруживается большое число вышедших (эмигрировавших) из просвета микрососудов, а позднее — через 15—20 ч и более —. Эмиграция лейкоцитов — активный процесс выхода нейтрофилов и других гранулоцитов, моноцитов, а затем и лимфоцитов из просвета микрососудов в межклеточное пространство. Хронологическая упорядоченность эмиграции разных видов лейкоцитов в очаг острого воспаления обусловлена стадийностью образования и экспрессии на их поверхности молекул адгезии, а также стадийностью появления факторов хемотаксиса. Процесс эмиграции последовательно проходит стадии краевого стояния лейкоцитов, их адгезии к эндотелию и проникновения через сосудистую стенку, а также направленного движения лейкоцитов в очаге воспаления (в том числе хемокинез). | № 26 Фагоцитоз: его значение в развитии воспалительного процесса. Незавершённый фагоцитоз: причины и последствия.
ФАГОЦИТОЗ - активный биологический процесс, заключающийся в поглощении чужеродного материала и его внутриклеточной деструкции специализированными клетками организма — фагоцитами.
Фагоцитоз осуществляют специальные клетки — фагоциты (преимущественно макрофаги и нейтрофилы). В ходе фагоцитоза образуются большие эндоцитозные пузырьки — фагосомы. Фагосомы сливаются с лизосомами и формируют фаголизосомы. Фагоцитоз индуцируют сигналы, воздействующие на рецепторы в плазмолемме фагоцитов (например, AT, опсонизирующие фагоцитируемую частицу).
Объекты фагоцитоза. Объектами фагоцитоза для микрофагов являются микроорганизмы и инородные неживые частицы, а для макрофагов — повреждённые, погибшие и разрушенные клетки (чужеродные и собственного организма), а также инородные неживые частицы.
СТАДИИ ФАГОЦИТОЗА. В процессе фагоцитоза условно выделяют несколько основных стадий:
• Сближение фагоцита с объектом фагоцитоза.
• Распознавание фагоцитом объекта поглощения и адгезия к нему.
• Поглощение объекта фагоцитом с образованием фаголизосомы.
• Разрушение объекта фагоцитоза.
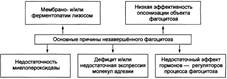
НЕЗАВЕРШЁННЫЙ ФАГОЦИТОЗ. Поглощённые фагоцитами бактерии обычно погибают и разрушаются, но некоторые микроорганизмы, снабжённые капсулами или плотными гидрофобными клеточными стенками, захваченные фагоцитом, могут быть устойчивы к действию лизосомальных ферментов или способны блокировать слияние фагосом и лизосом. В силу этого обстоятельства они на длительное время остаются в фагоцитах в жизнеспособном состоянии. Такая разновидность фагоцитоза получила название незавершённого.
Существует множество причин незавершённого фагоцитоза.
|
№ 27 Острое и хроническое воспаление: их взаимосвязь. Причины, условия возникновения, проявления и последствия. Связь воспаления, иммунитета и аллергии. ОСТРОЕ ВОСПАЛЕНИЕ / Острое воспаление характеризуется: • интенсивным течением и завершением воспаления обычно в течение 1—2 недель (в зависимости от повреждённого органа или ткани, степени и масштаба их альтерации, реактивности организма и др. ); • умеренно выраженной альтерацией и деструкцией тканей, экссудативных и пролиферативных изменений в очаге повреждения при нормергическом характере воспаления. При гиперергическом его течении в очаге воспаления доминируют альтерация и разрушение тканей. Хроническое воспаление / Хроническое воспаление может быть первичным и вторичным. • Если течение воспаления после острого периода приобретает затяжной характер, то оно обозначается как «вторично-хроническое». • Если воспаление изначально имеет персистирующее — вялое и длительное — течение, его называют «первично-хроническим». Учитывая, что в очаге хронического воспаления находят большое количество мононуклеарных фагоцитов и лимфоцитов, хроническое воспаление (в том числе специфические его формы при ряде инфБ) обозначают как мононуклеарно--инфильтративное. Проявления хронического воспаления/ Для хронического воспаления характерен ряд признаков: гранулёмы, капсула, некроз, преобладание моноцитарного и лимфоцитарного инфильтрата. • Формирование гранулём (например, при туберкулёзном, бруцеллёзном или сифилитическом воспалении). • Значительная инфильтрация очага воспаления различными видами лейкоцитов, но преимущественно моноцитами и лимфоцитами. • Образование фиброзной капсулы (например, при наличии в ткани инородного тела или отложении солей кальция). • Частое развитие некроза в центре очага хронического воспаления. Протекает такое воспаление в течение многих лет и даже всей жизни пациента (например, у больных проказой, туберкулёзом, токсоплазмозом, хроническими формами пневмонии, гломерулонефрита, гепатита, ревматоидного артрита и др. ). Причины хронического воспаления. Причины хронического воспаления многообразны. • Различные формы фагоцитарной недостаточности. •Длительный стресс и другие состояния, сопровождающиеся повышенной концентрацией в крови катехоламинов и глюкокортикоидов. Указанные группы гормонов подавляют процессы пролиферации, созревание и активность фагоцитов, потенцируют их разрушение. • Повторное повреждение ткани или органа (например, лёгких компонентами пыли), сопровождающееся образованием чужеродных Аг и развитием иммунопатологических реакций. • Персистирующая инфекция и/или интоксикация (например, хроническая микробная и/или грибковая инфекция нередко сочетается с аллергическими реакциями). • Патогенное действие факторов иммунной аутоагрессии. Условия, способствующие хроническому течению воспаления. К условиям, способствующим хроническому, персистирующему течению воспаления, относят многочисленные патогенетические моменты. • Значительное накопление в очаге воспаления активированных макрофагов. •Длительная стимуляция макрофагов различными цитокинами, иммунными комплексами, продуктами распада микробов или клеток организма. • Миграция в очаг воспаления избыточного количества полиморфно-ядерных лейкоцитов. Они вызывают деструкцию матрикса соединительной ткани, секретируют большое количество БАВ, обусловливающих, в свою очередь, привлечение в зону повреждения мононуклеарных фагоцитов и их активацию. • Активация ангиогенеза в очаге хронического воспаления. • Названные выше и другие факторы приводят к накоплению в очаге воспаления большого числа активированных макрофагов. Эти клетки, в свою очередь, обеспечивают потенцирование процессов развития хронического воспаления. | |
| № 28 Местные и общие проявления воспаления: причины, механизмы развития и взаимосвязь. Принципы терапии воспаления. МЕСТНЫЕ ПРИЗНАКИ ОСТРОГО ВОСПАЛЕНИЯ. К ним отнесены rubor, tumor, dolor, calor, functio laesa. Rubor. Причины покраснения: артериальная гиперемия; увеличение числа, а также расширение артериол и прекапилляров; возрастание количества функционирующих капилляров, заполненных артериальной кровью; «артериализация» венозной крови, обусловленная повышением содержания НbO2 в венозной крови. Tumor. Причины припухлости: увеличение кровенаполнения ткани в результате развития артериальной и венозной гиперемии; увеличение лимфообразования (в связи с артериальной гиперемией); развитие отёка ткани; пролиферация в очаге воспаления. Dolor. Причины боли: воздействие на рецепторы медиаторов воспаления; высокая концентрация Н+, метаболитов; деформация ткани при скоплении в ней воспалительного экссудата. Calor. Причины повышения температурыв зоне воспаления: развитие артериальной гиперемии, сопровождающейся увеличением притока более тёплой крови; повышение интенсивности обмена веществ, что сочетается с увеличением высвобождения тепловой энергии; разобщение процессов окисления и фосфорилирования, обусловленное накоплением в очаге воспаления избытка ВЖК, Са2+ и других агентов. Functio laesa. Причины нарушения функцииоргана или ткани: повреждающее действие флогогенного фактора; развитие в ответ на это альтеративных процессов, сосудистых реакций и экссудации; нередко расстройство функции ограничивается лишь тем органом или тканью, где развивается воспаление, но может нарушаться и жизнедеятельность организма в целом, особенно если воспалительный процесс затрагивает такие органы, как мозг, сердце, печень, железы внутренней секреции, почки. ОБЩИЕ ИЗМЕНЕНИЯ ПРИ ОСТРОМ ВОСПАЛЕНИИ Лейкоцитоз. Лейкоцитоз — увеличение количества лейкоцитов в определённом объёме крови и, как правило, в организме в целом. Причины: Действие флогогенного агента, особенно если он относится к микроорганизмам; Продукты, образующиеся и высвобождающиеся при повреждении собственных клеток активируют синтез непосредственных стимуляторов лейкопоэза — лейкопоэтинов и/или блокируют активность ингибиторов пролиферации лейкоцитов. Лихорадка. Основная причина лихорадки— образование избытка ИЛ-1 и ИЛ-6, оказывающих, помимо прочего, также и пирогенное действие. Диспротеинемия. Причины диспротеинемии: Увеличение в крови фракции глобулинов. Это связано с активацией гуморального звена иммунитета; При воспалении, сочетающемся с интоксикацией или расстройством функций ССС, дыхательной, эндокринной и других систем, может нарушаться синтез альбуминов в печени с развитием дисбаланса альбуминов и глобулинов. Ускорение СОЭ. Причины ускорения СОЭ: Диспротеинемия; Изменение физико-химических параметров крови (развитие ацидоза, гиперкалиемии, увеличение уровня проагрегантов); Активация процессов адгезии, агрегации и оседания эритроцитов. Изменение гормонального статуса организма. Причины: Активация симпатико-адреналовой системы; Стимуляция комплекса гипоталамус-гипофиз-кора надпочечников; Изменение функции желёз внутренней секреции. Другие общие изменения в организме. При развитии воспаления наблюдаются и иные общие изменения в организме: отклонения содержания в биологических жидкостях активности ферментов; изменение содержания или активности компонентов свёртывающей, противосвёртывающей и фибринолитической систем; аллергизация организма. Таким образом, воспаление, являясь местным процессом, отражает общую, системную реакцию организма на действие флогогенного агента и его последствий. При разработке схемы лечения воспаления базируются на этиотропном, патогенетическом, саногенетическом и симптоматическом принципах. ЭТИОТРОПНАЯ ТЕРАПИЯ. Этиотропный принцип лечения подразумевает устранение, прекращение, уменьшение силы и/или длительности действия на ткани и органы флогогенных факторов. ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ. Патогенетический принцип лечения имеет целью блокирование механизма развития воспаления. При этом воздействия направлены на разрыв звеньев патогенеза воспаления, лежащих в основе главным образом процессов альтерации и экссудации. САНОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ. Саногенетический принцип терапии направлен на активацию общих и местных механизмов компенсации, регенерации, защиты, восстановления и устранения повреждений и изменений в тканях и клетках, вызванных флогогенным агентом, а также последствий его влияния. СИМПТОМАТИЧЕСКАЯ ТЕРАПИЯ. Воспаление характеризуется более или менее выраженными изменениями в различных тканях, органах и их физиологических системах. Оно, как правило, сопровождается неприятными и тягостными ощущениями, включая болевые, а также расстройствами жизнедеятельности организма в целом. В связи с этим проводится специальное лечение, направленное на предупреждение или устранение указанных симптомов. | № 29 Типовые формы изменения теплового баланса организма: причины, механизмы развития, последствия.
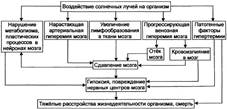
 ГИПЕРТЕРМИЯ - типовая форма расстройства теплового обмена, возникающая в результате действия высокой температуры окружающей среды и/или нарушения процессов теплоотдачи организма; характеризуется нарушением (срывом) механизмов теплорегуляции, проявляется повышением температуры тела выше нормы.
Причинами гипертермии являются:
• высокая температура окружающей среды;
• агенты, препятствующие реализации механизмов теплоотдачи организма;
• разобщители процессов окисления и фосфорилирования в митохондриях
Патогенез гипертермии. Воздействие на организм различных видов тепла реализуется по-разному. Конвекционное и кондукционное тепло вызывает вначале нагревание кожи, подкожной клетчатки и крови, циркулирующей в этих тканях, и лишь затем — внутренних органов и тканей. Радиационное тепло, к которому относится инфракрасное излучение, прогревает и поверхностные, и глубокие ткани одновременно.
Последствия. При неблагоприятном течении гипертермии и отсутствии врачебной помощи пострадавшие погибают, не приходя в сознание, в результате крайней степени недостаточности кровообращения, прекращения сердечной деятельности и дыхания
ТЕПЛОВОЙ УДАР. Тепловой удар — своеобразная форма гипертермии. Это своеобразие заключается в остроте развития гипертермии с быстрым достижением опасных дляжизни значений температуры тела (ректальной) 42-43 °С. Другими словами, тепловой удар — следствие быстрого истощения и срыва приспособительных процессов, характерных для стадии компенсации гипертермии.
Причины. Действие теплового фактора высокой интенсивности; Низкая эффективность механизмов адаптации организма к повышенной температуре внешней среды.
Патогенез. Перегревание организма после кратковременной (иногда клинически не определяемой) стадии компенсации быстро приводит к срыву механизмов терморегуляции и интенсивному нарастанию температуры тела. Последняя имеет тенденцию приближаться к температуре внешней среды. Следовательно, тепловой удар — гипертермия с непродолжительной стадией компенсации, быстро переходящая в стадию декомпенсации.
Последствия. Смерть пациентов при тепловом ударе является результатом острой прогрессирующей интоксикации, сердечной недостаточности, остановки дыхания.
СОЛНЕЧНЫЙ УДАР. Солнечный удар, являясь одной из форм гипертермических состояний, имеет ряд отличий от гипертермии как по причине, так и по механизмам развития.
Причина. Причиной солнечного удара является прямое воздействие энергии солнечного излучения на организм. Наибольшее патогенное действие, наряду с другими, оказывает инфракрасная часть солнечной радиации, т. е. радиационное тепло. Последнее, в отличие от конвекционного и кондукцион-ного тепла, одновременно прогревает и поверхностные, и глубокие ткани организма. Кроме того, инфракрасная радиация, действуя на весь организм, интенсивно прогревает и ткань головного мозга, в котором располагаются нейроны центра терморегуляции. В связи с этим солнечный удар развивается быстротечно и чреват смертельным исходом.
Патогенез. Патогенез солнечного удара — комбинация механизмов гипертермии и собственно солнечного удара. Ведущими являются различные поражения ЦНС.
ГИПЕРТЕРМИЯ - типовая форма расстройства теплового обмена, возникающая в результате действия высокой температуры окружающей среды и/или нарушения процессов теплоотдачи организма; характеризуется нарушением (срывом) механизмов теплорегуляции, проявляется повышением температуры тела выше нормы.
Причинами гипертермии являются:
• высокая температура окружающей среды;
• агенты, препятствующие реализации механизмов теплоотдачи организма;
• разобщители процессов окисления и фосфорилирования в митохондриях
Патогенез гипертермии. Воздействие на организм различных видов тепла реализуется по-разному. Конвекционное и кондукционное тепло вызывает вначале нагревание кожи, подкожной клетчатки и крови, циркулирующей в этих тканях, и лишь затем — внутренних органов и тканей. Радиационное тепло, к которому относится инфракрасное излучение, прогревает и поверхностные, и глубокие ткани одновременно.
Последствия. При неблагоприятном течении гипертермии и отсутствии врачебной помощи пострадавшие погибают, не приходя в сознание, в результате крайней степени недостаточности кровообращения, прекращения сердечной деятельности и дыхания
ТЕПЛОВОЙ УДАР. Тепловой удар — своеобразная форма гипертермии. Это своеобразие заключается в остроте развития гипертермии с быстрым достижением опасных дляжизни значений температуры тела (ректальной) 42-43 °С. Другими словами, тепловой удар — следствие быстрого истощения и срыва приспособительных процессов, характерных для стадии компенсации гипертермии.
Причины. Действие теплового фактора высокой интенсивности; Низкая эффективность механизмов адаптации организма к повышенной температуре внешней среды.
Патогенез. Перегревание организма после кратковременной (иногда клинически не определяемой) стадии компенсации быстро приводит к срыву механизмов терморегуляции и интенсивному нарастанию температуры тела. Последняя имеет тенденцию приближаться к температуре внешней среды. Следовательно, тепловой удар — гипертермия с непродолжительной стадией компенсации, быстро переходящая в стадию декомпенсации.
Последствия. Смерть пациентов при тепловом ударе является результатом острой прогрессирующей интоксикации, сердечной недостаточности, остановки дыхания.
СОЛНЕЧНЫЙ УДАР. Солнечный удар, являясь одной из форм гипертермических состояний, имеет ряд отличий от гипертермии как по причине, так и по механизмам развития.
Причина. Причиной солнечного удара является прямое воздействие энергии солнечного излучения на организм. Наибольшее патогенное действие, наряду с другими, оказывает инфракрасная часть солнечной радиации, т. е. радиационное тепло. Последнее, в отличие от конвекционного и кондукцион-ного тепла, одновременно прогревает и поверхностные, и глубокие ткани организма. Кроме того, инфракрасная радиация, действуя на весь организм, интенсивно прогревает и ткань головного мозга, в котором располагаются нейроны центра терморегуляции. В связи с этим солнечный удар развивается быстротечно и чреват смертельным исходом.
Патогенез. Патогенез солнечного удара — комбинация механизмов гипертермии и собственно солнечного удара. Ведущими являются различные поражения ЦНС.
 Гипертермические реакции.
Причиной гипертермических реакции являются непирогенные агенты.
В основе развития гипертермических реакций обычно лежит временное преобладание теплопродукции над теплоотдачей. Механизмы терморегуляции организма при этом сохраняются.
Гипертермические реакции.
Причиной гипертермических реакции являются непирогенные агенты.
В основе развития гипертермических реакций обычно лежит временное преобладание теплопродукции над теплоотдачей. Механизмы терморегуляции организма при этом сохраняются.
| № 30 Лихорадка: характеристика понятия, этиология. Пирогены, их виды и механизмы действия. Отличие лихорадки от гипертермии.
ЛИХОРАДКА - типовая терморегуляторная реакция организма на действие пирогенного фактора; характеризуется динамической перестройкой функции системы терморегуляции; проявляется временным повышением температуры тела выше нормы.
Этиология. Причина лихорадки — пироген. По критерию происхождения различают инфекционные и неинфекционные пирогенны.
ПИРОГЕНЫ - проникают в организм и/или образуются в нём самом; стимулируют образование истинных — лейкоцитарных пирогенов, которые и вызывают лихорадочную реакцию.
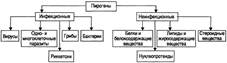 Пирогены инфекционные. Пирогены инфекционного происхождения являются наиболее частой причиной лихорадки. Существенно, что лихорадочную реакцию запускают не эти пирогены (их называют первичными), а формирующиеся в организме под их влиянием вторичные (истинные) пирогены, выделяемые разными клетками (преимущественно макрофагами и нейтрофилами). К инфекционным пирогенам отнесены липополисахариды, липотейхоевые кислоты, а также эндо- и экзотоксины, выступающие в роли суперантигенов.
Неинфекционные пирогенны. Пирогены неинфекционного генеза также способны вызывать лихорадку. По структуре они чаще всего являются белками, жирами, реже — нуклеиновыми кислотами или нуклеопротеинами, стероидными веществами. Парентеральное введение в организм стерильных белок- и/или жиросодержащих веществ сопровождается развитием лихорадки. Кроме того, более или менее выраженная лихорадочная реакция всегда наблюдается при асептических травмах, некрозе органов и тканей, гемолизе эритроцитов, неинфекционном воспалении, аллергических реакциях. При всех указанных состояниях в организме высвобождаются неинфекционные пирогены.
Первичные и вторичные пирогенны. После попадания в организм или образовании в нём указанных выше инфекционных и/или неинфекционных пирогенных агентов в крови в течение 30— 70 мин увеличивается содержание пептидов, обладающих пирогенной активностью в ничтожно малой дозе. Эти вещества образуются главным образом в фагоцитирующих лейкоцитах. Пирогенные агенты опосредованно вызывают экспрессию генов, кодирующих синтез цитокинов.
Лейкоцитарные пирогенны. Лейкоцитарные пирогены относятся к классу цитокинов, т. е. факторов межклеточного информационного взаимодействия. Среди большого числа цитокинов лишь несколько обладают высокой (хотя и неспецифической) пирогенной активностью.
ОТЛИЧИЯ ЛИХОРАДКИ ОТ ГИПЕРТЕРМИЧЕСКИХ СОСТОЯНИЙ И РЕАКЦИЙ
Лихорадку следует отличать от других гипертермических состояний и от гипертермических реакций.
Лихорадка
• Причиной лихорадки являются пирогены.
• В основе развития лихорадки лежит переход системы терморегуляции на новый — более высокий функциональный уровень.
• При лихорадке сохраняются механизмы терморегуляции организма.
Указанные признаки используют для дифференцировки лихорадки от качественно иного состояния — перегревания организма (гипертермии).
Гипертермия
• Причиной гипертермии (перегревания организма) чаще является высокая температура внешней среды.
• Ключевым звеном патогенеза перегревания организма является срыв механизмов терморегуляции.
От лихорадки и гипертермии необходимо отличать гипертермические реакции организма.
Гипертермические реакции
• Причиной гипертермических реакции являются непирогенные агенты.
• В основе развития гипертермических реакций обычно лежит временное преобладание теплопродукции над теплоотдачей.
• Механизмы терморегуляции организма при этом сохраняются.
• Проявляются гипертермические реакции, как правило, умеренным (в пределах верхней границы нормы или несколько выше неё) повышением температуры тела. Исключение составляет злокачественная гипертермия.
• По критерию происхождения (рис. 6-11) различают гипертермические реакции эндогенные (психогенные, нейрогенные, эндокринные, вследствие генетической предрасположенности), экзогенные (лекарственные и нелекарственные) и сочетанные (например, злокачественная гипертермия).
Пирогены инфекционные. Пирогены инфекционного происхождения являются наиболее частой причиной лихорадки. Существенно, что лихорадочную реакцию запускают не эти пирогены (их называют первичными), а формирующиеся в организме под их влиянием вторичные (истинные) пирогены, выделяемые разными клетками (преимущественно макрофагами и нейтрофилами). К инфекционным пирогенам отнесены липополисахариды, липотейхоевые кислоты, а также эндо- и экзотоксины, выступающие в роли суперантигенов.
Неинфекционные пирогенны. Пирогены неинфекционного генеза также способны вызывать лихорадку. По структуре они чаще всего являются белками, жирами, реже — нуклеиновыми кислотами или нуклеопротеинами, стероидными веществами. Парентеральное введение в организм стерильных белок- и/или жиросодержащих веществ сопровождается развитием лихорадки. Кроме того, более или менее выраженная лихорадочная реакция всегда наблюдается при асептических травмах, некрозе органов и тканей, гемолизе эритроцитов, неинфекционном воспалении, аллергических реакциях. При всех указанных состояниях в организме высвобождаются неинфекционные пирогены.
Первичные и вторичные пирогенны. После попадания в организм или образовании в нём указанных выше инфекционных и/или неинфекционных пирогенных агентов в крови в течение 30— 70 мин увеличивается содержание пептидов, обладающих пирогенной активностью в ничтожно малой дозе. Эти вещества образуются главным образом в фагоцитирующих лейкоцитах. Пирогенные агенты опосредованно вызывают экспрессию генов, кодирующих синтез цитокинов.
Лейкоцитарные пирогенны. Лейкоцитарные пирогены относятся к классу цитокинов, т. е. факторов межклеточного информационного взаимодействия. Среди большого числа цитокинов лишь несколько обладают высокой (хотя и неспецифической) пирогенной активностью.
ОТЛИЧИЯ ЛИХОРАДКИ ОТ ГИПЕРТЕРМИЧЕСКИХ СОСТОЯНИЙ И РЕАКЦИЙ
Лихорадку следует отличать от других гипертермических состояний и от гипертермических реакций.
Лихорадка
• Причиной лихорадки являются пирогены.
• В основе развития лихорадки лежит переход системы терморегуляции на новый — более высокий функциональный уровень.
• При лихорадке сохраняются механизмы терморегуляции организма.
Указанные признаки используют для дифференцировки лихорадки от качественно иного состояния — перегревания организма (гипертермии).
Гипертермия
• Причиной гипертермии (перегревания организма) чаще является высокая температура внешней среды.
• Ключевым звеном патогенеза перегревания организма является срыв механизмов терморегуляции.
От лихорадки и гипертермии необходимо отличать гипертермические реакции организма.
Гипертермические реакции
• Причиной гипертермических реакции являются непирогенные агенты.
• В основе развития гипертермических реакций обычно лежит временное преобладание теплопродукции над теплоотдачей.
• Механизмы терморегуляции организма при этом сохраняются.
• Проявляются гипертермические реакции, как правило, умеренным (в пределах верхней границы нормы или несколько выше неё) повышением температуры тела. Исключение составляет злокачественная гипертермия.
• По критерию происхождения (рис. 6-11) различают гипертермические реакции эндогенные (психогенные, нейрогенные, эндокринные, вследствие генетической предрасположенности), экзогенные (лекарственные и нелекарственные) и сочетанные (например, злокачественная гипертермия).
|
|
№ 31 Лихорадка: стадии и механизмы развития. Температурная кривая и её разновидности, значение в клинике. Лихорадочная реакция — динамичный и стадийный процесс. По критерию изменения температуры тела выделяют три стадии лихорадки: I. подъёма температуры, II. стояния температуры на повышенном уровне и III. снижения температуры до значений нормального диапазона. I. Стадия подъёма температуры тела. Стадия подъёма температуры тела характеризуется накоплением в организме дополнительного количества тепла за счёт преобладания теплопродукции над теплоотдачей.
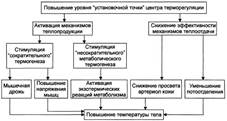
II. Стадия стояния температуры тела на повышенном уровне. Стадия стояния температуры тела на повышенном уровне характеризуется относительной сбалансированностью теплопродукции и теплоотдачи. Однако баланс этих двух процессов достигается уже на уровне, существенно превышающем долихорадочный. Именно это и поддерживает температуру тела на повышенном (по сравнению с долихорадочным периодом) уровне: интенсивная теплопродукция уравновешивается эквивалентной ей теплоотдачей. • Такое состояние теплового баланса обеспечивает новый уровень функционирования системы теплорегуляции: повышение активности тепловых терморецепторов преоптической зоны переднего гипоталамуса, вызываемое повышенной температурой крови; температурная активация периферических термосенсоров внутренних органов. • Относительное преобладание процессов отдачи тепла достигается за счёт: расширения артериол кожи и подкожной клетчатки с развитием артериальной гиперемии; снижения интенсивности обмена веществ и как следствие — образования тепла в организме; усиления потоотделения. III. Стадия снижения температуры тела до нормальной. Стадия снижения температуры тела до значений нормального диапазона характеризуется постепенным снижением продукции лейкоцитарных пирогенных цитокинов. Причина: прекращение действия первичного пирогена, что происходит вследствие уничтожения микроорганизмов и/иди неинфекционных пирогенных веществ. Разновидности снижения температуры на стадии III лихорадки: • постепенная, или литическая (чаще). • быстрая, или критическая (реже). Температурная кривая. Совокупность суточной и стадийной динамики при лихорадке обозначается как температурная кривая. При лихорадочной реакции могут наблюдаться несколько типовых (хотя и в известной мере своеобразных у каждого конкретного пациента) разновидностей температурной кривой. Постоянная. При ней суточный диапазон колебаний температуры тела не превышает 1 °С. Такой тип кривой часто выявляется у пациентов с долевой пневмонией или брюшным тифом. Ремиттирующая. Этот тип кривой характеризуется суточными колебаниями температуры более чем на 1 °С, но без возврата к нормальному диапазону и часто наблюдается при вирусных заболеваниях. Послабляющая, или интермиттирующая. Колебания температуры тела в течение суток достигают 1-2 °С, причём она может нормализоваться на несколько часов, с последующим её повышением. Такой тип температурной кривой нередко регистрируется при абсцессах лёгких, печени, гнойной инфекции, туберкулёзе. Истощающая, или гектическая. Этот тип кривой характеризуется повторными повышениями температуры в течение суток более чем на 2-3 °С с её быстрыми последующими снижениями. Такая картина нередко наблюдается при сепсисе. Значение кривой. Учитывая, что температурная кривая при инфекционной лихорадке в большой степени зависит от особенностей микроорганизма, определение её типа может иметь диагностическое значение. Вместе с тем проведение противомикробной терапии существенно меняет классические картины кривых. | № 32 Особенности терморегуляции на разных стадиях лихорадки. Механизмы стадийного изменения теплового баланса при лихорадке.
Лихорадочная реакция — динамичный и стадийный процесс. По критерию изменения температуры тела выделяют три стадии лихорадки: I. подъёма температуры, II. стояния температуры на повышенном уровне и III. снижения температуры до значений нормального диапазона.
I. Стадия подъёма температуры тела. Стадия подъёма температуры тела характеризуется накоплением в организме дополнительного количества тепла за счёт преобладания теплопродукции над теплоотдачей.
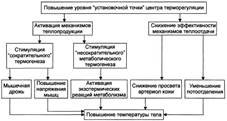 II. Стадия стояния температуры тела на повышенном уровне. Стадия стояния температуры тела на повышенном уровне характеризуется относительной сбалансированностью теплопродукции и теплоотдачи. Однако баланс этих двух процессов достигается уже на уровне, существенно превышающем долихорадочный. Именно это и поддерживает температуру тела на повышенном (по сравнению с долихорадочным периодом) уровне: интенсивная теплопродукция уравновешивается эквивалентной ей теплоотдачей.
• Такое состояние теплового баланса обеспечивает новый уровень функционирования системы теплорегуляции: повышение активности тепловых терморецепторов преоптической зоны переднего гипоталамуса, вызываемое повышенной температурой крови; температурная активация периферических термосенсоров внутренних органов.
• Относительное преобладание процессов отдачи тепла достигается за счёт: расширения артериол кожи и подкожной клетчатки с развитием артериальной гиперемии; снижения интенсивности обмена веществ и как следствие — образования тепла в организме; усиления потоотделения.
III. Стадия снижения температуры тела до нормальной. Стадия снижения температуры тела до значений нормального диапазона характеризуется постепенным снижением продукции лейкоцитарных пирогенных цитокинов.
Причина: прекращение действия первичного пирогена, что происходит вследствие уничтожения микроорганизмов и/иди неинфекционных пирогенных веществ.
Разновидности снижения температуры на стадии III лихорадки:
• постепенная, или литическая (чаще).
• быстрая, или критическая(реже).
При лихорадке выделяют несколько степеней повышения температуры тела:
§ слабую, или субфебрильную (от нормы до 38 °С);
§ умеренную, или фебрильную (в диапазоне 38-39 °С);
§ высокую, или пиретическую (39-41 °С);
§ чрезмерную, или гиперпиретическую (выше 41 °С).
II. Стадия стояния температуры тела на повышенном уровне. Стадия стояния температуры тела на повышенном уровне характеризуется относительной сбалансированностью теплопродукции и теплоотдачи. Однако баланс этих двух процессов достигается уже на уровне, существенно превышающем долихорадочный. Именно это и поддерживает температуру тела на повышенном (по сравнению с долихорадочным периодом) уровне: интенсивная теплопродукция уравновешивается эквивалентной ей теплоотдачей.
• Такое состояние теплового баланса обеспечивает новый уровень функционирования системы теплорегуляции: повышение активности тепловых терморецепторов преоптической зоны переднего гипоталамуса, вызываемое повышенной температурой крови; температурная активация периферических термосенсоров внутренних органов.
• Относительное преобладание процессов отдачи тепла достигается за счёт: расширения артериол кожи и подкожной клетчатки с развитием артериальной гиперемии; снижения интенсивности обмена веществ и как следствие — образования тепла в организме; усиления потоотделения.
III. Стадия снижения температуры тела до нормальной. Стадия снижения температуры тела до значений нормального диапазона характеризуется постепенным снижением продукции лейкоцитарных пирогенных цитокинов.
Причина: прекращение действия первичного пирогена, что происходит вследствие уничтожения микроорганизмов и/иди неинфекционных пирогенных веществ.
Разновидности снижения температуры на стадии III лихорадки:
• постепенная, или литическая (чаще).
• быстрая, или критическая(реже).
При лихорадке выделяют несколько степеней повышения температуры тела:
§ слабую, или субфебрильную (от нормы до 38 °С);
§ умеренную, или фебрильную (в диапазоне 38-39 °С);
§ высокую, или пиретическую (39-41 °С);
§ чрезмерную, или гиперпиретическую (выше 41 °С).
|
№ 33 Изменения обмена веществ и физиологических функций при лихорадке. Значение лихорадки для организма. Понятие о пиротерапии. Принципы жаропонижающей терапии. Обмен веществ. Основной обмен повышается за счёт активации симпатико-адреналовой и ги-поталамо—гипофизарно-надпочечниковой систем, выброса в кровь йодсодер-жащих тиреоидных гормонов и температурной стимуляции метаболизма. Указанные процессы приводят как к генерализованной интенсификации, так и к преимущественному ускорению отдельных — лимитирующих — звеньев обмена веществ. Это, с одной стороны, обеспечивает энергией и субстратами метаболизма повышенное функционирование ряда органов и их физиологических систем, а с другой — способствует повышению температуры тела. Углеводный обмен характеризуется значительной активацией гликогенолиза и гликолиза. Продукты повышенного распада углеводов используются в активированных окислительных процессах. Обмен жиров при лихорадке характеризуется преобладанием катаболических процессов, особенно при затянувшейся стадии II. Помимо метаболических расстройств, происходит нарастание ацидоза. Белковый обмен при острой умеренной лихорадке, как правило, существенно не расстраивается. Протеолиз существенно повышен. Хроническое течение лихорадочной реакции, особенно при значительном повышении температуры тела, может привести к нарушению пластических процессов, развитию дистрофий в различных органах и усугублению расстройств жизнедеятельности организма в целом. Водный обмен подвержен значительным изменениям. На стадии I увеличивается потеря организмом жидкости в связи с повышенным потоотделением и диурезом. На стадии II лихорадочной реакции активируется выброс кортикостероидов из надпочечников и АДГ в гипофизе. Эти гормоны активируют реабсорбцию воды в канальцах почек, в связи с чем объём её в организме возрастает. На стадии III содержание альдостерона и АДГ снижается, благодаря этому выведение жидкости из организма (диурез) возрастает. Обмен электролитов при развитии лихорадки динамично изменяется. На стадиях I и II во многих тканях накапливаются Na+, Ca2+, С1~ и некоторые другие ионы. На стадии III ионы выводятся из организма в большом количестве в связи с повышенным диурезом и потоотделением. ФУНКЦИИ ОРГАНОВ И ФИЗИОЛОГИЧЕСКИХ СИСТЕМ ПРИ ЛИХОРАДКЕ При лихорадке изменяются функции органов и физиологических систем. Причины: воздействие на организм первичного пирогенного агента инфекционного или неинфекционного генеза, колебания (нередко значительные) температуры тела, влияние регуляторных систем организма, вовлечение органов в реализацию разнообразных терморегуляторных реакций. Нервная система. К причинам изменения структуры, функции и обмена веществ в нервной системе по ходу развития лихорадки относятся действие этиологических факторов лихорадки и вторичные расстройства в организме. Эндокринная система. Система желёз внутренней секреции принимает участие в большинстве процессов, развивающихся в организме при лихорадке в качестве компонента сложной системы адаптации организма к действию пирогенного фактора и как объект различных патогенных влияний на неё. Сердечно-сосудистая система. Причины изменения функций ССС: стадийные колебания нейроэндокринных влияний на неё и отклонения температуры тела. Внешнее дыхание. Объём альвеолярной вентиляции при развитии лихорадки существенно изменяется. Причины: колебания интенсивности и изменения характера обмена веществ, отклонения АД и нарушения оксигенации крови и как следствие — сдвиги уровней рН и рС02. Система пищеварения. Пищеварительная система непосредственно не участвует в реализации механизмов развития лихорадки. В большей мере система пищеварения — объект воздействия патогенных факторов лихорадочной реакции. Функции почек. Лихорадочная реакция, как правило, непосредственно не вызывает расстройств почечных функций. Выявляющиеся изменения отражают лишь перестройку различных регуляторных механизмов и функций других органов и систем при лихорадке. ЗНАЧЕНИЕ ЛИХОРАДКИ Лихорадка — общая терморегуляторная реакция организма на воздействие пи-рогенных агентов. Эта типовая, стереотипная реакция у каждого конкретного пациента сопровождается как адаптивными (преимущественно), так и, при определённых условиях, патогенными (реже) эффектами. К адаптивным эффектам лихорадки относят прямые и опосредованные бактерио-статический и бактерицидный эффекты, потенцирование специфических и неспецифических факторов системы ИБН, активацию неспецифической стресс-реакции. Патогенное значение лихорадки. Лихорадка имеет и биологически отрицательное — патогенное значение.
Пиротерапия - совокупность лечебных методов, в основе которых лежит искусственное повышение температуры тела больных — так называемая искусственная лихорадка. Лихорадку вызывают введением в организм чужеродного белка, возбудителей некоторых заболеваний, химических веществ и др. способами. Пиротерапия активизирует кровообращение, обмен веществ, иммунобиологические (защитные) реакции организма; применяется редко. Принципы жаропонижающей терапии. Проведение жаропонижающей терапии необходимо лишь тогда, когда наблюдается или возможно повреждающее действие гипертермии на жизнедеятельность организма: • При чрезмерном (гиперпиретическом) повышении температуры тела. • У пациентов с декомпенсированным СД или недостаточностью кровообращения. • У новорождённых, детей грудного возраста и пожилых лиц с несовершенной системой терморегуляции организма. При лихорадке инфекционного генеза проведение жаропонижающей терапии требует веского обоснования, поскольку показано, что антипиретические средства снижают эффективность фагоцитоза, иммунных реакций, увеличивают длительность инфекционных процессов, частоту осложнений. | |
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|