- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
МЕТОДЫ КЛИНИЧЕСКОГО ИССЛЕДОВАНИЯ 9 страница
| № 70 Реакция “трансплантант против хозяина”: причины, механизмы развития, проявления, возможные последствия. Реакция «трансплантат против хозяина» развивается при трансплантации реципиенту («хозяину») тканей донора, содержащих иммуноциты (например, костного мозга, селезёнки, лейкоцитарной массы). Условия развития реакций «трансплантат против хозяина» • Генетическая чужеродность донора и реципиента. • Наличие в трансплантате большого числа лимфоцитов. • Неспособность реципиента уничтожить или отторгнуть этот трансплантат. Проявления Реакция «трансплантат против хозяина» характеризуется поражением иммунной системы реципиента и развитием в связи с этим иммунодефицита. Помимо иммунной системы, всегда повреждаются и другие органы: кожа, мышцы, ЖКТ, печень, почки. Поражения указанных органов и тканей проявляются некротическими и дистрофическими изменениями, развитием недостаточности их функций, лимфо-пенией, анемией, тромбоцитопенией, диспептическими расстройствами (тошнотой, рвотой, диареей), увеличением печени. • У взрослых описанное состояние называют гомологичной или трансплантационной болезнью. • У детей развивается рант-болезнь — болезнь малого роста (от англ. runt, наименьшая особь). Последнее связано с нарушением физического развития ребёнка, полиорганной недостаточностью, склонностью к развитию инфекционных болезней и новообразований. |
№ 71 Аллергия: характеристика понятия. Виды аллергических реакций, их стадии и общие звенья патогенеза. Аллергия — патологическая форма иммуногенной реактивности. Формируется, как правило, в результате повторного контакта клеток иммунной системы с чужеродным Аг. Сопровождается изменением (обычно —повышением) чувствительности к данному Аг. Характеризуется обнаружением и часто (но не всегда! ) деструкцией и элиминацией чужеродного Аг, а также повреждением собственных структур организма, снижением его адаптивных возможностей и нарушениями его жизнедеятельности. ВИДЫ АЛЛЕРГИИ Виды гиперчувствительности Широко принятая классификация Джелла и Кумбса подразделяет гиперчувствительность на четыре основных типа (в зависимости от механизмов, участвующих в их реализации). Многие иммунопатологические процессы опосредованы комбинацией нескольких реакций гиперчувствительности. Природа сенсибилизирующего и разрешающего аллергенов • Специфическая аллергия. В большинстве случаев клинически выраженную аллергическую реакцию вызывает повторное попадание в организм или образование в нём того же аллергена, который при первом воздействии сенсибилизировал этот организм. Такую аллергию называют специфической. • Неспецифическая аллергия. Нередко развиваются так называемые неспецифические аллергические реакции. - Параллергия. Когда белковые аллергены имеют близкую, но не идентичную структуру, развиваются параллергические реакции - Гетероаллергия. Она возникает в тех случаях, когда разрешающим агентом является какое-либо неантигенное воздействие — охлаждение, перегревание, интоксикация, облучение организма и т. п. Генез аллергизирующих AT или сенсибилизированных лимфоцитов Активная аллергия. В большинстве случаев аллергическая реакция формируется в организме активно, т. е. в ответ на внедрение в него или образование в организме аллергена. Пассивная аллергия. Развитие аллергической реакции является результатом попадания в организм крови или её компонентов, содержащих аллергические AT Сроки развития клинических проявлений В зависимости от времени начала клинических проявлений аллергии после действия на сенсибилизированный организм разрешающего Аг аллергические реакции подразделяют на немедленные, отсроченные и замедленные. • Аллергическая реакция немедленного типа клинически проявляется сразу или через несколько минут после контакта организма с аллергеном • Аллергическая реакция отсроченного (позднего) типа выявляются через несколько часов (но, как правило, не позднее первых 5—6 ч. ) после контакта с разрешающим Аг • Аллергическая реакция замедленного типа регистрируется обычно через несколько часов или суток (чаще через 1—2 сут) после разрешающего воздействия аллергена на сенсибилизированный организм СТАДИИ АЛЛЕРГИЧЕСКОЙ РЕАКЦИИ В динамике любой аллергической реакции можно выделить три последовательно развивающиеся стадии: иммуногенную, патобиохимическую и клинических проявлений. Иммуногенная стадия (сенсибилизации, первичного контакта) заключается в развитии нескольких последовательных и взаимосвязанных явлений. • Обнаружение аллергена (Аг) иммунокомпетентными клетками. • Процессинг Аг антигенпредставляющими клетками и передача информации о нём или о части Аг лимфоцитам (презентация). • Синтез плазматическими клетками аллергических пулов Ig и/или пролиферация сенсибилизированных лимфоцитов. • Образование клеток иммунной памяти. • Фиксации Ig и сенсибилизированных лимфоцитов преимущественно в регионе локализации сенсибилизирующего аллергена и предстоящей аллергической реакции (при развитии её местной формы), либо в биологических жидкостях — крови, лимфе, ликворе (при её генерализованной форме). Патобиохимическая (биохимических реакций) стадия развивается при повторном попадании в организм или образовании в нём того же Аг, которым он был сенсибилизирован. При этом образуются комплексы аллергена со специфическими AT и/или сенсибилизированными лимфоцитами. В ряде реакций в этот комплекс включаются и факторы системы комплемента. Стадия клинических проявлений (аллергических реакций, патофизиологическая) характеризуется развитием как местных патологических процессов (в клетках-мишенях и тканях-мишенях), так и генерализованными расстройствами жизнедеятельности организма. ПАТОГЕНЕЗ АЛЛЕРГИЧЕСКИХ РЕАКЦИЙ Джелл и Кумбс предложили классификацию, выделяющую четыре типа реакций гиперчувствительности, в основе которых лежат различия в иммунологических механизмах клинических проявлений реакций гиперчувствительности. Принадлежность к тому или иному типу определяется локализацией и классом AT, взаимодействующих с Аг с последующей активацией эффек-торных клеток и повреждением тканей. • Первый (I) тип — реакции гиперчувствительности немедленного типа, или реагиновые реакции — опосредован AT класса IgE. Взаимодействие аллергена с фиксированными на поверхности тучных клеток или базофилов IgE-АТ приводит к активации клеток, сопровождающейся высвобождением депонированных и новообразованных медиаторов. • При втором (II) типе, определённом как цитотоксическое повреждение, образующиеся IgG- или IgM-AT направлены против Аг, находящихся на клетках собственных тканей индивидуума. Связывание AT с Аг на клеточной поверхности приводит к активации комплемента. Повреждающее действие мембраноатакующего комплекса дополняют привлекаемые лейкоциты. Кроме того, в процесс могут вовлекаться цитотоксические Т-лимфоциты с Fc-рецепторами для IgG. Связываясь с IgG, они участвуют в формировании АТ-зависимой клеточной цитотоксичности. • К третьему (III) типу относят болезни иммунных комплексов, когда образуются комплексы Аг с IgG- и IgM-AT, имеющие критические размеры. Не удаляемые из кровотока комплексы задерживаются в капиллярах тканей организма, где активируют систему комплемента, вызывая приток лейкоцитов, активацию и внеклеточное высвобождение ферментов, повреждающих ткани, в которых фиксирован иммунный комплекс. • Четвёртый (IV) тип реакций — гиперчувствительность замедленного типа. Контакт Аг с Аг-специфическими рецепторами на Тh1-клетках приводит к клональному увеличению этой популяции лимфоцитов и их активации с выделением воспалительных лимфокинов. |
№ 72 Аллергические реакции реагинового (анафилактического, атопического) типа - I тип по Gell, Coombs: причины, особенности патогенеза и проявления. При развитии реакций гиперчувствительности типа I (реакции немедленного типа, атопические, реагиновые, анафилактические) происходит взаимодействие Аг с AT (IgE), приводящее к высвобождению БАВ (главным образом, гистамина) из тучных клеток и базофилов. Причиной аллергических реакций типа I чаще всего являются экзогенные агенты (компоненты пыльцы растений, трав, цветов, деревьев, животные и растительные белки, некоторые ЛС, органические и неорганические химические вещества). Примеры реакций типа I — поллинозы, экзогенная (приобретённая) бронхиальная астма, анафилактический шок. К этому же типу относятся псевдоаллергические реакции (в том числе идиосинкразия). Патогенез Стадия сенсибилизации. На начальных стадиях сенсибилизации осуществляется взаимодействие Аг (аллергена) с иммунокомпетентными клетками в виде процессинга и презентации Аг, формирования специфичных по отношению к Аг клонов плазматических клеток, синтезирующих IgE и IgG (у человека, по-видимому G4), Эти AT фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокоаффинных рецепторов к ним. Именно на этом этапе организм становится сенсибилизированным к данному аллергену. Патобиохимическая стадия. При повторном попадании аллергена в организм происходит его взаимодействие с фиксированными на поверхности клеток-мишеней первого порядка (тучных клеток и базофильных лейкоцитов) молекулами IgE, что сопровождается немедленным выбросом содержимого гранул этих клеток в межклеточное пространство (дегрануляция). Дегрануляция тучных клеток и базофилов, как минимум, имеет два важных последствия: во-первых, во внутреннюю среду организма попадает большое количество разнообразных БАВ, оказывающих самые различные эффекты на разные эффекторные; во-вторых, многие БАВ, высвободившиеся при дегрануляции клеток-мишеней первого порядка, активируют клетки-мишени второго порядка, из которых в свою очередь секретируются различные БАВ. БАВ, выделившиеся из клеток—мишеней первого и второго порядков, называют медиаторами аллергии. При участии медиаторов аллергии осуществляется каскад многочисленных эффектов, совокупность которых и реализует реакцию гиперчувствительности типа I. Секреция клетками медиаторов аллергии и реализация их эффектов обусловливает: повышение проницаемости стенок микрососудов и развитие отёка тканей; нарушения кровообращения; сужение просвета бронхиол, спазм кишечника; гиперсекрецию слизи; прямое повреждение клеток и неклеточных структур. Стадия клинических проявлений. Определённая комбинация указанных выше и других эффектов и создаёт своеобразие клинической картины отдельных форм аллергии. Чаще всего по описанному механизму развиваются поллинозы, аллергические формы бронхиальной астмы, аллергические конъюнктивит, дерматит, гастроэнтероколит, а также анафилактический шок. Псевдоаллергические реакции. Сходные с описанными выше патобиохимические изменения при аллергических реакциях типа I наблюдаются и при так называемых псевдоаллергических реакциях. Последние развиваются после энтерального или парентерального попадания в организм различных агентов: продуктов питания, ЛС, гербицидов, пестицидов и др. Одна из таких форм патологически повышенной чувствительности к отдельным продуктам питания и ЛС получила специальное название «идиосинкразия». • Важной особенностью псевдоаллергических реакций является их развитие без видимого периода сенсибилизации. Существенно также, что они чаще выявляются у пациентов либо с тотальной печёночной недостаточностью, либо с избирательно нарушенной функцией печени по инактивации биогенных аминов и других вазоактивных веществ. • Быстрое и значительное нарастание содержания этих веществ в крови после внедрения в организм и приводит к проявлениям псевдоаллергических реакций: крапивницы, высыпаний различного вида, локального зуда, покраснения кожи, отёка Квинке, диареи, приступов удушья и даже состояний, напоминающих анафилактический шок. | |
|
№ 73 Аллергические реакции цитотоксического (цитолитического) типа - II тип по Gell, Coombs: причины, особенности патогенеза и проявления. При реакциях гиперчувствительности типа II AT (обычно IgG или IgM) связываются с Аг на поверхности клеток. Это приводит к фагоцитозу, активации клеток-киллеров или опосредованному системой комплемента лизису клеток. Клинические примеры включают поражения крови (иммунные цитопении), поражения лёгких и почек при синдроме Гудпасчера, острое отторжение трансплантата, гемолитическую болезнь новорождённых. Прототипом аллергии типа II является цитотоксические (цитолитические) реакции иммунной системы, направленные на уничтожение отдельных чужеродных клеток — микробных, грибковых, опухолевых, вирусинфицированных, трансплантированных. Однако, в отличие от них, при аллергических реакциях типа II, во-первых, повреждаются собственные клетки организма; во-вторых, в связи с образованием избытка цитотропных медиаторов аллергии это повреждение клеток нередко приобретает генерализованный характер. Причиной аллергических реакций типа II наиболее часто являются химические вещества со сравнительно небольшой молекулярной массой и гидролитические ферменты, в избытке накапливающиеся в межклеточной жидкости, а также активные формы кислорода, свободные радикалы, перекиси органических и неорганических веществ. Указанные (и вполне вероятно другие) агенты обусловливают единый общий результат — они изменяют антигенный профиль отдельных клеток и неклеточных структур. В результате образуются две категории аллергенов. • Изменённые белковые компоненты клеточной мембраны. • Изменённые неклеточные антигенные структуры. Патогенез. Стадия сенсибилизации • Коммитированные Аг В-лимфоциты трансформируются в плазматические клетки, синтезирующие IgG подклассов 1, 2 и 3, а также IgM. Указанные классы AT могут связываться с компонентами комплемента. • Ig специфически взаимодействуют с изменёнными антигенными детерминантами на поверхности клеток и неклеточных структур организма. При этом реализуются комплемент — и антителозависимые иммунные механизмы ци-тотоксичности и цитолиза: Как видно, при аллергических реакциях типа II не только нейтрализуются чужеродные Аг, но также повреждаются и лизируются (особенно при участии комплементзависимых реакций) собственные клетки и неклеточные структуры. Патобиохимическая стадия • Комплементзависимые реакции. Цитотоксичность и цитолиз реализуются путём нарушения целостности цитолеммы клетки-мишени и её опсонизации. - Нарушение целостности мембраны клетки-мишени достигается благодаря активации под действием комплекса «АТ+Аг» системы комплемента. - Цитолиз осуществляется благодаря опсонизации клеток-мишеней при помощи факторов комплемента, а также IgG и IgM. - Аналогичным образом могут повреждаться неклеточные структуры и ба-зальные мембраны, на которых фиксирован чужеродный Аг. • Антителозависимый клеточный цитолиз осуществляется без непосредственного участия факторов комплемента. - Прямой цитотоксический и цитолитический эффект оказывают клетки, обладающие киллерным действием: макрофаги, моноциты, гранулоциты (главным образом нейтрофилы), естественные киллеры, Т-киллеры. Все эти клетки не сенсибилизированы Аг. Киллерное действие они осуществляют путём контакта с IgG в области Fc-фрагмента AT. При этом FaB-фрагмент IgG взаимодействует с антигенной детерминантой на клетке-мишени. - Цитолитический эффект клетки-киллеры реализуют путём секреции гидролитических ферментов, генерации активных форм кислорода и свободных радикалов. Эти агенты достигают поверхности клетки-мишени, повреждают и лизируют её. - Наряду с антигенно изменёнными клетками в ходе реакций могут повреждаться и нормальные клетки. Это связано с тем, что цитолитические агенты (ферменты, свободные радикалы и др. ) не «инъецируются» прицельно в клетку-мишень, а секретируются киллерами в межклеточную жидкость вблизи неё, где находятся и другие — антигенно неизменённые клетки. Последнее является одним из признаков, отличающих данный тип аллергической реакции от иммунного — прицельного цитолиза. Стадия клинических проявлений. Описанные выше цитотоксические и цитолитические реакции лежат в основе формирования ряда клинических синдромов аллергического характера: так называемых «лекарственных» цитопений (эритро-, лейко-, тромбоцитопений); агранулоцитоза; аллергических или инфекционно-аллергических форм нефрита, миокардита, энцефалита, гепатита, тиреоидита, полиневрита и др. |
№ 74 Аллергические реакции иммунокомплексного (преципитинового) типа - III тип по Gell, Coombs: причины, особенности патогенеза и проявления. Для реакций гиперчувствительности типа III (иммунокомплексные, преципи-тиновые) характерно образование иммунных комплексов. Комплексы, образованные Аг и соответствующим AT, активируют систему комплемента, приводя к развитию воспалительной реакции. Клинические примеры: сывороточная болезнь (после введения чужеродных белков или медикаментов), экзогенный аллергический альвеолит, СКВ, а также гломерулонефрит после инфекций. Причиной аллергических реакций этого типа являются хорошо растворимые белки, повторно попадающие в организм или образующиеся в самом организме. Стадия сенсибилизации • В-лимфоциты продуцируют и секретируют IgG и IgM, обладающие выраженной способностью образовывать преципитаты при их контакте с Аг. Эти преципитаты называют иммунными комплексами, а болезни, в патогенезе которых они играют существенную роль, иммунокомплексными. - Если иммунные комплексы образуются в крови или лимфе, а затем фиксируются в различных тканях и органах, то развивается системная (генерализованная) форма аллергии. Примером её может служить сывороточная болезнь. - В тех случаях, когда иммунные комплексы формируются вне сосудов и фиксируются в определённых тканях, развиваются местные формы аллергии (например, мембранозный гломерулонефрит, васкулиты, периартери-иты, альвеолит, феномен Артюса). - Наиболее часто иммунные комплексы фиксируются в стенках микро-сосудов, на базальной мембране гломерул почек, в подкожной клетчатке, на клетках миокарда, синовиальных оболочках и в суставной жидкости. - Местные аллергические реакции типа III всегда сопровождаются развитием воспаления. • Высокий уровень преципитирующих IgG и IgM выявляется на 5—7-е сутки после появления Аг в организме. На 10—14-е сутки, в связи с повреждением тканей под влиянием иммунных комплексов и развитием острого воспаления, появляются клинические признаки заболевания. Патобиохимическая стадия. Всвязи с фиксацией в тканях иммунных комплексов, а также активацией реакций по их удалению в тканях и крови появляются медиаторы аллергии. • Реализация эффектов указанных БАВ ведёт к повреждению клеток и неклеточных образований. Это вызывает развитие острого воспаления с характерными для него местными и общими признаками. • Устранение иммунных комплексов при участии гранулоцитов и мононукле-арных клеток сопровождается выделением ими ряда других БАВ. Это потенцирует и расширяет масштаб и степень аллергической альтерации тканей, а также развивающегося в связи с этим воспаления. • Повышение проницаемости стенок сосудов приводит к отёку тканей и способствует проникновению иммунных комплексов среднего и малого размера из крови в ткани, в том числе — в стенки самих сосудов с развитием васкули-тов. • Увеличение проницаемости и разрыхление базальных мембран обеспечивает проникновение и фиксацию в них иммунных комплексов. • Активация проагрегантов и прокоагулянтов создаёт условия для тромбообра-зования, нарушений микроциркуляции, ишемии тканей, развития в них дистрофии и некроза. Стадия клинических проявлений. Прямое действие иммунных комплексов на клетки и ткани и вторичные реакции, развивающиеся в связи с этим, реализация эффектов медиаторов аллергии, а также особенности реактивности организма у конкретных пациентов приводят к развитию различных клинических вариантов аллергии типа III. Этот тип аллергической реакции является ключевым звеном патогенеза сывороточной болезни, мембранозного гломерулонефрита, альвеолитов, васкулитов, узелковых периартериитов, феномена Артюса и других. | № 75 Аллергические реакции туберкулинового (клеточно-опосредованного, замедленного) типа - IV тип по Gell, Coombs: причины, особенности патогенеза и проявления. В реакциях гиперчувствительности типа IV (клеточно-опосредованных, замедленного типа) принимают участие не AT, а Т-клетки, взаимодействующие с соответствующим Аг (сенсибилизированные Т-клетки), которые привлекают в очаг аллергического воспаления макрофаги. Сенсибилизированные Т-клетки после связывания Аг оказывают либо непосредственное цитотоксическое действие на клетки-мишени, либо их цитотоксический эффект опосредуется с помощью лимфокинов. Примеры реакций типа IV — аллергический контактный дерматит, туберкулиновая проба при туберкулёзе и лепре и реакция отторжения трансплантата. Причины • Компоненты микроорганизмов, одно- и многоклеточных паразитов, грибов, гельминтов, вирусов, а также вируссодержащие клетки. • Собственные, но изменённые и чужеродные белки. • Гаптены: например, ЛС (пенициллин, новокаин), органические мелкомолекулярные соединения (динитрохлорфенол). Патогенез Стадия сенсибилизации • Происходит антигензависимая дифференцировка Т-лимфоцитов. Эти сенсибилизированные Т-клетки циркулируют во внутренней среде организма, выполняя надзорную функцию. Часть лимфоцитов находится в организме в течение многих лет, храня память об Аг. • Повторный контакт иммунокомпетентных клеток с Аг (аллергеном) обусловливает бластгрансформацию, пролиферацию и созревание большого числа различных Т-лимфоцитов, но преимущественно Т-киллеров. Именно они совместно с фагоцитами обнаруживают и подвергают деструкции чужеродный Аг, а также — его носитель. Патобиохимическая стадия • Сенсибилизированные Т-киллеры разрушают чужеродную антигенную структуру, непосредственно действуя на неё • Т-киллеры и мононуклеары образуют и секретируют в зоне аллергической реакции медиаторы аллергии, регулирующие функции лимфоцитов и фагоцитов, а также подавляющие активность и разрушающие клетки-мишени. В очаге аллергических реакций типа IV происходит ряд существенных изменений. - Повреждение, разрушение и элиминация клеток-мишеней - Альтерация, деструкция и элиминация неизменённых клеток и неклеточных элементов тканей. - Развитие воспалительной реакции. В очаге аллергического воспаления накапливаются преимущественно мононуклеарные клетки: лимфо- и моноциты, а также макрофаги. Часто эти и другие клетки (фанулоциты, тучные) скапливаются вокруг мелких вен и венул, образуя периваскулярные манжетки. - Образование гранулём, состоящих из лимфоцитов, мононуклеарных фагоцитов, формирующихся из них эпителиоидных и гигантских клеток, фиб-робластов и волокнистых структур. Гранулёмы типичны для аллергических реакций типа IV. Этот тип воспаления обозначается как гранулёматозный (в частности при туберкулиновых, бруцеллиновых и подобных им реакциях). - Расстройства микрогемо- или лимфоциркуляции с развитием капиллярот-рофической недостаточности, дистрофии и некроза ткани. Стадия клинических проявлений Клинически вышеописанные изменения проявляются по-разному. Наиболее часто реакции манифестируются как инфекционно-аллергические (туберкулиновая, бру-целлиновая, сальмонеллёзная), в виде диффузного гломерулонефрита (инфекцион-но-аллергического генеза), контактных аллергий — дерматита, конъюнктивита. | |
| № 76 Принципы выявления, терапии и профилактики аллергии. Десенсибилизация (гипосенсибилизация) организма: виды, методы, возможные механизмы десенсибилизации. Как и при большинстве болезней, лечение и профилактика аллергических реакций основана на реализации этиотропного, патогенетического, саногенетического и симптоматического принципов. Этиотропная терапия и профилактика. Этиотропная терапия направлена на устранение аллергена из организма, а профилактика — на предотвращение контакта организма с аллергеном. • При этиотропной терапии проводятся мероприятия по удалению из организма микробов, паразитов, грибов, простейших (санация) и выведению из организма аномальных белков и других аллергических соединений. • При этиотропной профилактике принимают меры по недопущению попадания в организм аллергенов: пыльцы, пыли, компонентов шерсти животных, органических и неорганических веществ, ЛС и прочих аллергенов. Патогенетическая терапия. Патогенетическая терапия направлена на разрыв основных звеньев патогенеза аллергии, а профилактика — на опережающую блокаду потенциальных механизмов её развития. Эти мероприятия называют гипо- или десенсибилизацией организма, поскольку они имеют целью блокаду иммуногенных сенсибилизирующих процессов, направлены на предотвращение образования и нейтрализацию медиаторов аллергии. С этой целью проводят специфическую и/или неспецифическую гипосенсибилизацию. • Специфическая гипосенсибилизация достигается путём парентерального введения (как правило, по определённым схемам) того аллергена, который предположительно вызвал сенсибилизацию (метод рассчитан на: образование комплекса аллергена с AT и снижение содержания соответствующих Ig). • Неспецифическая гипосенсибилизация применяется в тех случаях, когда специфическая по каким-либо причинам невозможна или неэффективна, либо когда не удаётся выявить аллерген. Её можно достичь применением некоторых Л С (например, антигистаминных и мембраноста-билизирующих) при аллергии немедленного типа; иммунодепрессантов (в том числе глюкокортикоидов) и иммуномодуляторов — при аллергии замедленного типа, а также используя некоторые виды физиотерапевтических воздействий. Саногенетическая терапия. Саногенетические воздействия направлены на активацию защитных, компенсаторных, репаративных, замещающих и других адаптивных процессов и реакций в тканях, органах и организме в целом. С этой целью применяют витамины, адаптогены (женьшень, элеутерококк), проводят немедикаментозные мероприятия: закаливание, физические нагрузки, лечебное голодание и другие. Симптоматическая терапия. Симптоматические средства используют для предотвращения или устранения неприятных, тягостных ощущений, усугубляющих течение аллергии: головной боли, головокружения, чувства тревоги, напряжения, подавленности и т. п. С этой целью применяют транквилизаторы, обезболивающие препараты, психоаналептики, проводят физиотерапевтические процедуры. |
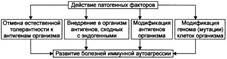
№ 77 Болезни и состояния иммунной аутоагрессии: этиология, патогенез, проявления. Состояния и болезни иммунной аутоагрессии — нарушения жизнедеятельности организма, вызванные развитием патогенных иммунных реакций, направленных против Аг собственных клеток и неклеточных структур. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ К наиболее вероятным и аргументированным механизмам происхождения болезней иммунной аутоагрессии относят заболевания, обусловленные изменениями в системе ИБН (иммунозависимые болезни) и вызванные изменениями вне системы ИБН (иммунонезависимые болезни). Иммунозависимые болезни иммунной аутоагрессии В основе возникновения и развития иммунозависимых, но антигеннезависимых болезней иммунной аутоагрессии лежит единый механизм — образование клонов Т- и В-лимфоцитов, а также Ig, действующих против собственных интактных структур. При них, как правило, выявляются признаки наследственной предрасположенности. Это однозначно показано для таких болезней как СКВ, иммуноагрессивные формы гемолитической анемии, тиреоидита, ревматоидного артрита. У многих пациентов с этими и другими болезнями иммунной аутоагрессии выявлены их маркёры.
Иммунонезависимые болезни иммунной аутоагрессии Патогенез иммунонезависимых (антигензависимых, ИБН-независимых) болезней иммунной аутоагрессии не отличается от естественного хода нормальных реакций иммунитета, но иммунологической атаке подвергаются генетически неизменённые аутологичные структуры собственного организма.
|
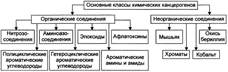
№ 78 Опухоли: характеристика основных понятий. Этитология опухолей: основные группы, конкретные примеры канцерогенных факторов и условий, способствующих реализации их действия. Понятия об этапах инициации и промоции опухолевого роста. Опухоль — типовая форма нарушения тканевого роста, возникающая под действием канцерогена. Проявляется патологическим разрастанием структурных элементов ткани. Характеризуется атипизмом роста, обмена веществ, структуры и функции. ЦИТО- И ГИСТОДИФФЕРЕНЦИРОВКА Цитологическая и гистологическая дифференцировка опухолевых клеток и опухолей позволяет выделять доброкачественные и злокачественные опухоли. Доброкачественные опухоли. Клетки доброкачественной опухоли морфологически идентичны или похожи на нормальные клетки—предшественники и формируют характерные — высокодифференцированные для данной ткани структуры. Такие опухоли растут медленно, не метастазируют и с клинической и прогностической точек зрения их расценивают как доброкачественные. Злокачественные опухоли. Клетки злокачественной опухоли морфологически отличаются от нормальной клетки—предшественника, соседних опухолевых клеток и образуют искажённые тканевые структуры (или вовсе их не образуют) — низкодифференцированные, анапластические. Эти опухоли растут быстро, прорастают в соседние структуры, а отдельные опухолевые клетки формируют близко расположенные или отдалённые точки роста — метастазы. С клинической и прогностической точек зрения такие опухоли расценивают как злокачественные. Различают следующие типы злокачественных опухолей. • Карциномы — злокачественные опухоли, происходящие из эпителия. • Аденокарциномы — злокачественные опухоли, происходящие из эпителия и имеющие железистый компонент. • Саркомы — злокачественные опухоли, происходящие из тканей мезенхим-ного происхождения (соединительные, костные, хрящевые). Причиной опухолей являются канцерогенные агенты химической, биологической и физической природы, а главным условием, способствующим реализации их действия (фактором риска) — снижение эффективности антиканцерогенных механизмов противоопухолевой защиты организма. В значительной мере это определяется генетической предрасположенностью. Генетическая предрасположенность Существует не менее 300 так называемых семейных форм злокачественных заболеваний. В ряде случаев генетическая природа предрасположенности к возникновению опухолей определена. К числу наиболее значимых относятся: • Аномалии генов, осуществляющих репарацию ДНК. Это определяет повышенную чувствительность к канцерогенным эффектам ультрафиолетового облучения, химических воздействий, радиации и других факторов. • Аномалии генов-супрессоров опухолевого роста • Аномалии генов, ответственных за межклеточное взаимодействие ХИМИЧЕСКИЕ КАНЦЕРОГЕНЫ Более 75% случаев злокачественных опухолей человека вызвано воздействием химических факторов внешней среды. К возникновению опухолей приводят преимущественно факторы сгорания табака; химические агенты, входящие в состав пищи и соединения, используемые в различных сферах производства. Примеры: компоненты сгорания угля в печах часто вызывают рак мошонки у трубочистов; асбест — мезотелиому плевры, табакокурение — плоскоклеточную карциному лёгких. Наиболее опасные канцерогены относятся к нескольким классам химических веществ.
Этапы химического канцерогенеза Выделяют два взаимосвязанных этапа химического канцерогенеза: инициации и промоции. Этап инициации. На этапе инициации происходит взаимодействие конечного канцерогена с локусами ДНК, содержащими гены, контролирующие деление и созревание клетки (протоонкогенами). Возможны два варианта взаимодействия: геномный и эпигеномный. • Геномный механизм заключается в точковой мутации протоонкогена. • Эпигеномный механизм характеризуется дерепрессией неактивного протоонкогена. Под действием химических канцерогенов протоонкоген превращается в онкоген, который и обеспечивает в последующем процесс опухолевой трансформации клетки. И хотя такая клетка ещё не имеет опухолевого фенотипа (её называют латентной опухолевой клеткой), процесс инициации уже необратим. Этап промоции . Процесс промоции индуцируют различные канцерогенные агенты, а также клеточные факторы роста. На этапе промоции: осуществляется экспрессия онкогена; происходит неограниченная пролиферация клетки, ставшей генотипически и фенотипически опухолевой; формируется новообразование. КАНЦЕРОГЕНЫ БИОЛОГИЧЕСКОЙ ПРИРОДЫ К канцерогенам биологической природы относят онкогенные (опухолеродные) вирусы. Роль вирусов в канцерогенезе привлекает внимание, с одной стороны, как самостоятельная проблема, а с другой, в связи с тем, что большое число клеточных протоонкогенов сходны с онкогенами ретровирусов. Примеры. Вирус Эпстайна—Барр приводит к развитию лимфомы Беркетта и носоглоточной карциномы; вирус простого герпеса 2 — рака шейки матки; вирус Т-клеточного лейкоза человека типа 1 — Т-клеточного лейкоза у взрослых; вирус гепатита В — гепатоклеточной карциномы. Этапы вирусного канцерогенеза • Проникновение онкогенного вируса в клетку. • Включение вирусного онкогена в геном клетки. • Экспрессия онкогена. • Превращение клетки в опухолевую. • Образование опухолевого узла. ФИЗИЧЕСКИЕ КАНЦЕРОГЕННЫЕ ФАКТОРЫ К ним относятся, главным образом, радиационное и ультрафиолетовое излучения. Примеры: ультрафиолетовый спектр света может вызвать плоскоклеточную карциному кожи; ионизирующее излучение — рак лёгких у шахтёров урановых рудников, лейкозы у переживших атомную бомбардировку (Хиросима) и атомную катастрофу (Чернобыль); а папиллярный рак щитовидной железы возникает у больных, прошедших лучевую терапию области шеи. Этапы физического канцерогенеза Мишенью канцерогенных агентов физической природы также является ДНК. Допускается либо их прямое действие на ДНК, либо через посредники — своеобразные медиаторы канцерогенеза. К последним относят свободные радикалы кислорода, липидов и других органических и неорганических веществ. • Первый этап физического канцерогенеза — инициация опухолевого роста. Он заключается в прямом или опосредованном воздействии агентов физической природы на ДНК. Это вызывает либо повреждение её структуры, либо эпигеномные изменения. Как первое, так и второе может привести к активации протоонкогенов и последующую опухолевую трансформацию клетки. • Второй этап — промоции. На этом этапе канцерогенеза осуществляется экспрессия онкогена и модификация нормальной клетки в раковую. В результате последовательных циклов пролиферации формируется опухоль. | |
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|