
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Светлая радужка 9 страница
Причиной врождённого птоза является недоразвитие или отсутствие мышцы, поднимающей верхнее веко.
Причиной приобретенного птоза являются многие неврологические заболевания (инсульт, энцефалит и др., часто в рамках синдрома Горнера), ведущие к парезу или параличу глазодвигательного нерва, иннервирующегоHYPERLINK " http: //ru. wikipedia. org/wiki/Мышца" мышцу, поднимающую верхнее веко.
Блефароспазм— непроизвольное сокращение круговой мышцы глаза, приводящее к стойкому спазматическому смыканию век. Может сопровождаться окулогирными кризами.
По своему характеру может быть тоническим и клоническим. Различают также блефароспазм: 1)защитный, возникающий при поражении переднего отрезка глаза и обусловленный раздражением рецепторов тройничного нерва; 2)эссенциальный, который может иметь характер невротических навязчивых действий (тик) или проявляться на фоне органической основы (при хорее, тетании, кортикальной эпилепсии, общем атеросклерозе). Иногда блефароспазм является частным проявлением лицевого гемиспазма. Лечение Устранение основного заболевания.
Нистагм — непроизвольные колебательные движения глаз высокой частоты (до нескольких сотен в минуту). Нистагм представляет собой ритмичные движения глазных яблок. Различают физиологический патологический нистагм. К физиологическому нистагму относят такие микродвижения глаз, как тремор и дрейф и маленькие скачки глаз (например, когда человек наблюдает за быстро движущимся объектом). Причин патологического нистагма много. К местным причинам относят врождённую или приобретённую слабость зрения, к общим — поражение моста мозга, лабиринта, мозжечка, продолговатого мозга, гипофиза, отравления лекарственными препаратами либо наркотическими веществами. Выделяют горизонтальный, вертикальный и вращательный нистагм следующих видов: маятникообразный, толчкообразный, смешанный. Излечению патологический нистагм фактически не поддаётся. Лечение основного заболевания
ВЫВОРОТ ВЕК - Изменение положения одного или обоих век, при котором край века отстает от глазного яблока или отвернут вниз, вследствие чего слизистая оболочка вывернута наружу. Различают выворот спастический, паралитический, старческий и рубцовый. Чаще встречают инволюционный (сенильный) и посттравматический выворот нижних век, реже врождённый, паралитический, значительно реже латеральный выворот при пальпебральном синдроме.
Заворот века — край века повернут к глазному яблоку.
Пальпебромандибулярный синдром (синдром Гунна) — редко наблюдающийся врожденный, как правило, односторонний птоз, связанный с синкинетической ретракцией опущенного верхнего века при стимуляции крыловидной мышцы на стороне птоза Непроизвольное поднимание опущенного верхнего века происходит при жевании, открывапии рта или зевоте а отведение нижней челюсти в сторону, противоположную птозу, также может сопровождаться ретракцией верхнего века При этом синдроме мышца, поднимаюшая верхнее веко, получает иннервацию от моторных веточек тройничного нерва. Патологическая синкинезия этого вида обусловлена поражениями ствола мозга, нередко осложняется амблиопией или косоглазием. Причины Врожденный, Приобретенный в результате травмы, удаления верхнечелюстных зубов, ранения лицевого нерва, сотрясения мозга, энцефалита, психической травмы.
Лагофта́ льм (от др. -греч. λ α γ ώ ς — «заяц» и ὀ φ θ α λ μ ό ς — «глаз») — офтальмологическое заболевание, невозможность полного закрытия векHYPERLINK " http: //ru. wikipedia. org/wiki/Лагофтальм#cite_note-Cline-0" [1] (нередко возникает воспаление роговицы) при параличе лицевого нерваHYPERLINK " http: //ru. wikipedia. org/wiki/Лагофтальм#cite_note-Lindgren-1" [2], врождённой короткости век, их рубцевом вывороте и др.
4. показания к назначению контактных линз
Показания:
Миопия (близорукость). Контактные линзы позволяют получить высокую остроту зрения, практически не влияют на величину изображения, увеличивают его четкость и контрастность. Миопия – самый распространенный диагноз на Земле, и контактные линзы в большинстве случаев являются оптимальным решением этой проблемы.
Гиперметропия. При дальнозоркости контактные линзы применяются так же эффективно, как при близорукости. Гиперметропия часто сопровождаетсяамблеопией (слабовидением), и в этих случаях пользование контактными линзами приобретает лечебное значение, ибо только создание четкого изображения на глазном дне является важнейшим стимулом к развитию зрения.
Астигматизм (асферичность глаза) - часто встречающийся дефект оптической системы, который успешно корригируется мягкими торическими контактными линзами.
Пресбиопия – возрастное ослабление зрения, происходит в результате того, что хрусталик теряет свою эластичность, вследствие чего уменьшается его преломляющая сила и ухудшается способность видеть на близком расстоянии. Как правило, пресбиопией страдают люди в возрасте 40-45 лет (при миопии – позже, при дальнозоркости – раньше). До недавних пор пациентам, страдающим пресбиопией, прописывали две пары очков – для близи и для дали, теперь же проблема успешно решается с помощью мультифокальных контактных линз.
Анизометропия также является медицинским показанием к контактной коррекции зрения. Люди с разными в оптическом отношении глазами отличаются плохой переносимостью очковой коррекции и быстрым зрительным утомлением вплоть до головной боли. Контактные же линзы дают бинокулярный комфорт даже при большой разнице в диоптриях между глазами, когда обычные очки оказываются непереносимыми.
Контактные линзы можно использовать в лечебных целях, например, при афакии(состояние роговицы после удаления хрусталика) или кератоконусе (состояние, при котором значительно изменена форма роговице в виде конусообразно выступающей центральной зоны). Контактные линзы можно носить для защиты роговицы и ускорения заживления. Кроме того, с МКЛ пациент избавлен от необходимости ношения тяжелой очковой оправы с толстыми положительными линзами.
По медицинским показаниям контактные линзы сейчас назначаются даже детям от пяти лет (к этому возрасту заканчивается формирование роговицы).
Противопоказания:
Корригирующие и косметические контактные линзы не назначаются при:
-активных воспалительных процессах век, конъюктивы, роговицы;
- бактериальных или аллергических интраокулярных воспалительных процессах;
- увеличении или снижении продукции слезы и сального материала;
- некомпенсированной глаукоме;
- астматических состояниях,
- сенной лихорадке;
- вазомоторных ринитах,
- подвывихе хрусталика,
- косоглазии, если угол больше 15 градусов.
БИЛЕТ 29
1. ЦИлиарное тело. строение. функция
Ресничное, или цилиарное, тело (corpus ciliare) — это средняя утолщенная часть сосудистого тракта глаза, осуществляющая продукцию внутриглазной жидкости. Ресничное тело дает опору хрусталику и обеспечивает механизм аккомодации, кроме того, это тепловой коллектор глаза.
В обычных условиях ресничное тело, располагающееся под склерой посередине между радужкой и хориоидеей, не доступно осмотру: оно скрыто за радужкой. Область расположения цилиарного тела проецируется на склере в виде кольца шириной 6—7 мм вокруг роговицы. С наружной стороны это кольцо немного шире, чем с носовой.
В центре, окружая хрусталик, возвышается складчатый ресничный венец шириной 2 мм (corona ciliaris). Вокруг него располагается цилиарное кольцо, или плоская часть цилиарного тела, шириной 4 мм. Оно уходит к экватору и заканчивается зубчатой линией. Кольцо ресничной короны состоит из 70—80 крупных отростков, ориентированных радиально в сторону хрусталика. Макроскопически они похожи на реснички (cilia), отсюда и название этой части сосудистого тракта — " цилиарное, или ресничное, тело". Вершины отростков светлее общего фона, высота менее 1 мм. Между ними имеются бугорки мелких отростков. Пространство между экватором хрусталика и отростчатой частью ресничного тела составляет всего 0, 5—0, 8 мм. Оно занято связкой, поддерживающей хрусталик, которую называют ресничным пояском, или цинновой связкой. Она является опорой для хрусталика и состоит из тончайших нитей, идущих от передней и задней капсул хрусталика в области экватора и прикрепляющихся к отросткам ресничного тела.
В цилиарном теле выделяют наружный сосудисто-мышечный слой, имеющий мезодер-мальное происхождение, и внутренний ретинальный, или нейроэкто-дермальный, слой.
Наружный мезодермальный слой состоит из четырех частей:
• супрахориоидеи. Это капиллярное пространство между склерой и хориоидеей. Оно может расширяться вследствие скопления крови или отечной жидкости при глазной патологии;
• аккомодационной, или цилиарной, мышцы. Она занимает значительный объем и придает цилиарному телу характерную треугольную форму;
• сосудистого слоя с цилпарными отростками;
• эластичной мембраны Бруха.
Внутренний ретинальный слой является продолжением оптически не деятельной сетчатки, редуцированной до двух слоев эпителия — наружного пигментного и внутреннего беспигментного, покрытого пограничной мембраной.
Для понимания функций цилиарного тела особое значение имеет строение мышечной и сосудистой частей наружного мезодермального слоя.
Аккомодационная мышца располагается в передненаружной части ресничного тела. Она включает три основные порции гладкомышечных волокон: меридиональные, радиальные и циркулярные. Меридиональные волокна (мышца Брюкке) примыкают к склере и прикрепляются к ней у внутреней части лимба. При сокращении мышцы происходит перемещение цилиарного тела вперед. Радиальные волокна (мышца Иванова) веером отходят от склеральной шпоры к цилиарным отросткам, доходя до плоской части цилиарного тела. Тонкие пучки циркулярных мышечных волокон (мышца Мюллера) расположены в верхней части мышечного треугольника, образуют замкнутое кольцо и при сокращении действуют как сфинктер.
Механизм сокращения и расслабления мышечного аппарата лежит в основе аккомодационной функции ресничного тела. При сокращении всех порций разнонаправленных мышц возникает эффект общего уменьшения длины аккомодационной мышцы по меридиану (подтягивается кпереди) и увеличения ее ширины в направлении к хрусталику. Ресничный поясок суживается вокруг хрусталика и приближается к нему. Циннова связка расслабляется. Хрусталик благодаря своей эластичности стремится изменить дисковидную форму на шаровидную, что приводит к увеличению его рефракции.
Сосудистая часть ресничного тела располагается кнутри от мышечного слоя и формируется из большого артериального круга радужки, находящегося у ее корня. Она представлена густым переплетением сосудов. Кровь несет не только питательные вещества, но и тепло. В открытом для внешнего охлаждения переднем отрезке глазного яблока ресничное тело и радужка являются тепловым коллектором.
Ресничные отростки заполнены сосудами. Это необычно широкие капилляры: если через капилляры сетчатки эритроциты проходят, только изменив свою форму, то в просвете капилляров ресничных отростков умещается до 4—5 эритроцитов. Сосуды располагаются непосредственно под эпителиальным слоем. Такое строение средней части сосудистого тракта глаза обеспечивает функцию секреции внутриглазной жидкости, представляющей собой ультрафильтрат плазмы крови. Внутриглазная жидкость создает необходимые условия для функционирования всех внутриглазных тканей, обеспечивает питанием бессосудистые образования (роговицу, хрусталик, стекловидное тело), сохраняет их тепловой режим, поддерживает тонус глаза. При значительном снижении секреторной функции ресничного тела уменьшается внутриглазное давление и наступает атрофия глазного яблока.
Ресничное тело иннервируется ветвями глазодвигательного нерва (парасимпатические нервные волокна), веточками тройничного нерва и симпатическими волокнами из сплетения внутренней сонной артерии. Воспалительные явления в цилиар-ном теле сопровождаются сильными болями вследствие богатой иннервации ветвями тройничного нерва. На наружной поверхности ресничного тела имеется сплетение нервных волокон — ресничный узел, от которого отходят ветви к радужке, роговице и цилиарной мышце. Анатомической особенностью иннервации цилиарной мышцы является индивидуальное снабжение каждой гладкомышечной клетки отдельным нервным окончанием. Этого нет ни в одной другой мышце человеческого организма. Целесообразность такой богатой иннервации объясняется главным образом необходимостью обеспечить выполнение сложных центрально регулируемых функций.
Функции ресничного тела:
• опора для хрусталика;
• участие в акте аккомодации;
• продукция внутриглазной жидкости;
• тепловой коллектор переднего отрезка глаза
2. миопия. внутриглазные изменения при миопии.
Миопия - (myopia), БЛИЗОРУКОСТЬ (short-sightedness) - аномалия рефракции, при которой параллельные световые лучи фокусируются перед сетчаткой глаза, а не на ней. В этом случае человек видит удаленные предметы нечетко, расплывчато, так как не может с помощью аккомодации добиться их более четкого изображения.
Первопричина- слабость цилиарной мышцы(чаще врожденная)напр. изза недостаточного ее кровоснабжения.
Слабость аккомодации и ослабление склеры приводит к прогрессии.
Дистрофические изменения сетчатки. Увеличение размеров глазного яблока при миопии в большинстве случаев сопровождается истончением и растяжением сетчатки, то есть ее дистрофическими изменениями. Подобно натянутой нежной вуали, она местами «расползается», в ней появляются дырочки и, как следствие, может возникать отслойка сетчатки — самое тяжелое осложнение близорукости, при котором зрение снижается значительно, вплоть до полной слепоты.
3. отслойка сетчатки.
Отслойка сетчатки — процесс отделения сетчатой оболочки глаза от сосудистой оболочки.
Симптомы отслойки сетчатки
Появление пелены перед глазом. Пациенты безуспешно пытаются самостоятельно устранить её, промывая глаза чаем или закапывая капли. В этом случае важно запомнить и сказать врачу, с какой стороны первоначально появилась пелена, так как со временем она может увеличиться и занять все поле зрения.
Вспышки в виде искр и молний также являются характерной чертой происходящего отслоения сетчатки.
Искажение рассматриваемых букв, предметов, выпадение из поля зрения их отдельных участков указывает на то, что отслоение захватило центр сетчатки.
Иногда пациенты отмечают, что после сна зрение несколько улучшается. Это объясняется тем, что при горизонтальном положении тела сетчатка возвращается на своё место, а когда человек принимает вертикальное положение, она вновь отходит от сосудистой оболочки и дефекты зрения возобновляются. Отслойку сетчатки невозможно вылечить медикаментозно. Единственный способ восстановить зрение и сохранить глаз — срочное проведение операции. При отслойке сетчатки погибают нервные клетки, палочки и колбочки, и чем дольше существует отслойка, тем больше погибает этих клеток и тем хуже восстановление зрения даже после успешной операции. При запущенном заболевании возникает опасность хронического воспаления, развития катаракты, полной потери зрения.
Диагностика
проверка остроты зрения, которая покажет состояние центральной области сетчатки;
исследование бокового зрения (периметрия) для оценки состояния сетчатки на её периферии;
измерение внутриглазного давления (тонометрия); при отслойке сетчатки оно может быть ниже нормы (норма — 16–25 мм ртутного столба);
Специальное электрофизиологическое исследование позволит определить жизнеспособность нервных клеток сетчатки и зрительного нерва;
осмотр глазного дна (офтальмоскопия) позволяет точно определить места разрывов сетчатки и их количество; выявить истонченные участки, которые могут привести к возникновению новых очагов болезни;
исследование с помощью ультразвука даст представление о размерах отслоившейся сетчатки и состоянии стекловидного тела.
Это исследование особенно важно при помутнениях роговицы, хрусталика или стекловидного тела, когда увидеть сетчатку невозможно.
Лечение
Цель хирургического лечения при отслойке сетчатки состоит в обнаружении разрыва сетчатки и его закрытии. Для этого вокруг разрыва вызывается воспаление (воздействие холодом (криопексия) или лазером) и последующеерубцевание в области разрыва сетчатки. Все это восстанавливает её герметичность (целостность). Для улучшения герметизации производится сближение оболочек глазного яблока следующим путём: снаружи к глазному яблоку подшивают специальную силиконовую пломбу в виде шнура, которая вдавливает стенку глаза и приближает сосудистую оболочку к отслоенной сетчатке.
В зависимости от конкретного вида отслоения сетчатки хирург выберет один из определённых методов операции или их сочетания:
локальное пломбирование в зоне разрыва сетчатки проводится в случаях, когда сетчатка отслоилась частично;
круговое пломбирование применяют в более тяжелых случаях, когда сетчатка отслоилась полностью;
витрэктомию — метод, при котором из глаза удаляют изменённое стекловидное тело и вместо него вводят один из необходимых препаратов: физиологический раствор, жидкий силикон, перфторуглеродное соединение в виде жидкости или специальный газ, которые изнутри придавливают сетчатку к сосудистой оболочке;
лазеркоагуляцию для ограничения области разрыва и истонченных участков сетчатки.
Комбинация этих вмешательств подбирается индивидуально для каждого пациента и зависит от того, сколько времени прошло с момента появления отслойки сетчатки, какая она по величине, сколько в ней разрывов, где они расположены и т. д.
4. хирургическое лечение непрогрессирующей близорукостиНепрогрессирующая близорукость является аномалией рефракции и проявляется снижением зрения вдаль, не требует лечения и хорошо корригируется очками. В развитии прогрессирующей близорукости имеет значение слабость аккомодации, которая способствует компенсаторному растяжению глазного яблока.
Для лечения стабильной близорукости проводятся микрохирургические операции позволяющие избавиться от ношения очков и контактных линз: лазерный кератомилез (LASIK), ФРК (фоторефрактивная кератэктомия), в случаях, когда пртивопоказана операция LASIK, имплантация факичных линз.
БИЛЕТ № 30
1. радужная оболочка. Радужка (iris) — передняя часть сосудистого тракта. Она определяет цвет глаза, является световой и разделительной диафрагмой. Радужка не соприкасается с наружной оболочкой глаза. Радужка отходит от склеры чуть позади лимба и располагается свободно во фронтальной плоскости в переднем отрезке глаза. Пространство между роговицей и радужкой называется передней камерой глаза. Глубина ее в центре 3—3, 5 мм. Кзади от радужки, между нею и хрусталиком, располагается задняя камера глаза в виде узкой щели. Обе камеры заполнены внутриглазной жидкостью и сообщаются через зрачок. Радужка видна через роговицу. Диаметр радужки около 12 мм, ее вертикальный и горизонтальный размеры могут различаться на 0, 5— 0, 7 мм. Периферическую часть радужки, называемую корнем, можно увидеть только с помощью специального метода — гониоскопии. В центре радужка имеет круглое отверстие — зрачок (pupilla). Радужка состоит из двух листков. Передний листок радужки имеет мезодермальное происхождение. Его наружный пограничный слой покрыт эпителием, являющимся продолжением заднего эпителия роговицы. Основу этого листка составляет строма радужки, представленная кровеносными сосудами. При биомикроскопии на поверхности радужки можно видеть кружевной рисунок переплетения сосудов, образующих своеобразный рельеф, индивидуальный для каждого человека. Все сосуды имеют соединительнотканный покров. Возвышающиеся детали кружевного рисунка радужки называют трабекулами, а углубления между ними — лакунами (или криптами). Цвет радужки также индивидуален: от голубого, серого, желтовато-зеленого у блондинов до темно-коричневого и почти черного у брюнетов. Различия в цвете объясняются разным количеством многоотростчатых пигментных клеток меланобла-стов в строме радужки. У темнокожих людей количество этих клеток столь велико, что поверхность радужки похожа не на кружево, а на густотканый ковер. Такая радужка свойственна обитателям южных и крайних северных широт как фактор защиты от слепящего светового потока. Концентрично зрачку на поверхности радужки проходит зубчатая линия, образованная переплетением сосудов. Она делит радужку на зрачковый и цилиарный (ресничный) края. В цилиарном поясе выделяются возвышения в виде неровных круговых контракционных борозд, по которым складывается радужка при расширении зрачка. Радужка наиболее тонкая на крайней периферии у начала корня, поэтому именно здесь возможен отрыв радужки при контузионной травме. Задний листок радужки имеет эктодермальное происхождение, это пигментно-мышечное образование. Эмбриологически он является продолжением недифференцированной части сетчатки. Плотный пигментный слой защищает глаз от избыточного светового потока. У края зрачка пигментный листок выворачивается кпереди и образует пигментную кайму. Две мышцы разнонаправленного действия осуществляют сужение и расширение зрачка, обеспечивая дозированное поступление света в полость глаза. Сфинктер, суживающий зрачок, располагается по кругу у самого края зрачка. Дилататор находится между сфинктером и корнем радужки. Гладкомыщечные клетки дилататора располагаются радиально в один слой.
Богатая иннервация радужки осуществляется вегетативной нервной системой. Дилататор иннервируется симпатическим нервом, а сфинктер — за счет парасимпатических волокон ресничного узла — глазодвигательным нервом. Тройничный нерв обеспечивает чувствительную иннервацию радужки.
Кровоснабжение радужки осуществляется из передних и двух задних длинных цилиарных артерий, которые на периферии образуют большой артериальный круг. Артериальные ветви направляются в сторону зрачка, образуя дугообразные анастомозы. Так формируется извитая сеть сосудов цилиарного пояса радужки. От нее отходят радиальные веточки, образующие капиллярную сеть по зрачковому краю. Вены радужки собирают кровь из капиллярного русла и направляются от центра к корню радужки. Строение кровеносной сети таково, что даже при максимальном расширении зрачка сосуды не перегибаются под острым углом и не происходит нарушения кровообращения.
Исследования показали, что радужка может быть источником информации о состоянии внутренних органов, каждый из которых имеет свою зону представительства в радужке. По состоянию этих зон проводят скрининговую иридодиагностику патологии внутренних органов. Световая стимуляция этих зон лежит в основе иридотерапии.
Функции радужки:
• экранирование глаза от избыточного потока света;
• рефлекторное дозирование количества света в зависимости от степени освещенности сетчатки (световая диафрагма);
• разделительная диафрагма: радужка вместе с хрусталиком выполняют функцию иридохрусталиковой диафрагмы, разделяющей передний и задний отделы глаза, удерживающей стекловидное тело от смещения вперед;
• сократительная функция радужки играет положительную роль в механизме оттока внутриглазной жидкости и аккомодации;
• трофическая и терморегуляторная.
2.. диагностика астигматизма. Принципы коррекции
Полностью избавить от астигматизма можно только с помощью хирургической операции. Они бывают нескольких видов:
Кератотомия — нанесение несквозных насечек на роговицу для ослабления преломления по усиленной оси. Данная операция применяется при близоруком либо смешанном астигматизме.
Термокератокоагуляция — прижигание периферической зоны роговицы нагретой металлической иглой, при этом кривизна роговицы увеличивается, а, значит, увеличивается ее преломляющая сила. Операция выполняется для коррекции дальнозоркого астигматизма.
Лазерная коагуляция — отличается от предыдущей методики тем, что вместо металлической иглы используется луч лазера.
Очки - самый распространенный метод коррекции астигматизма, особенно в детском возрасте. При астигматизме используются очки со специальными цилиндрическими линзами - положительными или отрицательными - в зависимости от вида астигматизма
Контактные линзы - контактные линзы применяются для коррекции астигматизма, небольшой степени (до 3 диоптрий). При астигматизме используются специальные – торические линзы, которые должен подобрать офтальмолог.
Сущность астигматизма
заключается в неодинаковой преломляющей силе оптической системы глаза в различных меридианах. Меридианами называют окружности, проходящие через передний полюс (центр роговой оболочки) и задний (симметричная переднему полюсу точка в заднем отделе глаза) полюс глаза.
При астигматизме кривизна роговицы неправильная и поэтому один меридиан будет наиболее преломляющим с максимальной кривизной и наименее преломляющий ему перпендикулярный. При таких условиях в глазу не будет единой фокусной точки и четкого изображения предметов не будет. Приобретенный астигматизм бывает при рубцовых изменениях роговицы после операций, после наложения щипцов при патологических родах, т. к. сдавливается головка плода и изменяется форма глазницы и глаз и т. д.
Чаще приходится встречаться с врожденным астигматизмом. Астигматизм может быть прямым, когда вертикальный меридиан преломляет сильнее горизонтального и обратным, когда сильнее преломляет горизонтальный меридиан. Степень астигматизма - разница между рефракцией главных меридианов.
Если в одном из меридианов будет эмметропическая рефракция, а в другом иная, такой астигматизм называется простым.
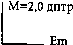
Простой прямой миопический астигматизм.
Простой обратный гиперметропический астигматизм.
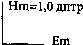
Если в обоих меридианах рефракция одинаковая, но разная по силе, астигматизм называется сложным.
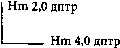
Cложный прямой гиперметропический астигматизм, степень астигматизма 2, 0 дптр.
Если в главном меридиане будет рефракция миопическая, а в другом гиперметропическая, то такой астигматизм будет называться смешанным.
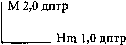
Cмешанный прямой астигматизм, степень астигматизма 3, 0 дптр.
Астигматизм правильный прямой в 0, 5 дптр считается физиологическим.
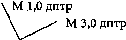
Cложный миопический астигматизм с косыми осями, степень астигматизма 2, 0 дптр.
Если главные меридианы идут в косом направлении, то это астигматизм с косыми осями.
Астигматизм, как и рефракцию, можно определять субъективным и объективным методами.
При субъективном методе определения астигматизма, к глазу приставляют цилиндр силой в 0, 5 дптр, ставят ось вертикально и если зрение не улучшится, то постепенно поворачивают ось в пробной оправе до горизонтального положения.
Найдя такое положение оси, при которой острота зрения лучше, постепенно усиливают силу цилиндра. То наименьшее цилиндрическое стекло рассеивающее или собирающее, с которым достигается наибольшая острота зрения, и будет нужным стеклом. Можно таким же образом к найденному сначала цилиндрическому стеклу прибавлять нужные сферические.
Есть способ со стенопической линейной щелью. Пластинку со стенопической щелью поворачивают вокруг предне-задней оси глаза и находят положение, при котором будет наилучшее и наихудшее зрение. Это и будет соответствовать главным меридианам. Приставляя сферические стекла перед щелью, определяют для каждого меридиана его рефракцию и каждый меридиан отдельно корригируется сферическими стеклами.
Таким образом определяется астигматизм и его степень. По полученным показателям назначается необходимая сферо-цилиндрическая или цилиндрическая коррекция.
Степень астигматизма и направление главных меридианов можно определить методом скиаскопии. Объективными методами кроме скиаскопии являются кератоскопия с помощью кератоскопов, офтальмометрия с помощью офтальмометров, рефрактометрия с помощью рефрактометра Хартингера, диоптрона и др.
3гонобленорея новорожденных.
Гонобленнорея новорожденных (гонорейная офтальмия новорожденных начинается на 2-3-й день после рождения. Поражаются, как правило, через небольшие промежутки времени оба глаза. Появляется отек век, очень значительный, веки плотные на ощупь.
Конъюнктива отечна и гиперемирована, легко кровоточит, на ней местами свернувшиеся хлопья фибрина. Отделяемое серозно-кровянистое. Это первый период – период инфильтрации. Через 3-4 дня наступает второй период – гноетечения. Отек и инфильтрация век уменьшается, веки легко выворачиваются, появляется обильное гнойное отделяемое желтого цвета с зеленоватым оттенком. В мазке обнаруживаются гонококки. Слизистая глазного яблока остается отечной и валом окружает роговицу. Она сдавливает краевую петлистую сеть и нарушает питание роговой оболочки, поэтому этот период наиболее опасен в смысле поражения роговицы. На роговице появляется инфильтрат, который распадается, образуя гнойную язву. Через 2-3 недели гной становится более жидким, уменьшается его количество. Но конъюнктива становится неровной, резко гиперемированной, в ней появляются сосочки и фолликулы. Затем количество гноя, набухлость и гиперемия конъюнктивы уменьшаются, и через 6-8 недель болезнь может благополучно закончиться. Иногда болезнь затягивается, конъюнктива долго остается утолщенной, шероховатой с выделением гноя. Гонобленнорея у взрослых и детей старшего возраста протекает более тяжело, чем у новорожденных, с осложнения со стороны роговицы, суставов, повышением температуры тела. Лечение гонококковых конъюнктивитов включает использование сульфаниламидных препаратов и антибиотиков широкого спектра действия внутрь и внутримышечно, частые промывания глаз слабым раствором калия перманганата с закапыванием альбуцида. На ночь за веки закладывают мазь, содержащую антибиотики или сульфаниламиды. Лечение проводят до полного выздоровления, которое должно быть подтверждено бактериологически. Прогноз при своевременном и адекватном лечении благоприятный.
У новорожденных проводят обязательную профилактику гонобленнореи - сразу после рождения трижды в течении часа закапывают в каждый глаз 30%-ный раствор сульфацил-натрия.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|