
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Прямое воздействие солнечных лучей 5 страница
Чаще всего рефракционная замена хрусталика применяется, когда у человека утрачена естественная аккомодация глаза (способность глаза четко различать предметы, расположенные на различном расстоянии). Все манипуляции осуществляются через самогерметизирующийся микроразрез (размером около 2, 5 мм). Это стало возможным благодаря появлению такой методики, как факоэмульсификация (прозрачный хрусталик глаза при помощи ультразвука превращают в эмульсию и выводят из глаза). Для проведения операции по рефракционной замене хрусталика используется многопрофильная офтальмохирургическая система. Она позволяет проводить операции в течение 15–20 минут. Лечение близорукости методом рефракционной замены хрусталика не требует пребывания в больнице и наложения швов. http: //www. excimerclinic. ru/myopia/treatment - top
Имплантация факичных линз
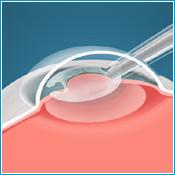 В отличие от рефракционной замены хрусталика имплантация факичных линз рекомендуется, когда у человека не утрачена естественная аккомодация. В ходе лечения природный хрусталик человека остается на месте, а специальную линзу имплантируют в заднюю или переднюю камеру глаза. Такая операция выполняется амбулаторно, через микроразрез размером 2, 5 мм и не требует наложения швов. Чаще всего используются заднекамерные линзы, которые имплантируются за радужкой перед хрусталиком и дополнительно не фиксируются. Преимущество такого лечения близорукости в том, что с помощью факичных линз возможна коррекция очень высоких степеней близорукости (до – 25 D). http: //www. excimerclinic. ru/myopia/treatment - top
В отличие от рефракционной замены хрусталика имплантация факичных линз рекомендуется, когда у человека не утрачена естественная аккомодация. В ходе лечения природный хрусталик человека остается на месте, а специальную линзу имплантируют в заднюю или переднюю камеру глаза. Такая операция выполняется амбулаторно, через микроразрез размером 2, 5 мм и не требует наложения швов. Чаще всего используются заднекамерные линзы, которые имплантируются за радужкой перед хрусталиком и дополнительно не фиксируются. Преимущество такого лечения близорукости в том, что с помощью факичных линз возможна коррекция очень высоких степеней близорукости (до – 25 D). http: //www. excimerclinic. ru/myopia/treatment - top
Радиальная кератотомия
Во время лечения близорукости при помощи радиальной кератотомии по периферии роговицы наносятся несквозные радиальные надрезы. Срастаясь, эти разрезы изменяют форму роговицы и ее оптическую силу, улучшая зрение. Однако, несмотря на то, что этот метод лечения был в свое время прорывом в рефракционной хирургии, он имеет достаточное количество минусов. Такие как: длительный восстановительный период, невозможность прооперировать сразу оба глаза, плохая прогнозируемость результата, опасность осложнений при больших физических нагрузках, узкий диапазон применения. По этой причине в современных офтальмологических клиниках обычно радиальная кератотомия при лечении близорукости не применяется. http: //www. excimerclinic. ru/myopia/treatment - top
Кератопластика (пластика роговицы)
При кератопластике, как и при эксимер-лазерной коррекции, исправление зрения происходит за счет изменения формы роговицы. Но если при эксимер-лазерной коррекции это происходит благодаря испарению ткани, то при кератопластике результат достигается благодаря пересадке трансплантанта (обычно это определенные слои донорской роговицы), которому при помощи программного моделирования придают определенную форму. Трансплантант может пересаживаться в толщу роговицы, располагаться на передних слоях роговицы или их замещать. http: //www. excimerclinic. ru/myopia/treatment - top
4. Симптомы и течение. Чаще наблюдается хроническая форма заболевания. Пациента беспокоит слезотечение, гнойное отделяемое в конъюнктивальной полости, конъюнктива красная, пальпируется эластичное образование в области слезного мешка, при надавливании на него через слезные точки может выделяться гной. При длительном течении процесса мешок может сильно растягиваться и становится заметен через кожу. Заболевание осложняется острым дакриоциститом и флегмоной слезного мешка (см. далее). Появляется выраженная припухлость, уплотнение слезного мешка, глазная щель узкая. Через несколько дней может сформироваться гнойный фокус, который самопроизвольно вскрывается. ЭТИОЛОГИЯ. Основной причиной дакриоцистита является нарушение оттока слезной жидкости через слезноносовой канал. Установить это можно с помощью пробы с красителем (колларгол). В конъюнктивальный мешок закапывают 2 капли раствора колларгола, через 1-2 минуты должна произойти эвакуация жидкости в конъюнктивальный мешок, еще через 3-5 минут она должна проникнуть в носовую полость и окрасить чистую салфетку, К более сложным методам относится рентгенография слезного мешка с предварительным введением в него контраст (йодолипол и т. д. ). Острый дакриоцистит требует срочного обращения к врачу. Лечение. Радикальным способом лечения хронического дакриоцистита является хирургическое соединение слезного мешка с полостью носа. Для предупреждения осложнений и уменьшения нагноения употребляют: 20-30% раствор сульфацил-натрия; 0, 25% левомицетипа: 0, 5% гентамиципа; 0, 25% раствор сульфата цинка с 2% борной кислотой, раствор перманганата калия и фурацилина (1: 5000). Для лечения острого процесса применяется интенсивная терапия (см. лечение флегмоны слезного мешка).
БИЛЕТ №8
1. Точку зрительной оси на минимальном расстоянии, с которого глаз еще может отчетливо различать какой-либо предмет при максимальном напряжении аккомодации, принято называть ближней точкой ясного зрения (punctum proximum). Следовательно, аккомодация — это способность глаза четко различать предметы, располагающиеся между дальнейшей и ближайшей точками ясного видения. Можно сказать, что аккомодация обеспечивается четкое изображение, то есть ясное определение предметов, расположенных ближе дальнейшей точки ясного зрения.
РР- точка в пространстве на которую настраивается глаз в макс напряжении аккомодации. 10л-7см, 20л-10см, 30л-15см, 40л-20см, 50л-40см, 60л-100см. L-(длина акк) PP-Pr, где Pr- точка из которой выходя, лучи в покое фокус на сетчатке. A- объем акк. – макс количество диоптрий, которые могут выделить глаза при максимальном напряжении аккомадации. А=100\рр – (+-R), где (+ миопия) (- гиперметропия)
Механизмы аккомодации: в момент перевода взора с дальних предметов на ближние происходит сокращение цилиарной мышцы, вследствие чего уменьшается ее диаметр, расслабляются цинновы связки, и хрусталик становится более выпуклым, что увеличиваются его преломляющие способности.
Рефракцию глаза в состоянии работы аккомодационного аппарата называют динамической клинической рефракцией.
При разности отстояния от глаза дальнейшей точки ясного зрения и ближайшей точки ясного зрения можно определить в линейных мерах область, или длину аккомодации для каждого глаза. Объем аккомодации (ширина, сила) характеризуется разницей в преломляющей силе оптической системы глаза, которая возникает при переводе взгляда от ДТЯЗ к БТЯЗ. Положение ближайшей точки ясного зрения соответствует максимальному напряжению аккомодации. Определить расстояние этой точки от глаза можно, если до того момента, когда станет заметной его нечеткость.
Объем аккомодации в диоптриях определяется по формуле А= t/P — t/p = P-R, где р и r — величины рефракции в дптр, соответствующие ближайшей и дальнейшей точкам ясного зрения. Объем аккомодации равен той прибавке к рефракции глаза, которая получается в результате максимального напряжения аккомодационного аппарата глаза, то есть разности между максимальной динамической (Р) и статической R рефракции.
2. КОСОГЛАЗИЕ—отклонение зрительной оси одного из глаз от общей точки фиксации. Различают паралитическое косоглазие, вызванное поражением нервов, иннервирующих мышцы глаза, и содружественное косоглазие, причинами которого могут быть заболевания ЦНС, общие инфекции и интоксикации, психические травмы, аметропии, резкое понижение зрения или слепота на один глаз. Паралитическое косоглазие отличается от содружественного диплопией, отсутствием или резким ограничением движений глаза в сторону парализованной мышцы. Лечение. Назначение очков при аметропии. При пониженном зрении на один глаз — лечение амблиопии. Если при содружественном косоглазии постоянное ношение очков в течение 6—12 мес не устраняет отклонения глаза, показана операция с пред- и послеоперационными ортопти-ческими упражнениями (развитие подвижности глаз, их способности сливать фовеальные изображения предметов, фузионных резервов). При симметричном положении глаз для восстановления бинокулярного зрения—диплоптичес-кие упражнения. Лечение паралитического косоглазия хирургическое. Прогноз. Лечение, как правило, приводит к симметричному положению глаз. Бинокулярное зрение восстанавливается значительно реже. Паралитическое косоглазие — развивается вследствие поражения наружных мышц глаза, или их иннервации на разных уровнях: всегда наблюдается ограничение в сторону пораженной мышцы.
Метод лечения косоглазия — плеонтоортоптохирургический, включает: 1. Проведение коррекции 2. проведение специальных упражнений для повышения остроты зрения косящего глаза 3. хирургическое лечение, чтобы поставить оси правильно 4. тренировка и развитие бинокулярного зрения.
3. Невоспалительный отек диска зрительного нерва - застойный диск зрительного нерва. Обусловлен повышением внутричерепного давления (внутричерепные опухоли, абсцессы, геморрагические инсульты, базальные менингиты, травмы). Клиника застойного диска нерва двусторонняя. При офтальмоскопии бросается в глаза значительное выпячивание тканей диска то есть он проминирует в стекловидное тело. Границы диска становятся размытыми, нечеткие, стушеванные. Видно что сосуды диска зрительного нерва скатываются как с горки с ткани диска на сетчатку. Артерии сужены, вены наоборот расширены. Если своевременно устранить причину отека зрительного нерва, то зрительные функции восстанавливаются, процесс обратим. Отличительной чертой поражения зрительного нерва является возникновение центральных скотом. При длительном нарастающем застое диска зрительного нерва процесс переходит в атрофию зрительного нерва. Говоря об атрофии зрительного нерва в целом можно выделить следующие этиологические моменты: сдавления исход воспаления (неврита) нарушение трофики зрительного нерва (нарушение кровообращения в стволе зрительного нерва). Офтальмоскопия: на глазном дне ярко выраженная ишемия ткани зрительного нерва. В норме диск зрительного нерва выглядит в виде бледно-розового овала, а здесь он имеет восковидный цвет с желтоватым, а иногда с молочно-белым оттенком. Ткань диска зрительного нерва несколько утоплена. Резкое сужение всех сосудов. При появлении атрофии диска зрительного нерва больные жалуются на появление скотом, гемералопию и нарастающее концентрическое сужение границ поля зрения. При нарушении кровообращения в стволе зрительного нерва часто появляются секторальные или квадратные выпадения полей зрения. Лечение: 1. Сосудорасширяющие препараты (кавинтон и др. ); 2. Витаминотерапия (гр. В); 3. Электростимуляция зрительного нерва. Может быть чрезкожная и непосредственная стимуляция зрительного нерва.
4. Причинами постепенного снижения остроты зрения у больных пожилого возраста могут быть катаракта, глаукома или возрастная дегенерация желтого пятна. Вследствие постепенного начала заболевания эти больные нередко обращаются к врачу в запущенной стадии процесса. Наличие катаракты можно обнаружить при обследовании глаза. МД – это болезнь, поражающая центральную, самую важную область сетчатки – макулу, играющую ключевую роль в обеспечении зрения.
Возрастная макулярная дегенерация является ведущей причиной необратимой потери зрения и слепоты среди населения развитых стран мира в возрасте 50 лет и старше. Так как люди в этой группе представляют все большую долю населения, потеря зрения от дегенерации макулы является растущей проблемой.
По данным ВОЗ, доля населения старшей возрастной группы в экономически развитых странах составляет около 20%, а к 2050 г. возрастет, вероятно, до 33%. Соответственно, в связи с ожидаемым увеличением продолжительности жизни, неуклонным ростом атеросклероза и сопутствующей патологии проблема ВМД остается наиболее актуальной. К тому же в последние годы наметилась отчетливая тенденция к «омоложению» данного заболевания.
Причиной снижения зрения является дегенерация макулы, самой важной зоны сетчатки глаза, ответственной за резкость и остроту центрального зрения, необходимого для чтения или вождения автомобиля, периферическое зрение при этом практически не страдает. Социально–медицинская значимость этого заболевания обусловлена именно быстрой потерей центрального зрения и утратой общей работоспособности. Степень тяжести процесса и потери центрального зрения зависит от формы ВМД.
Сухая и влажная формы ВМД
Интенсивный обмен веществ в сетчатке приводит к образованию свободных радикалов и других активных форм кислорода, которые могут вызывать развитие дегенеративных процессов при недостаточной работе антиокислительной системы (АОС). Тогда в сетчатке, особенно в макуле и парамакулярной области, под действием кислорода и света образуются нерасщепляемые полимерные структуры – друзы, основным компонентом которых является липофусцин.
С отложением друз происходи атрофия прилегающих слоев сетчатки и отмечается рост патологических новообразованных сосудов в пигментном эпителии сетчатки. В дальнейшем происходят процессы рубцевания, сопровождающиеся потерей большого количества фоторецепторов сетчатки.
Офтальмологи выделяют два варианта течения данного заболевания – сухая (неэкссудативная, атрофическая) и влажная (экссудативная, неоваскулярная) форма ВМД.
Сухая форма ВМД встречается чаще, чем влажная и выявляется в 85% всех случаев ВМД. В макулярной области диагностируется желтоватые пятна, известные как друзы. Постепенная потеря центрального зрения ограничивает возможности пациентов различать мелкие детали, но она не столь сурова как при влажной форме. Однако сухая форма ВМД через несколько лет может медленно прогрессировать до поздней стадии географической атрофии (ГА) - постепенная деградации клеток сетчатки, которая также может привести к серьезной потере зрения.
На сегодняшний день не существует радикального лечения сухой формы ВМД, хотя некоторые сейчас находятся в клинических испытаниях. Огромное количество клинических исследований доказало, что определенные питательные вещества, такие как бета-каротин (витамин А), витамины С и Е может помочь предотвратить или замедлить прогрессирование сухая дегенерация желтого пятна. Исследования показывают, что прием больших доз некоторых пищевых добавок и витаминов для глаз может снизить риск развития ранней стадии ВМД на 25%. Глазные врачи также рекомендуют пациентам с сухой формой ВМД носить солнцезащитные очки с защитой от УФ.
Влажная форма ВМД представлена примерно в 10-15% случаев. Болезнь быстро развивается и часто приводит к значительной потере центрального зрения., сухие AMD переходит к более передовым и повреждение формы болезни глаз. При влажной форме ВМД начинается процесс роста новых кровеносных сосудов (неоваскуляризация). Стенка таких сосудов неполноценна и пропускает клетки крови и жидкость, которые накапливаются в пространстве под сетчаткой. Эта утечка вызывает постоянное повреждение светочувствительных клеток сетчатки, которые погибают и создают слепые пятна в центральном зрении.
Хориоидальная неоваскуляризация (ХНВ), лежит в основе процесса развития влажной формы ВМД. Аномальный рост сосудов, является ошибочным способом организма создать новую сеть кровеносных сосудов, чтобы обеспечить поступление необходимого количества питательных веществ и кислорода к сетчатке глаза. Вместо этого процесса образуются рубцы, что приводит к серьезной потере центрального зрения.
Причины и факторы риска развития ВМД
Несмотря на многочисленные исследования, посвященные ВМД, причины этого заболевания остаются до настоящего времени окончательно не выясненными. ВМД относится к многофакторным заболеваниям.
Возраст – главная причина. Заболеваемость резко увеличивается с возрастом. Среди людей среднего возраста эта болезнь встречается у 2%, в возрасте от 65 до 75 лет диагностируется у 20%, а в группе от 75 до 84 лет признаки ВМД находят у каждого третьего. Значительная часть населения имеет врожденную предрасположенность к ВМД, носуществует ряд факторов, которые либо способствуют возникновению болезни, либо предупреждают её.
Доказан ряд факторов риска, которые отрицательно сказываются на природных защитных механизмах и поэтому способствуют развитию ВМД, наиболее значимыми являются:
Раса - наибольшее распространение ВМД наблюдается у европеоидной расы
Наследственность - семейный анамнез является важным фактором риска у 20% больных ВМД. Установлено трехкратное возрастание риска развития ВМД, если заболевание встречается у родственников в первом поколении
Сердечно-сосудистые заболевания - существенная роль в развитии ВМД. Установлено, что при атеросклерозе риск поражения макулярной области возрастает в 3 раза, а при наличии гипертонической болезни – в 7 раз.
Курение сигарет - единственный фактор риска, значимость которого подтверждалась во всех исследованиях. Прекращение курения снижает риск развития ВМД.
Прямое воздействие солнечных лучей
Питание - риск ВМД выше у людей, которые употребляют в пищу больше насыщенных жиров и холестерина, а также при повышенной массе тела.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|