
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Билет № 10. Клиническая задача 11
Билет № 10
1. Биохимическое исследование крови: билирубин общий - 12,8 мкмоль/л, креатинин - 0,093 ммоль/л, глюкоза – 6,9 ммоль/л, холестерин – 6,2 ммоль/л, калий - 3,7 ммоль/л, общий белок - 75 г/л, фибриноген – 8,2 г/л, СРБ – 25 мг/л. ЭКГ.
2.
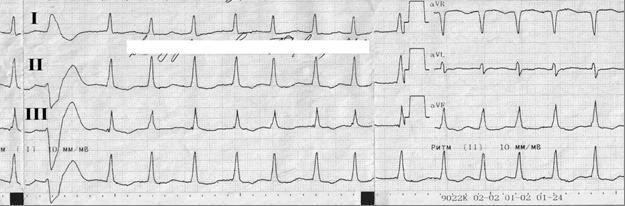
3. Клиническая задача №10
Студент, 17 лет, доставлен бригадой скорой помощи с приступом удушья.
В анамнезе периодически возникающие приступы удушья, с появлением свистящих хрипов в груди. Появлению приступа удушья обычно предшествует сухой кашель. Приступ заканчивается усиленным выделением вязкой мокроты. Аллергоанамнез: диатез в детстве, непереносимость некоторых пищевых продуктов.
Объективно: Положение больного вынужденное, сидячее. Набухшие шейные вены. Цианоз губ. В дыхании участвует вспомогательная мускулатура. На расстоянии слышны свистящие хрипы. ЧДД - 24 в мин. Грудная клетка находится в инспираторном положении, подвижность её ограничена. При перкуссии с обеих сторон - коробочный звук. При аускультации - масса сухих, свистящих хрипов, дыхание резко ослаблено. Тоны сердца ритмичные, ясные, ЧСС 95 в мин., АД- 115/75 мм рт. ст. Живот безболезненный. Печень не увеличена.
ОАК: Эритроциты - 4,1 × 10 12 /л; Нв - 138 г/л, лейкоциты- 4 × 10 9 /л; э. - 22%, п - 2%, с. - 49%, лим. - 22%, м - 5%, СОЭ - 10 мм/час.
В мокроте большое количество эозинофилов, спирали Куршмана, кристаллы Шарко-Лейдена.
Сформулируйте и обоснуйте клинический диагноз.
Интерпретируйте результаты дополнительных исследований.
Определите тактику лечения.
Билет № 11
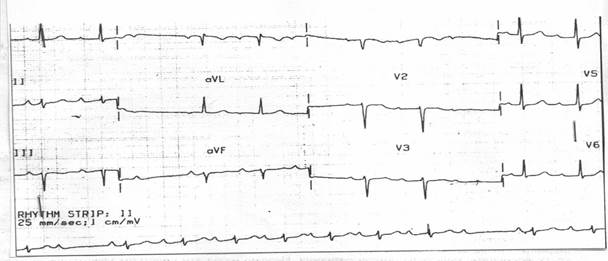
1. 
2. ОАК: эритроцитов 2,7 х 1012 /л; НЬ - 81 г/л, лейкоциты - 56,3 х 109 /л, тромбоциты - 226 х 109 /л. Лейкоцитарная формула: бласты - 48%, промиелоциты - 3%, миелоциты - 6%, палочкоядерные нейтрофилы - 3%, сегментоядерные нейтрофилы - 30%, базофилы - 9%.
3. Клиническая задача 11
Пациент Н. 52 лет, водитель, обратился к врачу с жалобами на приступообразные боли за грудиной с иррадиацией в левое плечо, лопатку, возникающие во время быстрой ходьбы, интенсивной физической нагрузке, сопровождающиеся чувством страха, купирующиеся в покое. Считает себя больным в течение двух месяцев, лечился у невролога с диагнозом межреберная невралгия». Принимал анальгин, диклофенак, физиотерапевтические процедуры – без эффекта.
Из анамнеза известно, что около 5 лет страдает артериальной гипертензией с максимальным повышением цифр АД до 175/100 мм рт.ст., постоянную антигипертензивную терапию не получает.
Наследственность: отец и старший брат перенесли инфаркт миокарда в возрасте до 55 лет. Вредные привычки: курит в течение 20 лет по 20 сигарет в сутки; алкоголь умеренно употребляет.
Объективно: состояние относительно удовлетворительное. Рост 170 см, вес 98 кг. ИМТ – 33,91 кг/м2. Гиперстеническое телосложение. Кожные покровы и видимые слизистые обычной окраски. Периферических отѐков нет. В лѐгких дыхание везикулярное, проводится во все отделы, хрипов нет. Перкуторно над поверхностью лѐгких ясный лѐгочный звук. ЧДД – 17 в мин. Аускультативно: на верхушке сердца ослабление I тона, над аортой - акцент II тона. Тоны сердца приглушены, ритмичные. АД – 170/100 мм рт.ст. ЧСС – 88 уд/мин. Живот мягкий, при пальпации безболезненный во всех отделах. Печень не увеличена. Симптом поколачивания по поясничной области отрицательный.
Физиологические отправления в норме.
В анализах: общий холестерин – 5,6 ммоль/л, ТГ – 2,4 ммоль/л, ХС-ЛПВП – 0,9 ммоль/л, ХС-ЛПНП - 3,57 ммоль/л; креатинин – 89 мкмоль/л, СКФ (по формуле CKD-EPI) = 84 мл/мин.
На ЭКГ: ритм синусовый, правильный с ЧСС – 88 уд/мин. Гипертрофия миокарда левого желудочка.
Сформулируйте и обоснуйте клинический диагноз.
Интерпретируйте результаты дополнительных исследований.
Определите тактику лечения.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|