- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Маркеры нарушения синтетической функции печени- нарушение соотношения белковых фракций крови, уровня прокоагулянтов и др. (см. разд. 17.1.5).
Маркеры нарушения синтетической функции печени- нарушение соотношения белковых фракций крови, уровня прокоагулянтов и др. (см. разд. 17.1.5).
17.2. РАССТРОЙСТВА ЖЕЛЧЕОБРАЗОВАНИЯ И ЖЕЛЧЕВЫВЕДЕНИЯ
Участие печени в обмене липидов тесно связано с ее желчевыделительной функцией. Желчь участвует в расщеплении и всасывании пищевых липидов, стимулируя действие панкреатической липазы и образуя с продуктами расщепления жиров комплексы (мицеллы), что облегчает их всасывание. При нарушении желчеобразования и желчевыведения жиры в повышенном количестве выделяются с калом (синдром стеатореи).В состав желчи входят холестерин, соли желчных кислот, желчные пигменты, а также фосфолипиды и незначительное количество белка.
В гепатоцитах синтезируются исключительно первичные желчные кислоты(ЖК). Это высокомолекулярные кристаллические соединения, относящиеся к стеринам, которые образуются из холестерина и его предшественника десмостери-на. Основными желчными кислотами являются холевая, дезоксихолевая, хенодезоксихолевая и литохолевая. Связываясь с таурином и глицином, они образуют холаты. Связанные желчные кислоты менее токсичны и лучше растворяются в воде, что обеспечивает их секрецию с желчью. В организме осуществляется постоянная кишеч-но-печеночная циркуляция 3-4 г ЖК. Общий их
уровень в сыворотке крови отражает реабсорб-цию в кишечнике тех ЖК, которые не экстрагировались при первом прохождении через печень. При нарушениях кишечно-печеночной циркуляции в случаях обтурации и затруднения оттока желчи, реже при резекции подвздошной кишки, отмечается снижение концентрации вторичных ЖК, поступающих из воротной вены в печень. Это приводит к усиленному синтезу печенью холестерина, ЖК, а также мембранзависи-мых ферментов (ЩФ, 5-нуклеотидаза и др.).
При заболеваниях печени возможны нарушения как желчеобразования, так и желчевыделе-ния. При этом страдает всасывание жиров и жирорастворимых витаминов в кишечнике, не образуются вторичные желчные кислоты, уменьшается экскреция холестерина с возникновением гиперхолестеринемии. Диагностическая ценность уровня ЖК при вирусном гепатите и других заболеваниях печени невелика. Однако этот показатель позволяет оценить выделительную функцию печени и наличие портосистемного шунтирования крови. Уровень ЖК в сыворотке крови имеет и прогностическое значение. Так, при синдроме Жильбера концентрация ЖК в пределах нормы. Выраженный синдром холес-таза со значительным повышением содержания Р-липопротеидов, холестерина и ЖК в плазме крови имеет место при подпеченочной (обтура-ционной) желтухе. При холестазе ЖК выделяются с мочой.
В печени образуются также желчные пигменты- билирубин и биливердин. Билирубин - это конечный продукт метаболизма гема и 80-85% его образуется при разрушении гемоглобина в ретикулоэндотелиальной системе. Под действием гемоксигеназы гем превращается в 1Ха-би-ливердин, а затем при участии биливердинре-дуктазы - в IXa-билирубин. Далее неконъюги-рованный билирубин (свободный, или «непрямой», билирубин) поступает в плазму и связывается с альбумином. Процесс его конъюгации осуществляется в гепатоцитах. Предполагается, что в синусоидах он диссоциирует с альбумином, после чего попадает в клетку. В гепатоцитах неконъюгированный липофильный билирубин превращается в конъюгированную гидрофильную его форму под действием микросомаль-ного фермента уридил-дифосфатглюкуронил-трансферазы (образуется связанный, или «прямой», билирубин). Активность последней не из-
|
|
менена при гепатоцеллюлярнои желтухе, повышена при холестазе и снижена или отсутствует при неконъюгированных гипербилирубинемиях - синдромах Жильбера, Криглера - Найяра. В табл. 77 представлены основные свойства «прямого» и «непрямого» билирубина. Увеличение уровня неконъюгированного билирубина в крови наблюдается при повышенном гемолизе, недостаточности захвата билирубина гепатоцита-ми и снижении конъюгационной функции печени. Экскреция билирубина в желчные капилляры осуществляется транспортной АТФ-зависи-мой системой. Нарушение последней имеет значение в патогенезе синдрома Дабина - Джонсона. Нарастание концентрации конъюгированно-го билирубина в сыворотке крови имеет место при нарушениях экскреции билирубина из ге-патоцитов и выделения его через желчные протоки.
Билирубин, поступивший в составе желчи в кишечник, под действием ферментов кишечной микрофлоры превращается в уробилиноген (ме-зобилиноген), при этом от билирубина отщепляется глюкуроновая кислота и происходит еговосстановление. Из тонкого кишечника часть уробилиногена всасывается в кровь и по воротной вене поступает в печень, где расщепляется до дипирроловых соединений и в общий кровоток не проникает. Невсосавшийся в кровь уробилиноген в толстом кишечнике восстанавливается в стеркобилиноген, а в нижних отделах толстой кишки окисляется, превращаясь в стерко-билин. Основная часть стеркобилина выделяется с калом, придавая ему естественную окраску. Лишь очень небольшое количество стеркобили-ногена поступает через стенку кишечника в геморроидальные вены, а оттуда в общий кровоток и выделяется с мочой. Таким образом, нор-
мальная моча содержит следы стеркобилиноге-на, который ошибочно принято называть уроби-линогеном. При подпеченочной желтухе образования стеркобилиногена в кишечнике не происходит, поэтому в моче он отсутствует. При надпеченочной (гемолитической) желтухе образование стеркобилиногена и уробилиногена повышено и выделение их с мочой усилено. При печеночной желтухе в кишечник поступает уменьшенное количество билирубина, в связи с чемобразование уробилиногена и стеркобилиногена понижено, но доставляемый с кровью в печень уробилиноген расщепляется не полностью из-за нарушения функции гепатоцитов, поэтому часть его попадает в общий кровоток и вмозг.
17.2.1. Этиология и патогенез желтухи
Желтуха(icterus) - симптомокомплекс, характеризующийся желтой окраской кожи, склер, более глубоко расположенных тканей и сопровождающийся повышенной концентрацией желчных компонентов в сыворотке крови и в некоторых биологических жидкостях.Желтуху определяют по потемнению мочи (в связи с присутствием желчных пигментов) или желтому окрашиванию кожи или склер. Часто впервые желтуха выявляется по иктеричности склер, что объясняется большим количеством в этой ткани эластина, обладающего особым сродством к билирубину. Желтуху следует отличать от желтой пигментации кожи вследствие кароти-немии (при употреблении большого количества моркови), обусловленной присутствием кароти-новых пигментов в крови, с появлением желтого окрашивания в основном ладоней, а не склер. Желтуха связана с заболеваниями печени и желч-
ных путей или с усиленным разрушением (гемолизом) эритроцитов. Видимая желтуха появляется при гипербилирубинемии более 35 мкмоль/л. Принято различать билирубинофиль-ные и билирубинофобные ткани. Кожа, слизистые оболочки и внутренняя стенка кровеносных сосудов окрашиваются наиболее сильно. Роговица глаза, хрящ, нервная ткань обычно окрашиваются слабо. Слюна, желудочный сок, слезная жидкость, как правило, не бывают желтыми.
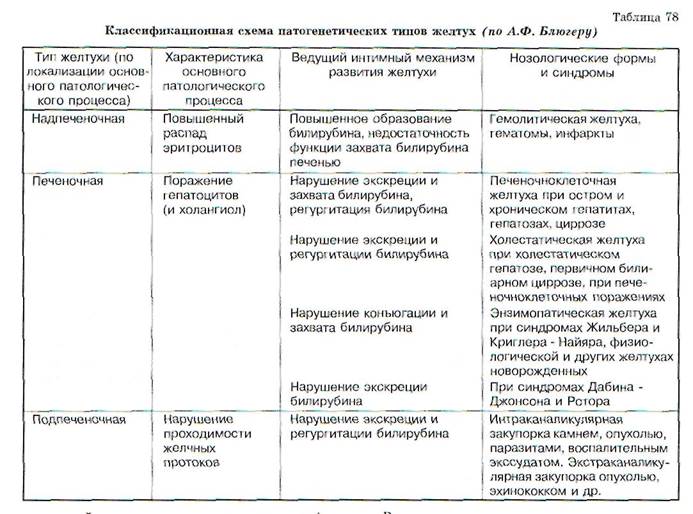
Для развития синдрома желтухи основными являются следующие факторы:
1) избыточное накопление билирубина в ге-патоцитах;
2) нарушение захвата и транспорта билирубина в гепатоцитах;
3) дефект каналикулярной экскреции билирубина в желчь или обструкция основных желчных протоков, препятствующая его поступлению в тонкую кишку.
 накоплении свободного билирубина. Однако необходимо учитывать, что в печеночную клетку поступает избыточное количество билирубина, он конъюгируется, а транспортная система выведения его из клетки может оказаться недостаточной, и тогда в крови, наряду с неконъюгиро-ванным билирубином, увеличенное содержание которого будет обязательно преобладать, одновременно отмечается повышенное содержание и конъюгированного билирубина. Основными признаками этой желтухи, т. е. доказательствами гемолиза, являются повышение уровня сывороточного билирубина, преимущественно за счет неконъюгированной франции, отсутствие билирубина в моче, увеличение количества стерко-билиногена и уробилиногена в фекалиях и в моче на фоне отсутствия клинических и лабораторных подтверждений болезней печени. Печень метаболизирует большее, чем в норме, количество пигмента, и поэтому билирубин усиленно выделяется через желчь и далее в кишечник. Накопление в крови желчных кислот и холестерина не происходит, так как отток желчи свободен. В некоторых случаях (цирроз, опухоли, инфекции) одновременно могут определяться как повышенный гемолиз эритроцитов, так и нарушения функций печени. Как правило, при нео-сложненном гемолизе уровень билирубина в сыворотке крови повышается лишь в 2-3 раза (40-60 мкмоль/л) и редко достигает 100 мкмоль/л.
накоплении свободного билирубина. Однако необходимо учитывать, что в печеночную клетку поступает избыточное количество билирубина, он конъюгируется, а транспортная система выведения его из клетки может оказаться недостаточной, и тогда в крови, наряду с неконъюгиро-ванным билирубином, увеличенное содержание которого будет обязательно преобладать, одновременно отмечается повышенное содержание и конъюгированного билирубина. Основными признаками этой желтухи, т. е. доказательствами гемолиза, являются повышение уровня сывороточного билирубина, преимущественно за счет неконъюгированной франции, отсутствие билирубина в моче, увеличение количества стерко-билиногена и уробилиногена в фекалиях и в моче на фоне отсутствия клинических и лабораторных подтверждений болезней печени. Печень метаболизирует большее, чем в норме, количество пигмента, и поэтому билирубин усиленно выделяется через желчь и далее в кишечник. Накопление в крови желчных кислот и холестерина не происходит, так как отток желчи свободен. В некоторых случаях (цирроз, опухоли, инфекции) одновременно могут определяться как повышенный гемолиз эритроцитов, так и нарушения функций печени. Как правило, при нео-сложненном гемолизе уровень билирубина в сыворотке крови повышается лишь в 2-3 раза (40-60 мкмоль/л) и редко достигает 100 мкмоль/л.
Причины, вызывающие надпеченочную желтуху, различны. Имеется ряд наследственно обусловленных энзимопатий и гемоглобинопатии, сопровождающихся гемолитической желтухой, например микросфероцитарная наследственная гемолитическая и серповидноклеточная анемии. Выделяют также аутоиммунные, инфекционные (при малярии, сепсисе), токсические (отравления мышьяком, свинцом, сероводородом, змеиным ядом) и другие приобретенные формы гемолитической анемии. Хроническая чрезмерная продукция билирубина может привести к образованию желчных камней, состоящих из него (пигментные камни), т. е. возможно развитие осложнения хронической гемолитической анемии в виде желчекаменной болезни.
Появление неконъюгированной гипербилиру-бинемии может быть обусловлено и нарушением связывания билирубина печенью. Доказано, что ряд препаратов влияет на этот процесс, в частности флаваспидовая кислота, применяемая в лечении при инвазии ленточными глистами.
Этот препарат не позволяет связываться билирубину с лигандином (цитоплазматический белок печеночной клетки), что ведет к возникновению неконъюгированной гипербилирубинемии, проходящей после окончания лечения. Подобная причина желтухи возможна при лечении новобиоцином и введении йодсодержащих контрастов при проведении холецистографии. Не-конъюгированная гипербилирубинемия возникает и вследствие нарушений конъюгации билирубина при снижении активности уридил-дифос-фатглюкуронилтрансферазы. Почти у каждого новорожденного на 3-5-й день жизни отмечается незначительная, преходящая неконъюгиро-ванная гипербилирубинемия (до 50 мкмоль/л), связанная с еще незрелой в этот период глюку-ронилтрансферазой. В течение нескольких дней жизни до 2 недель активность глюкуронилтран-сферазы повышается и одновременно нормализуется уровень билирубина. Возможен наследственный дефицит этого фермента, который имеет место при следующих синдромах:
Синдром Жильбера - носит семейный характер и отличается доброкачественной хронически протекающей неконъюгированной гиперби-лирубинемией, связанной с частичным дефицитом глюкуронилтрансферазы. Обычно этот синдром проявляется не ранее 20 лет. Как правило, уровень билирубина повышается только до 30 мкмоль/л и редко превышает 50 мкмоль/л (лишь 20% общего билирубина будет конъюгирован-ным). Клинически эта патология чаще не проявляется и устанавливается при лабораторном исследовании. Интенсивность желтухи преходящая, то исчезает, то усиливается. Последнее наблюдается после продолжительного голодания либо соблюдения низкокалорийной диеты, после интеркуррентной инфекции, хирургических вмешательств, приема алкоголя. При синдроме Жильбера активность сывороточных аминотран-сфераз остается в пределах нормы, пункцион-ная биопсия печени не выявляет патологических изменений в гепатоцитах. Отмечается снижение уровня билирубина в сыворотке крови при увеличении активности фермента, достигаемое приемом фенобарбитала. Имеются данные в пользу того, что дефицит глюкуронилтрансферазы иногда может сочетаться с нарушением связывания билирубина вследствие снижения его клиренса в печени. Так, доказано существование двух форм синдрома Жильбера. Одна характеризуется снижением клиренса билирубина в
 отсутствие гемолиза, другая протекает на фоне гемолиза (часто скрытого), в связи с чем обновление билирубина усилено, но снижена активность фермента, конъюгирующего билирубин. Диагностируется синдром Жильбера методом исключения. При незначительной неконъюгиро-ванной гипербилирубинемии у больного должны отсутствовать системная симптоматика, явный или клинически проявляемый гемолиз, но остаются нормальными функциональные пробы печени. При сомнениях в диагностике синдром Жильбера подтверждают отсутствием изменений в биоптате печени.
отсутствие гемолиза, другая протекает на фоне гемолиза (часто скрытого), в связи с чем обновление билирубина усилено, но снижена активность фермента, конъюгирующего билирубин. Диагностируется синдром Жильбера методом исключения. При незначительной неконъюгиро-ванной гипербилирубинемии у больного должны отсутствовать системная симптоматика, явный или клинически проявляемый гемолиз, но остаются нормальными функциональные пробы печени. При сомнениях в диагностике синдром Жильбера подтверждают отсутствием изменений в биоптате печени.
Синдром Криглера - Найяра (типы I и II).Известны две формы этого заболевания: тип I -клинически тяжелая форма, связанная с полным отсутствием глюкуронилтрансферазы, и тип II, связанный с частичным ее дефицитом. I тип встречается редко. Характеризуется появлением желтухи с первых дней жизни ребенка, резким повышением содержания непрямого билирубина в крови, поражением центральной нервной системы. Уровень неконъюгированного билирубина у детей достигает высоких цифр - 200-450 мкмоль/л. Функциональное состояние печени не страдает, однако в ней отсутствует конъю-гирующий фермент. Так как печень не синтезирует конъюгированный билирубин, желчь у таких детей бесцветна. Лечение фенобарбиталом безрезультатно. Больные дети обычно погибают на первом году жизни из-за поражения головного мозга (билирубиновая энцефалопатия). У больных со II типом синдрома отмечается только частичный дефицит глюкуронилтрансферазы, что выражается в повышенном уровне неконъюгированного билирубина до 60-200 мкмоль/л. Лечение фенобарбиталом дает временный эффект. Заболевание относится к протекающим относительно благоприятно в случаях, если уровень билирубина не превышает 200 мкмоль/л. Возможен приобретенный дефицит глюкуронилтрансферазы, возникающий у новорожденных в связи с ингибированием этого фермента рядом лекарственных препаратов (левомицетин, ново-биоцин или витамин К).
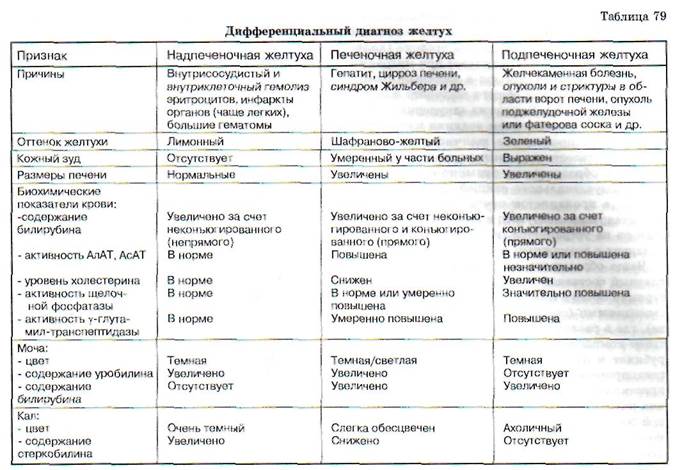
Печеночная желтуха (паренхиматознаяили гепатоцеллюлярная) развивается при острых и хронических заболеваниях печени любой этиологии (вирусной, алкогольной, аутоиммунной), а также при тяжело протекающих инфекциях (тифы, малярия, острая пневмония), сепсисе, отравлениях грибами, фосфором, хло-
роформом и другими ядами. Возникает она в результате поражения гепатоцитов.При этом лизосомы печеночных клеток выделяют желчь в лимфатические и кровеносные сосуды. Возможно и обратное всасывание желчи из желчных протоков в кровь. В крови отмечается гиперби-лирубинемия как за счет конъюгированного, так и неконъюгированного билирубина, что связано со снижением активности глюкуронилтрансферазы в поврежденных клетках и нарушением образования глюкуронидов билирубина. Моча имеет темный цвет, что связано с билирубине-мией (прямой билирубин) и уробилинурией (нарушено превращение уробилиногена, всасывающегося в кровь из тонкой кишки и поступающего в печень). В моче находят желчные кислоты и следы стеркобилина.
При многих поражениях печени желтуха обусловлена главным образом повышением уровня конъюгированного билирубина. То же самое происходит и при внепеченочной обструкции желчных путей. Дифференцировать внутрипеченоч-ную и внепеченочную желтухи на основании уровня или соотношения конъюгированного и неконъюгированного билирубина в сыворотке крови не представляется возможным. В связи с этим начальный этап диагностики заключается в том, чтобы отличить паренхиматозные заболевания печени и обструкцию желчных путей (механическая желтуха) от заболеваний, протекающих преимущественно с неконъюгированной гипербилирубинемией.
Семейные нарушения экскреторной функции печени. Синдром Дабина - Джонсона.Наследуется по аутосомному типу и характеризуется хронической идиопатической желтухой, представляющей собой доброкачественную гипер-билирубинемию с повышением преимущественно связанного билирубина. Задержка билирубина является своеобразным симптомом или маркером этого заболевания. В основе его лежит извращенный метаболизм адреналина в гепато-цитах, в результате чего развивается меланоз печени. Печень приобретает черный цвет, отсюда второе название этой болезни - «болезнь черной печени». Такой цвет печени является пато-гномоническим признаком синдрома Дабина -Джонсона. Общая архитектоника печени не страдает, структура ее остается нормальной. Функционально отмечается дефект экскреции билирубина, а также нарушение экскреции копро-порфирина с повышением его уровня в суточной

 моче. Уровень билирубина в сыворотке крови обычно составляет от 30 до 150 мкмоль/л, в основном за счет конъюгированного. Признаки холестаза (кожный зуд, стеатоз, повышение уровня щелочной фосфатазы в сыворотке крови) обычно отсутствуют. Нарушение экскреции проявляется отсутствием изображения желчных путей при пероральной и внутривенной холецистог-рафии. Типично запаздывание и повышение кривой элиминации свободной фракции билирубина из плазмы через 90 мин. Это происходит в результате рефлюкса из печени конъюгированного красителя и отражает нарушение максимального печеночного транспорта. При синдроме нарушается экскреция многих метаболитов, в том числе конъюгированного билирубина и йодированных красителей, но экскреция желчных кислот остается в норме. Усиливает гипербили-рубинемию прием контрацептивов.
моче. Уровень билирубина в сыворотке крови обычно составляет от 30 до 150 мкмоль/л, в основном за счет конъюгированного. Признаки холестаза (кожный зуд, стеатоз, повышение уровня щелочной фосфатазы в сыворотке крови) обычно отсутствуют. Нарушение экскреции проявляется отсутствием изображения желчных путей при пероральной и внутривенной холецистог-рафии. Типично запаздывание и повышение кривой элиминации свободной фракции билирубина из плазмы через 90 мин. Это происходит в результате рефлюкса из печени конъюгированного красителя и отражает нарушение максимального печеночного транспорта. При синдроме нарушается экскреция многих метаболитов, в том числе конъюгированного билирубина и йодированных красителей, но экскреция желчных кислот остается в норме. Усиливает гипербили-рубинемию прием контрацептивов.
Синдром Роторавстречается крайне редко. Клинически он схож с синдромом Дабина -Джонсона, однако темный пигмент в гепатоци-тах отсутствует и конъюгированный билирубин в сыворотке крови больше состоит из моноконъ-югированного, чем из диконъюгированного. Кроме того, нарушений экскреции копропорфирина не отмечается. Желчный пузырь при холецис-тографии обычно визуализируется, так как отсутствует типичное для синдрома Дабина - Джонсона нарушение экскреции. Напротив, при синдроме Ротора в большинстве случаев страдает депонирующая способность печени. Синдром имеет доброкачественное течение, наследуется по аутосомно-рецессивному типу.
Доброкачественный семейный рецидивирующий холестаз- это редкий синдром, при котором возникают рецидивы кожного зуда с желтухой. Во время приступа повышается уровень щелочной фосфатазы и желчных кислот в сыворотке крови, а в биоптате печени находят признаки холестаза. Однако механической обструкции желчных путей не отмечается и при холе-цистографии желчные пути визуализируются. В межприступный период функция и морфология печени не отличаются от нормы. Предполагается врожденный характер патологии, так как начинается она в детском возрасте и болеют обычно члены одной семьи.
Рецидивирующая желтуха беременных,или внутрипеченочный холестаз беременных.Чаще это происходит в IIIтриместре, но может проявиться в любое время после 7-й недели бере-
менности. Возникает внутрипеченочный холес-газ, проявляющийся кожным зудом и желтухой. В сыворотке крови несколько возрастает уровень билирубина (не превышая 60 мкмоль/л), повышены активность щелочной фосфатазы и уровень холестерина, однако активность трансами-наз остается в пределах нормы. Гистологически в печени отмечается картина холестаза разной степени выраженности. Через 7-14 дней после родов признаки холестаза полностью проходят. Важно подчеркнуть, что возможны рецидивы внутрипеченочного холестаза при последующих беременностях. Следует дифференцировать эту патологию от желтух другого происхождения, например при вирусных гепатитах, а также от идиопатической «острой жирной печени» беременных и тетрациклиновой «жирной печени», где летальность очень высока, так как в этих случаях отмечается тяжелое диффузное повреждение паренхимы печени.
Возможны приобретенные нарушения экскреторной функции печени, например лекарственный холестаз.Возникновение внутрипеченочного холестаза связано с приемом целого ряда препаратов, особенно пероральных контрацептивов, эстрогенов, анаболических стероидов и др. Выделяют так называемую послеоперационную желтухуи доброкачественный послеоперационный печеночный холестаз.Возникновение их, по-видимому, связано с пигментной перегрузкой печени, особенно после переливания крови (возможный гемолиз консервированной крови), реже после резорбции крови из внесосу-дистых пространств и вследствие гемолитической анемии. Возможно снижение функции печени из-за гипоксемии и гипотензии либо повреждения печеночных клеток гепатотоксичны-ми препаратами (анестетики, особенно галотан). Одновременно могут вовлекаться в процесс почки, что снижает экскрецию билирубина из-за некроза канальцев вследствие шока или гипоксемии. При послеоперационном внутрипеченоч-ном холестазе, который развивается после большой и продолжительной операции, увеличивается уровень не только конъюгированного билирубина, достигая 200-400 мкмоль/л, но значительно повышается и активность щелочной фосфатазы. В типичных случаях уровень амино-грансфераз увеличивается незначительно, так как отсутствует некроз гепатоцитов. Желтуха купируется спонтанно, если в клинике не преобладают другие системные осложнения.

 Ярким проявлением внутрипеченочного хо-лестаза является холестатический гепатит,причиной которого могут стать вирусный и алкогольный гепатиты, лекарственные поражения печени. Следует отметить, что дифференциальный диагноз основан на признаках самих заболеваний, вызывающих внутрипеченочный холе-стаз. Для синдрома внутрипеченочного холеста-за характерно: желтуха, потемнение мочи, светлый кал, возможен кожный зуд. Нередко выражены гепато- и спленомегалия. Как правило, отмечается повышение активности щелочной фосфатазы, уровня конъюгированного билирубина, холестерина, фосфолипидов, а-, Р- и у-гло-булинов. До сих пор используется преднизоло-новый тест: прием стероидных гормонов в течение 5 дней приводит к снижению уровня билирубина, что, естественно, не возникает при механической желтухе.
Ярким проявлением внутрипеченочного хо-лестаза является холестатический гепатит,причиной которого могут стать вирусный и алкогольный гепатиты, лекарственные поражения печени. Следует отметить, что дифференциальный диагноз основан на признаках самих заболеваний, вызывающих внутрипеченочный холе-стаз. Для синдрома внутрипеченочного холеста-за характерно: желтуха, потемнение мочи, светлый кал, возможен кожный зуд. Нередко выражены гепато- и спленомегалия. Как правило, отмечается повышение активности щелочной фосфатазы, уровня конъюгированного билирубина, холестерина, фосфолипидов, а-, Р- и у-гло-булинов. До сих пор используется преднизоло-новый тест: прием стероидных гормонов в течение 5 дней приводит к снижению уровня билирубина, что, естественно, не возникает при механической желтухе.
Подпеченочная желтуха (механическаяили обструктивная) развивается при возникновении препятствия току желчи по внепеченоч-ным желчным протокам.Термины «обтураци-онная желтуха» и «холестаз» не являются синонимами, так как во многих случаях при наличии холестаза механическая блокада желчных путей отсутствует, а холестаз оказывается внутрипеченочный. Причинами подпеченочной желтухи могут быть обтурация печеночного или общего желчного протоков и большого дуоденального (фатерова) сосочка камнем, опухолью, паразитами, послеоперационными рубцами, спайками; атрезия (гипоплазия желчных путей), сдавление желчных протоков снаружи опухолью близлежащих органов, кистами, лимфоузлами (лимфогранулематоз), вследствие индуративно-го панкреатита.
Главное патогенетическое звено подпеченочной желтухи - это нарушение выделения конъюгированного билирубина через внепеченочные желчные протоки. Возникает его регургитация, т. е. задержка и обратный заброс. Это сопровождается повышением давления во внутрипеченоч-ных желчных протоках, скоплением билирубина во всем билиарном дереве и на уровне гепато-цитов (парахолия). Отмечается картина внепе-ченочного холестаза, биохимические проявления которого характеризуются повышением содержания в сыворотке крови преимущественно конъюгированного билирубина. Если обтурация неполная, интенсивность гипербилирубинемии очень вариабельна. Так, при неполной обтура-
ционной желтухе уровень общего билирубина сыворотки крови чаще не превышает 68,0-100,0 мкмоль/л. Реакция на стеркобилин в кале положительная или слабоположительная, в моче определяются как желчные пигменты, так и уробилин. При гипербилирубинемии свыше 135-177 мкмоль/л обычно имеет место полная обтураци-онная желтуха, когда желчь вообще не поступает в ДПК либо поступает изредка и в небольших количествах. В этих случаях концентрация билирубина в плазме крови, представленного преимущественно конъюгированным, может достигать высоких цифр - до 850 мкмоль/л и более. Выделение уробилиновых тел с калом и мочой понижено или отсутствует, наблюдается били-рубинурия (моча обычно бывает очень темной), кал светлый вследствие уменьшения содержания в нем желчных пигментов. В крови содержатся все составные части желчи, в том числе обладающие токсическими свойствами желчные кислоты (холемия), что объясняет появление таких симптомов, как кожный зуд, брадикар-дия, гипотония. Повышенная концентрация в плазме желчных кислот может вызывать сильный кожный зуд вследствие отложения их в коже. Из-за отсутствия желчи резко ослабляется пищеварение в кишечнике, отмечается стеа-торея, нередко с калом выделяется до 70 % жиров, содержащихся в пище. Нарушается всасывание жирорастворимых витаминов A, D, Е, К. Нарушение образования факторов свертывания крови, для синтеза которых необходим жирорастворимый витамин К, приводит к удлинению протромбинового времени уже на ранней стадии заболевания. Гиперхолестеринемия при длительной полной обтурационной желтухе со временем нарастает. При хроническом холестазе также наблюдаются поражение костей (печеночная ос-теодистрофия), отложения холестерина (ксанто-мы, ксантелазмы) и пигментация кожи вследствие накопления меланина.
Принципы дифференциальной диагностики желтух представлены в табл. 79.
Наиболее частой причиной подпеченочной желтухи является холедохолитиаз. При закупорке камнем общего желчного протока характерен выраженный болевой приступ по типу печеночной колики, нередка лихорадка, вслед за которыми возникает желтуха. Застой желчи вследствие обтурации желчного протока, как правило, приводит к холециститу и восходящему хо-лангиту. Поэтому в клинике этого заболевания
|
|
превалирует триада: боль, желтуха, лихорадка. В связи с тем, что закупорка камнем общего желчного протока обычно бывает неполной, желтуха носит ундулирующий характер и реакции на уробилин и билирубин в моче, а также стер-кобилин в кале могут быть то положительными, то отрицательными. Уровень билирубина в сыворотке крови хотя и достигает высоких цифр, но редко превышает 170 мкмоль/л. Наличие камней в печеночном протоке обычно обусловливает ту же клинику. Камни же пузырного протока вызывают водянку желчного пузыря без синдрома желтухи. При закупорке камнем большого дуоденального сосочка часто возникает полная обтурация желчных путей со стойкой желтухой.
Опухоли гепатопанкреатодуоденальной зоны часто сопровождаются подпеченочной желтухой. Желтуха нередко начинается без болей, с ахо-личным стулом. Позже возникает болевой синдром. Иногда боль бывает приступообразной, чаще ноющего характера, отличается прогрессирую-
щим течением. Рак желчных путей и большого дуоденального сосочка нередко сопровождается положительным симптомом Курвуазье (увеличение желчного пузыря), а гипербилирубинемия достигает высоких цифр - до 500 мкмоль/л. При раке большого дуоденального сосочка часто возникает дегтеобразный стул или положительная реакция кала на скрытую кровь. Рак головки поджелудочной железы также, как правило, сопровождается механической желтухой, и в подавляющем большинстве случаев пальпируется увеличенный желчный пузырь. Кроме того, возможно сдавление опухолью общего желчного протока при метастазировании рака желудка, кишечника, первичном раке печени и при болезнях крови - лимфогранулематозе, лейкозах.
17.2.2. Образование желчных камней
Подпеченочные желтухи нередко связаны с образованием камней с локализацией чаще все-
го в желчном пузыре (холецистолитиаз),реже -в печеночном желчном протоке (печеночный холелитиаз)и общем желчном протоке (холе-дохолитиаз).Желтуха возникает при миграции камней из желчного пузыря в желчный проток с обтурацией камнем общего желчного или печеночного протока. Возможна закупорка пузырного протока с появлением водянки или эмпиемы пузыря, прободение желчного пузыря в брюшную полость с развитием желчного перитонита и образованием пузырно-кишечных и холедоходуоденального свищей. Холедохолити-аз всегда проявляется печеночной коликой и подпеченочной желтухой, и практически всегда, если он не устраняется, возникает восходящий холангит с возможным переходом в сепсис.
Чаще образуются холестериновые камни,главный составной компонент которых - холестерин (в 50-99%). Они могут быть чистыми или смешанными (содержат около 70% холестерина), где в различных соотношениях содержатся такие компоненты, как карбонат, фосфат, били-рубинат и пальмитат кальция, фосфолипиды, гликопротеины и мукополисахариды. По данным кристаллографии, холестерин в желчных камнях находится в форме моногидрата и в безводной форме. Смешанные холестериново-пигмент-но-известковые камнив желчном пузыре, как правило, встречаются в большом количестве и часто отшлифовываются вследствие взаимного трения. Предрасполагают к образованию холестериновых камней прежде всего женский пол (у женщин в возрасте до 50 лет желчные камни встречаются в два раза чаще, чем у мужчин) и ожирение, являясь фактором риска у женщин моложе 50 лет. Играет роль и характер питания: несбалансированное высококалорийное, с избыточным содержанием животных жиров, богатое холестерином, очищенными углеводами, с низким содержанием пищевой клетчатки. Однако у больных с ожирением малокалорийное питание (2100 ккал/сут и ниже) и длительные периоды голода также могут приводить к образованию камней желчного пузыря. Нередко кам-необразование связывают с гиподинамией и более длительным прохождением пищи по желудочно-кишечному тракту. Кроме того, важными факторами риска возникновения желчных камней являются гиперлипидемия с низким уровнем липопротеидов высокой плотности и высоким уровнем триглицеридов, а также такие заболевания, как сахарный диабет, гипотиреоз,
циррозы печени (до 30% пациентов имеют желчные камни), болезнь Крона, резекция тонкой кишки, беременность, прием некоторых лекарственных препаратов (эстрогены, оральные контрацептивы, клофибрат, октреотид - лечение акромегалии). К факторам, повышающим частоту камяеобразования, относится и семейная предрасположенность.
Реже встречаются билирубино-известковыеи пигментные камни.Билирубино-известковые камни (черного цвета) состоят из билирубината кальция и содержат меньше 30% холестерина. Возникают они чаще при хроническом гемолизе, например при анемии - врожденной микро-сфероцитарной или серповидноклеточной, при искусственных сердечных клапанах и протезах, всех формах цирроза печени, особенно алкогольном. К образованию же пигментных камней предрасполагают инфекции билиарного тракта, аномалии желчного пузыря и желчевыводящих путей. Пигментные камни, содержащие белковую основу, известь и примесь меди, имеют черно-зеленый цвет. Мягкими же коричневыми камнями являются пигментные желчные камни, которые также состоят из билирубината кальция и, кроме того, из пальмитата и стеарата кальция и холестерина. Встречаются они крайне редко, преимущественно во внутрипеченочных желчных протоках при хроническом склерозирующем холангите и билиарных инвазиях: описторхозе, клонорхозе, лямблиозе, аскаридозе и др. Крайне редко в желчном пузыре обнаруживаются камни, состоящие из карбоната кальция и фосфора. Редко встречаются и чистые известковые камни- белые, твердые, бугристые, образующиеся в результате воспалительных изменений и пропитывания известью клеточных обломков и белковых масс. Они, как правило, мелкие и могут мигрировать в желчные протоки.
Холестерин, как известно, не растворяется в воде, однако в желчи благодаря фосфолипидам (лецитину) и желчным кислотам он сохраняется в растворимом состоянии в виде макромоле-кулярных агрегатов, называемых смешанными мицеллами. Смешанные мицеллы способны удерживать холестерин в термодинамическом стабильном состоянии, которое оценивается низким индексом насыщения холестерина. Рассчитывается индекс из молярного соотношения холестерина, желчных кислот и фосфолипидов. Концентрация холестерина в желчи, по мнению ряда авторов, не зависит от его уровня в сыворотке
крови. На образование холестериновых камней влияют три основных фактора: 1) перенасыщенность печеночной желчи холестерином, 2) осаждение моногидрата холестерина в виде кристаллов, 3) нарушение функций желчного пузыря.
Перенасыщенность печеночной желчи холестерином, предрасполагая к образованию холестериновых камней, не является единственным звеном в патогенезе. Важную роль здесь играет и активация резорбционных процессов в отношении воды и желчных кислот, а также нарушение синтеза последних в печени. Это уменьшает концентрацию желчных кислот в желчи и формирует высокий индекс насыщения холестерином вследствие возрастания соотношения холестерин/желчные кислоты. При таком индексе холестерин не может быть транспортирован в виде смешанных мицелл. Его избыток транспортируется в фосфолипидных пузырьках, которые нестабильны и могут формировать крупные многослойные пузырьки, из которых и осаждаются кристаллы моногидрата холестерина. Осаждение кристаллов холестерина из многослойных пузырьков является ключевым моментом камне-образования. Ускоряют кристаллизацию холестерина в литогенной желчи белки, к которым относятся аминопептидаза, кислый а,-гликопро-теин, иммуноглобулины и фосфолипаза С. В центре холестериновых камней находится билирубин, что позволяет предполагать возможность осаждения холестерина в желчном пузыре на белково-пигментные комплексы.
В камнеобразовании имеют значение и другие факторы: бактериальная флора, способствующая деконъюгации желчных кислот, гиперсекреция муцина эпителием слизистой оболочки желчного пузыря. Муцин, обволакивая и адсорбируя кристаллы холестерина, образует матрикс
формирующегося камня. Кроме того, большое значение придается сдвигу рН желчи в кислую сторону (рН ниже 6) и нарушению моторной активности желчного пузыря. Связь между медленным опорожнением желчного пузыря и повышенной частотой образования желчных камней у больных, находящихся длительно на парентеральном питании, и у беременных свидетельствует о том, что застой желчи является одним из факторов, способствующих камнеобразо-ванию. При застое желчи нарушается ее коллоидная стабильность, снижается концентрация желчных кислот и фосфолипидов и нарастает литогенность желчи. При заболеваниях желчного пузыря процесс непрерывного обновления желчи замедлен, что также создает условия для осаждения желчи, кристаллизации холестерина и возможного образования желчной замазки (желчный сладж), состоящей из взвеси кристаллов моногидрата холестерина, гранул билируби-ната кальция и других солей. Последняя исчезает самостоятельно у 70% больных, а у 20% развивается желчекаменная болезнь.
Механизм образования пигментных камней связывают с повышенной активностью Р-глюкуронидазы вследствие инфицирования желчи. Фермент бактерий Р-глюкуронидаза разлагает билирубиндиглюкуронид, растворимый в воде, на плохо растворимый неконъюгированный билирубин. Последний выпадает в ос
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|