
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Вирусный гепатит В.
Вирусный гепатит В.
Вирус попадает в организм парентерально, в том числе половым путем, и вызывает как острый, так и хронический гепатит. Основным маркером вируса является П Вв-антиген (11Н5Л£) крови и образующиеся к нему антитела. Гепатит чаще протекает хронически и примерно у 10 % больных заканчивается печеночной недостаточностью. Вирус гепатита В. локализуясь в гепатоци- тах, не оказывает на них прямого цитопатического действия, но гепатоциты погибают в результате разрушения их антителами против 11Н5Л£.
Морфологически воспаление проявляется выраженной лимфомакро- фагальной инфильтрацией портальных трактов, гидропической и баллонной дистрофией гепатоцитов с появлением немец Мэллори — гепатоцитов в состоянии гиалиново-капельной дистрофии.
Вирусный гепатит С вызывает соответствующий вирус, также попадающий в организм преимущественно с кровью и являющийся причиной около 90 % посттрансфузионньх гепатитов. Характеризуется выраженной лимфомоноцитарной и плазмоклеточной инфильтрацией портальных трактов с образованием лимфоидных фолликулов, наличием своеобразных некрозов гепатоцитов, связанных с действием антител, гидропической и жировой дистрофией гепатоцитов и поражением внутрипеченочных желчных протоков. У большинства больных развивается хронический гепатит, а у трети из них — цирроз печени.
Вирусный гепатит d. Вирус гепатита d проникает в организм главным образом парентерально, однако для развития гепатита необходимо его сочетание с вирусом гепатита В, что значительно ухудшает течение процесса, вызывая более тяжелые морфологические изменения. Поэтому гепатит Б часто заканчивается развитием цирроза печени и печеночной недостаточности.
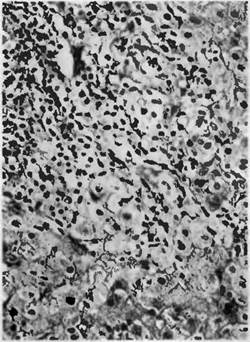
Рис. 68. Вирусный гепатит. Баллонная дистрофия гепатоцитов. Лимфогистио- цитарный инфильтрат в портальном тракте (вверху слева) и в синусоидах.
Вирусный гепатит Е. Вирус передается фекально-оральным путем и вызывает острый гепатит. Морфологическая картина сходна с гепатитом А, но нет вирусоносительства.
Вирусные гепатиты Г и С вызывают вирусы, передающиеся парентерально. Эти гепатиты могут протекать как остро, так и хронически, но лишь в сочетании с вирусами гепатитов В и С. Характерно образование в печени гигантских многоядерных клеток, наличие гидропической дистрофии гепатоцитов и очагов некроза ткани печени.
Алкогольная болезнь печени развивается при многолетней алкогольной интоксикации и складывается из жирового гепатоза, алкогольного гепатита и цирроза печени.
Шгровой гепатоз — начальная форма поражения печени, заключающаяся в развитии выраженной жировой дистрофии гепатоцитов. Печень приобретает желтовато-глинистый цвет и несколько дряблую консистенцию. Функции ее при этом практически не страдают. При прекращении употребления алкоголя все изменения исчезают. При продолжении пьянства в результате длительного действия этанола на сосудистые стенки развивается выраженный склероз сосудов, особенно микроциркуляторного русла, что приводит к прогрессированию гипоксии, метаболическим нарушениям и способствует нарастанию жировой дистрофии гепатоцитов, к которой присоединяется их белковая дистрофия. В далеко зашедших стадиях болезни в печени появляются тельца Мэллори, которые в данном случае носят название алкогольного гиалина. Кроме того, при хронической алкогольной интоксикации нарастает склероз портальных трактов и перисину- соидальных пространств, коллагеновые волокна появляются и вокруг центральных венул.
Алкогольный гепатит развивается у 15 % злоупотребляющих алкоголем. Чаще воспаление возникает остро и характеризуется некрозом рассеянных групп гепатоцитов и скоплением вокруг них лейкоцитарных инфильтратов. Алкогольный гепатит развивается, как правило, на фоне выраженной жировой дистрофии гепатоцитов. На месте погибшей ткани печени остаются поля склероза. Вопрос о возможности развития хронического алкогольного гепатита является дискутабельным. Многие исследователи считают, что при длительном злоупотреблении алкоголем с выраженными явлениями склероза и жирового гепатоза возможно развитие воспалительных изменений в печени лишь после так называемого алкогольного эксцесса, т. е. одномоментного употребления значительного количества спиртных напитков, и эти изменения скорее следует рассматривать как острое воспаление на фоне хронического гепатоза.
Алкогольный цирроз печени развивается у 15—20 % больных, страдающих алкоголизмом. Характерным признаком процесса является развитие соединительной ткани в центре гепатоцитов — центролобулярный фиброз, а также вокруг групп клеток печени, в результате чего образуются узелки до 5 мм в диаметре — мелкоуз-
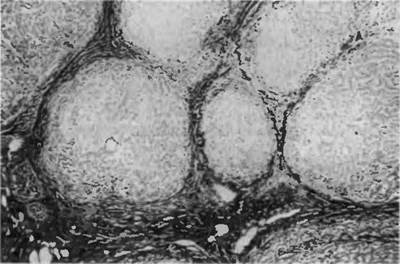
Рис. 69. Портальный цирроз печени. Ложные дольки разделены прослойками соединительной ткани.
ловой цирроз. В гепатоцитах обнаруживаются крупнокапельное ожирение, жировые кисты, скопления железа, много телец Мэллори. Алкогольный цирроз осложняется печеночной желтухой и хронической печеночной недостаточностью.
Цирроз печени — хроническое заболевание печени, характеризующееся склерозом и структурной перестройкой ее ткани и изменением в связи с этим формы органа. Цирроз печени является исходом ряда заболеваний, особенно часто вирусного и алкогольного гепатитов, холангита и холангиолита, а также сердечной недостаточности, сопровождающейся застоем крови в печени.
Признаки цирроза печени:
• дистрофия и некроз гепатоцитов;
• извращенная регенерация;
• диффузный склероз;
• структурная перестройка:
• деформация печени.
Патогенез. В основе развития цирроза печени лежат необратимая дистрофия и некроз гепатоцитов. Это вызывает усиленную регенерацию в виде гиперплазии сохранившихся гепатоцитов. В результате нарушается дольковое строение печени, образуются ложные дольки и различной величины узлы-регенераты (рис. 69). Вокруг них развивается соединительная ткань, которая прорастает и внутрь узлов-регенератов. В ложных дольках и в узлах-реге- нератах нарушается кровообращение, так как многие дольки не содержат центральной вены, в синусоидах между гепатоцитами появляется соединительнотканная мембрана. Следствием этого являются нарастающая гипоксия клеток печени в узлах-регенератах, их дистрофия и гибель, а также усиленное разрастание соединительной ткани, что еще больше нарушает микроциркуляцию. Процесс развивается по "замкнутому кругу" с постоянным нарастанием склеротических изменений. Печень становится плотной, бугристой, уменьшается, а иногда увеличивается в размерах. форма ее изменяется.
Виды цирроза печени (рис. 70).
В зависимости от величины узлов выделяют следующие виды цирроза печени:
• мелкоузловой:
• крупноузловой;
• смешанный.
В зависимости от морфогенеза цирроза печени, т. е. динамики развития морфологических изменений, выделяют постнекротический, портальный, билиарный и смешанный цирроз.
Постнекротический цирроз развивается после массивных некротических изменений в печени, связанных с ее токсической дистрофией, вирусным гепатитом и другими причинами, вызывающими некроз ткани. Некротизированная паренхима рассасывается, строма печени спадается, и в этих участках разрастается соединительная ткань в виде грубых рубцов. Печень уменьшается в размерах, на ее поверхности видны глубокие рубцовые западе- ния и крупные узлы-регенераты. Возникает крупноузловая, а иногда смешанная форма цирроза печени (см. ниже).
Портальный цирроз возникает как исход хронической сердечно-сосудистой недостаточности, хронического алкогольного гепатита, расстройств обмена веществ, связанных с неправильным питанием. Течет медленно. Характеризуется тем, что разрастающаяся в портальных трактах и вокруг них соединительная ткань проникает в виде отростков в печеночные дольки, разделяя их на мелкие ложные дольки. Такая монотонная картина во всей печени характеризует мелкоузловой цирроз.
Билиарный цирроз связан с нарушением оттока желчи, причиной которого могут быть сдавление или закупорка внепеченочных желчных путей, инфекционное поражение желчных протоков. При этом развиваются застой желчи и воспаление желчных протоков, могут возникать их разрывы и образование "желчных озер" в ткани печени. Вокруг измененных желчных протоков разрастается соединительная ткань, прорастающая и в печеночные дольки. На периферии долек гепатоциты гибнут. Печень приобретает зеленоватый цвет, увеличена, плотная, гладкая или мелкобугристая. На разрезе видны расширенные желчные протоки, переполненные желчью.
Смешанный цирроз возникает как исход портального цирроза, к которому на каком-то этапе присоединились некротические изменения печени.
Портальная гипертензия при циррозе печени развивается в связи с перипортальными склеротическими изменениями И склерозом печеночных вен. Это приводит к развитию внепеченочных портокавальных анастомозов, благодаря которым часть крови минует печень и воротная вена разгружается. Появление портокавальных анастомозов характеризуется расширением вен пищево
да, желудка, геморроидальных вен и вен передней брюшной стенки. Как следствие портальной гипертонии и нарушений кровообращения в портальной системе в брюшную полость поступает жидкость — развивается асцит. Живот увеличивается в объеме, иногда в брюшной полости скапливается до 7—10 л асцитической жидкости.
Осложнения. Расширенные вены нередко разрываются, что приводит к массивному кровотечению, от которого больные могут погибнуть.
Исходом цирроза печени является печеночная недостаточность, которая сопровождается желтухой и множественными кровоизлияниями. В почках возможны тяжелые изменения, вплоть до некроза эпителия канальцев, обусловливающего развитие гепаторенального синдрома, который также может стать причиной смерти больных. В цирротически измененной печени может развиться рак.
Опухоли печени в основном развиваются из гепатоцитов и эпителия желчных протоков. Они бывают доброкачественными и злокачественными. Из числа доброкачественных опухолей наиболее часто встречаются аденомы и гемангиомы.
Аденомы развиваются из гепатоцитов (гепатоаденомы) или эпителия желчных протоков (холангиоаденомы), в основном у женщин детородного возраста. Растут медленно, бессимптомно, в виде ограниченного капсулой узла, достигая иногда очень больших размеров. Характеризуются тканевым атипизмом, который заключается в том, что гепатоциты не формируют печеночную дольку. Аденомы могут подвергаться малигнизации, трансформируясь в рак.
Гемангиомы развиваются из венозных сосудов. Это наиболее частые доброкачественные опухоли печени, имеющие вид мелкобугристого, иногда гладкого узла синюшно-красного цвета, достигающего 5—7 см в диаметре. Микроскопически представляет собой кавернозную гемангиому, тканевый атипизм которой заключается в образовании содержащих кровь сосудистых полостей разной величины и формы, со стенками разной толщины на различных участках. Возможен разрыв гемангиомы с внутрибрюш- ным кровотечением. Изредка малигнизируется, превращаясь в ангиосаркому.
Злокачественные опухоли развиваются из гепатоцитов, эпителия желчных протоков и иногда из мезенхимальных тканей печени. Выделяют гепатоцеллюлярный и холангиоцеллюлярный рак, ангиосаркому.
Гепатоцеллюлярный рак, или злокачественная гепатома, развивается из гепатоцитов, обычно на фоне цирроза печени. Мужчины болеют в 2 раза чаще женщин. Характерен инвазивный рост с тенденцией к прорастанию в воротную и полую вены, а также в диафрагму. Выражен клеточный атипизм. клетки имеют различную форму и размеры, содержат атипичные гиперхромные ядра, наблюдаются неправильные митозы. В большинстве случаев
клетки опухоли расположены в виде трабекул, но могут образовывать псевдожелезы и секретировать желчь.
Метастазирует гепатоцеллюлярная карцинома в портальные лимфатические узлы, позже появляются гематогенные метастазы в легкие, поджелудочную железу, головной мозг, кости, надпочечники. У больных развиваются слабость, гепатомегалия. боль в правом подреберье, затем нарастают асцит, желтуха, кахексия. Прогноз неблагоприятный.
Холангиоцеллюлярный рак исходит из эпителия желчных протоков. обладает инфильтрирующим ростом, преимущественно по ходу желчных путей, прорастая в ткань печени, что обусловливает развитие желтухи. Микроскопически рак представлен небольшими клетками кубической формы с гиперхромными атипичными ядрами, клетки образуют железистоподобные структуры. В опухоли много стромы. Прогноз неблагоприятный.
Ангиосаркома имеет типичное строение в виде сосудистых лакун разной формы и размеров, выстланных атипичными эндоте- лиоцитами и перицитами, с множественным тромбозом, очагами некроза ткани опухоли и кровоизлияниями. Характерны обширные гематогенные метастазы. Прогноз неблагоприятный.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|