
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
2020-21 учебный год 13 страница
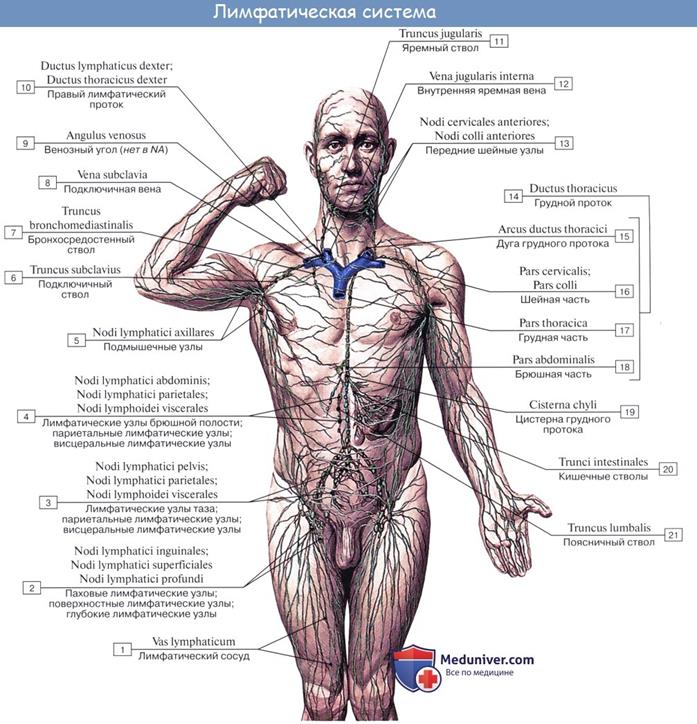
Наиболее крупным лимфатическим сосудом является грудной проток. Он берет свое начало на уровне I поясничного позвонка. Он проходит через грудную полость позади аорты, поднимается справа от позвоночного столба в область шеи и впадает в левый венозный угол. Начальный участок грудного протока расширен и носит название млечной цистерны. В нее впадают правый и левый поясничные стволы, по которым течет лимфа от нижних конечностей, таза и стенок брюшной полости. В 40 % случаев в млечную цистерну открывается непарный кишечный проток, собирающий лимфу от кишечника. Лимфатические сосуды, проходящие в брыжейке кишок, носят название млечных сосудов. Они отличаются молочнобелым цветом, возникающим от того, что в них попадает жир, всосавшийся в пищеварительном тракте. Непосредственно перед впадением в левый венозный угол в грудной лимфатический проток вливаются левый яремный ствол (собирает лимфу от левой половины головы и шеи), левый подключичный ствол (от левой верхней конечности) и левый бронхо-средостенный ствол (от левого легкого и левой половины грудной клетки).
Таким образом, грудной проток собирает лимфу от трех четвертей тела: от нижних конечностей и брюшной полости, от левой половины головы, левой половины шеи, левой верхней конечности и левой половины грудной клетки и левого легкого.
Второй крупный лимфатический сосуд носит название правого лимфатического протока. Он собирает лимфу от правой верхней конечности, правых половин головы, шеи и грудной клетки. Формируется правый лимфатический проток при слиянии правых яремного, подключичного и бронхо-средостенного стволов. Он впадает в правый венозный угол.
Центральная нервная система (головной и спинной мозг) не имеет лимфатических сосудов и лимфатических узлов. Лимфатические сосуды отсутствуют также в эпителии кожи и слизистых оболочек, в хрящах, хрусталике глаза, его белочной оболочке и др.
Знание расположения основных лимфатических сосудов и узлов необходимо для правильного применения массажа, который способствует наиболее быстрой эвакуации лимфы из определенных участков тела. Вместе с ней при массировании удаляются продукты обмена веществ, которые скапливаются в тканях в результате физических напряжений и могут оказывать неблагоприятное действие.
42. Общий план строения и функции дыхательной системы.
Дыхание — это совокупность процессов, обеспечивающих поступление в организм человека кислорода, использование его для окисления органических веществ и удаления из организма углекислого газа.
Дыхание состоит из ряда этапов:
1) транспорт газов к легким и обратно — внешнее дыхание;
2) поступление кислорода воздуха в кровь через альвеолярно-капиллярную мембрану легких, а углекислого газа — в обратном направлении;
3) транспорт 02 кровью ко всем органам и тканям организма, а углекислого газа — от тканей к легким (в связи с гемоглобином и в растворенном состоянии);
4) обмен газов между тканями и кровью: кислород перемещается из крови в ткани, а углекислый газ — в обратном направлении;
5) тканевое, или внутреннее дыхание, цель которого — окисление органических веществ с выделением углекислого газа и воды.
Дыхание — один из основных процессов, поддерживающих жизнь. Прекращение его даже на небольшой срок ведет к скорой гибели организма от кислородной недостаточности — гипоксии.
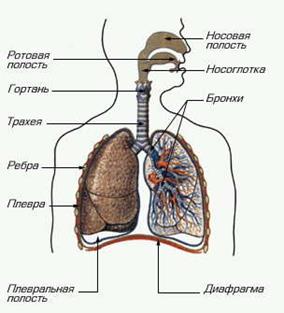
Поступление в организм кислорода и выведение из него во внешнюю среду углекислого газа обеспечивается органами дыхательной системы. Различают дыхательные (воздухоносные) пути и собственно дыхательные органы — легкие.
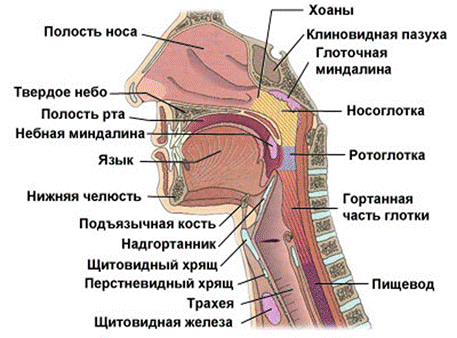
Дыхательные пути в связи с вертикальным положением тела делят на верхние и нижние. К верхним дыхательным путям относят: наружный нос, полость носа, носоглотку и ротоглотку. Нижние дыхательные пути — это гортань, трахея и бронхи, включая их внутрилегочные разветвления, или бронхиальное дерево. Дыхательные пути представляют собой систему трубок, стенки которых имеют костную или хрящевую основу. Благодаря этому они не слипаются. Их просвет всегда зияет, и воздух свободно циркулирует в обе стороны, несмотря на изменения давления при вдохе и выдохе. Внутренняя (слизистая) оболочка дыхательных путей выстлана мерцательным эпителием и содержит железы, вырабатывающие слизь. Благодаря этому вдыхаемый воздух очищается, увлажняется и согревается.
Основные функции — дыхание, газообмен. Кроме того, дыхательная система участвует в таких важных функциях, как терморегуляция, голосообразование, обоняние, увлажнение вдыхаемого воздуха.
43. Воздухоносные пути: строение и функции носовой полости, гортани, трахеи, главных бронхов.
Наружный нос, nasus externus (греч. — rhis, rhinos), представляет собой выступающее в виде трехгранной пирамиды образование в центральной части лица. В его строении выделяют: корень, спинку, верхушку и два крыл а. «Скелет» наружного носа образуют носовые кости и лобные отростки верхней челюсти, а также ряд хрящей носа. К последним относятся: латеральный хрящ, большой хрящ крыла носа, 1 — 2 малых хряща крыла носа, добавочные носовые хрящи. Корень носа имеет костный остов. Он отделен от области лба углублением, носящим название «переносье». Крылья имеют хрящевую основу и ограничивают отверстия — ноздри. Через них проходит воздух в полость носа и обратно. Форма наружного носа индивидуальна, но в то же время она имеет определенные этнические особенности. Снаружи нос покрыт кожей. Внутри ноздри переходят в полость, называемую преддверием полости носа.
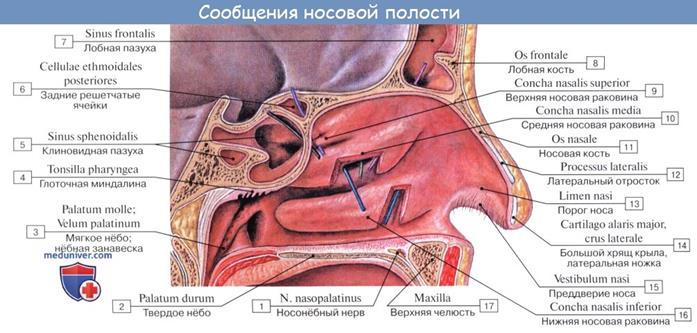
Полость носа, cavitas nasi, спереди открывается ноздрями, а сзади сообщается с носоглоткой через отверстия — хоаны. В полости носа выделяют четыре стенки: верхнюю, нижнюю и латеральные. Они образованы костями черепа и описаны в подразд. 4.3. По срединной линии расположена перегородка носа. Ее «скелет» составляют: перпендикулярная пластинка решетчатой кости, сошник и хрящ перегородки носа. Следует отметить, что примерно у 90 % людей носовая перегородка в той или иной степени отклоняется от срединной линии. На ее поверхности имеются незначительные возвышения и углубления, но патологией считается тот вариант, когда искривленная перегородка препятствует нормальному носовому дыханию.
В полости носа выделяют преддверие и собственно полость носа. Границей между ними служит порог носа. Он представляет собой дугообразную линию на латеральной стенке полости носа, расположенную на расстоянии около 1 см от края ноздрей, и соответствует границе с преддверием. Последнее выстлано кожей и покрыто волосами, которые препятствуют попаданию в дыхательные пути крупных частиц пыли.
В полости носа расположены три носовые раковины — верхняя, средняя и нижняя. Костную основу первых двух образуют одноименные части решетчатой кости. Нижняя носовая раковина является самостоятельной костью. Под каждой носовой раковиной расположены соответственно верхний, средний и нижний носовые ходы. Между боковым краем носовых раковин и перегородкой носа находится общий носовой ход. В носовой полости наблюдаются как ламинарные, так и турбулентные потоки воздуха. Ламинарные потоки представляют собой течение воздуха без образования завихрений. Возникновению турбулентныхзавихрений способствуют носовые раковины. Благодаря этому скорость прохождения воздуха через носовую полость уменьшается. Медленное движение обеспечивает большее согревание и очищение воздушного потока, что создает наилучшие условия для газообмена в альвеолах. В области нижнего носового хода открывается носослезный канал. По нему в полость носа из слезных путей поступает слеза.
Стенки полости носа выстланы слизистой оболочкой. В ней различают респираторную и обонятельную области. Обонятельная область находится в пределах верхнего носового хода и верхней носовой раковины. Здесь расположены рецепторы органа обоняния — обонятельные луковицы.
Эпителий респираторной области — реснитчатый (мерцательный). В его строении выделяют реснитчатые и бокаловидные клетки. Бокаловидные клетки секретируют слизь, благодаря которой носовая полость постоянно поддерживается в увлажненном состоянии. На поверхности реснитчатых клеток расположены особые выросты — реснички. Реснички колеблются с определенной частотой и способствуют перемещению слизи с осевшими на ее поверхности бактериями и пылевыми частицами в направлении глотки. Сосудистые сплетения, находящиеся в глубоких слоях слизистой оболочки, обеспечивают согревание поступающего воздуха.
Носовое дыхание является более физиологичным по сравнению с ротовым. Воздух в полости носа очищается, увлажняется и согревается. При нормальном носовом дыхании обеспечивается характерный для каждого человека тембр голоса.
Околоносовые пазухи, или придаточные пазухи носа, — это полости в костях черепа, выстланные слизистой оболочкой и заполненные воздухом. Они сообщаются с полостью носа через небольшие каналы. Последние открываются в области верхнего и среднего носовых ходов. Околоносовыми пазухами являются:
• верхнечелюстная (Гайморова) пазуха, sinus maxillaris, расположенная в теле верхней челюсти;
• лобная пазуха, sinus frontalis, — в лобной кости;
• клиновидная пазуха, sinus sphenoidalis, — в теле клиновидной кости;
• ячейки решетчатого лабиринта (передние, средние и задние), cellulae ethmoidales, — в решетчатой кости.
Околоносовые пазухи формируются в течение первых лет жизни. У новорожденного имеется только Гайморова пазуха (в виде небольшой по размерам полости). Основная функция придаточных пазух — обеспечение резонанса при разговоре.
Из полости носа через носоглотку и ротоглотку вдыхаемый воздух поступает в гортань. Анатомо-физиологические особенности глотки описаны ранее.
Строение. Гортань, larynx, расположена в передней области шеи. Вверху она с помощью связок соединяется с подъязычной костью, внизу продолжается в трахею. Верхняя граница гортани расположена на уровне межпозвоночного диска между IV и V шейными позвонками. Нижняя — на уровне VII шейного позвонка. Спереди гортань прикрыта мышцами шеи. Сзади от нее расположена глотка, сбоку проходят сонные артерии, внутренняя яремная вена и блуждающий нерв.
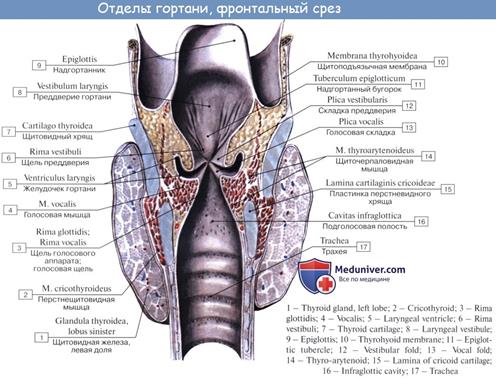
В полости гортани можно выделить три отдела: верхний — преддверие, средний — промежуточную часть и нижний — подголосовую полость. Границами между отделами являются парные преддверные и голосовые складки, ограничивающие две щели, которые также называются преддверной и голосовой. Просвет голосовой щели более узкий и может изменяться под действием мышц гортани.
Верхний отдел гортани довольно широкий. Он простирается от входа в гортань до преддверных складок. Промежуточная часть представляет собой самый узкий отдел. Это пространство ограничено сверху преддверными, а снизу — голосовыми складками. В промежуточной части между складками с каждой стороны расположено углубление — желудочек гортани (Морганиев желудочек). Желудочки гортани играют роль резонаторов воздуха при голосообразовании. Кроме того, они обеспечивают согревание вдыхаемого воздуха. Ниже голосовых складок расположена подголосовая полость. По направлению книзу она постепенно расширяется и продолжается в полость трахеи. Благодаря отличающейся ширине просвета различных отделов гортани на фронтальном и сагиттальном срезах она имеет форму песочных часов.
Основу органа образуют хрящи, которые разделяют на парные и непарные. Непарными являются щитовидный, перстневидный и надгортанный хрящи, к парным относят черпаловидный, конусовидный, рожковидный и зерновидный.
Щитовидный хрящ в виде «щита» спереди закрывает остальные. Он состоит из двух пластинок, соединенных под острым углом, который называется выступом гортани. Он легко прощупывается (пальпируется) под кожей в области шеи в виде плотного по консистенции возвышения. У мужчин это образование хорошо выражено и называется кадыком (Адамово яблоко). От каждой пластинки отходит верхний и нижний рога. Между подъязычной костью и щитовидным хрящом располагается щитоподъязычная мембрана.
Надгортанный хрящ лежит кзади от корня языка, над входом в гортань. Он имеет широкую верхнюю часть — пластинку, которая книзу суживается, образуя стебелек, или ножку. Надгортанный хрящ, покрытый слизистой оболочкой, называется надгортанником. Основная его функция — препятствие для попадания в нижние дыхательные пути воды и пищи.
Перстневидный хрящ расположен ниже остальных и образует основание гортани. Свое название он получил благодаря специфической форме перстня. В нем выделяют дугу и пластинку.
Черпаловидный хрящ парный. Он расположен сзади на пластинке перстневидного хряща. Он имеет голосовой и мышечный отростки. Между щитовидным хрящом и голосовым отростком натянута голосовая связка. Мышечный отросток служит для фиксации некоторых мышц гортани. Остальные парные хрящи незначительных размеров и расположены в слизистой оболочке в области входа в гортань — конусовидный и рожковидный, а в толще латеральной части щитоподъязычной мембраны — зерновидный.
Хрящи гортани соединяются между собой с помощью связок и суставов. Щитовидный хрящ с перстневидным соединяются с помощью двух перстнещитовидных суставов. Перстнечерпаловидные суставы расположены между перстневидным хрящом и основаниями черпаловидных хрящей. В этом суставе черпаловидный хрящ вращается вокруг вертикальной оси, что приводит к расширению или сужению голосовой щели.
Мышцы гортани — поперечнополосатые и сокращаются произвольно. Их классифицируют на скелетные и собственные. Скелетные мышцы гортани перемещают ее вверх или вниз при глотании и образовании голоса. Согласно классификации они относятся к мышцам шеи, расположенным ниже подъязычной кости (грудинощитовидная и щитоподъязычная).
Собственные мышцы гортани по функции подразделяют на четыре группы:
1) мышцы, влияющие на ширину входа в гортань: черпалонадгортанная мышца, которая закрывает вход в гортань;
2) мышцы, влияющие на положение надгортанника: щитонадгортанная мышца, поднимающая надгортанник;
3) мышцы, влияющие на ширину голосовой щели:
• расширяющая (задняя перстнечерпаловидная);
• суживающие (боковая перстнечерпаловидная, щиточерпаловидная; поперечная и косая черпаловидные мышцы);
4) мышцы, влияющие на состояние голосовой связки:
• напрягающие (перстнещитовидная мышца);
 • расслабляющие (голосовая мышца).
• расслабляющие (голосовая мышца).
Изнутри гортань покрыта слизистой оболочкой, поверхность которой выстлана мерцательным эпителием. Только в области голосовой складки расположен многослойный плоский неороговевающий эпителий.
Слизистая оболочка, за исключением области голосовых складок, срастается с подслизистой основой рыхло. Особенно это характерно для области преддверных складок. В этих местах возможно возникновение отеков, затрудняющих дыхание. Такое состояние носит название «ложный круп», возникающий у детей раннего возраста.
Функции гортани. Гортань относится к нижним дыхательным путям и обеспечивает проведение воздуха. В слизистой оболочке гортани и трахеи расположены многочисленные рецепторы, при раздражении которых возникает так называемый кашлевой рефлекс, являющийся защитным механизмом при попадании большого числа пылевых частиц. Одновременно гортань является органом голосообразования.
 Голосообразование осуществляется благодаря голосовым связкам, расположенным в одноименных складках. На образование звуков влияют степень их натяжения, а также ширина голосовой щели. При спокойном дыхании она составляет 5 мм, при глубоком дыхании и громком крике — 15 мм. При разговоре ширина голосовой щели изменяется — то сужается, то расширяется. Существенную роль в произнесении звуков играет степень натяжения голосовых связок. Они напрягаются и расслабляются под влиянием соответствующих мышц. На выдохе струя воздуха, проходя через голосовую щель, приводит связки и складки в колебательные движения. При этом образуются звуки, которые зависят от частоты и амплитуды колебания связок. Частота колебания определяет высоту голоса, а амплитуда — его силу. Кроме того, голос зависит от положения языка, губ, мягкого нёба, проходимости полости носа и его придаточных пазух. Мужчины обладают более длинными голосовыми складками по сравнению с женщинами. Поэтому мужской голос, как правило, ниже женского.
Голосообразование осуществляется благодаря голосовым связкам, расположенным в одноименных складках. На образование звуков влияют степень их натяжения, а также ширина голосовой щели. При спокойном дыхании она составляет 5 мм, при глубоком дыхании и громком крике — 15 мм. При разговоре ширина голосовой щели изменяется — то сужается, то расширяется. Существенную роль в произнесении звуков играет степень натяжения голосовых связок. Они напрягаются и расслабляются под влиянием соответствующих мышц. На выдохе струя воздуха, проходя через голосовую щель, приводит связки и складки в колебательные движения. При этом образуются звуки, которые зависят от частоты и амплитуды колебания связок. Частота колебания определяет высоту голоса, а амплитуда — его силу. Кроме того, голос зависит от положения языка, губ, мягкого нёба, проходимости полости носа и его придаточных пазух. Мужчины обладают более длинными голосовыми складками по сравнению с женщинами. Поэтому мужской голос, как правило, ниже женского.
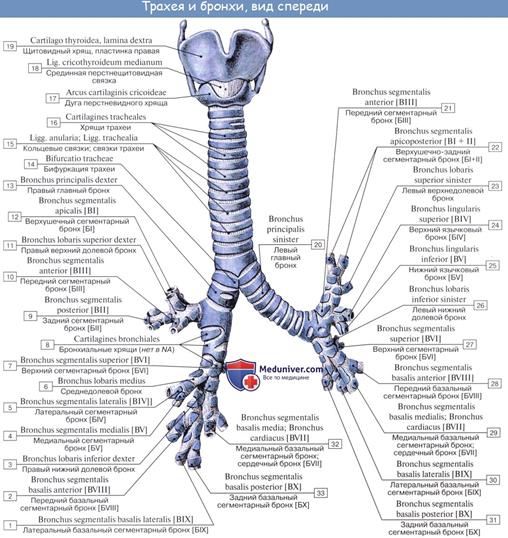
Трахея (дыхательное горло), trachea, — полая цилиндрическая трубка длиной 11 - 13 см. Она начинается от гортани на уровне VII шейного позвонка. Между IV и V грудными позвонками она разделяется на два главных бронха, образуя бифуркацию трахеи. В трахее выделяют шейную и грудную части. В шейном отделе к ней прилежит щитовидная железа. В грудной полости трахея располагается в средостении, разграничивая его на переднее и заднее. Здесь к нейприлегают крупные сосуды, включая аорту. Позади трахеи на всем ее протяжении находится пищевод.
Слизистая оболочка трахеи выстлана мерцательным эпителием. В ней содержатся многочисленные железы. Основу органа составляют 15 — 20 хрящевых полуколец, которые соединяются между собой с помощью связок. Задняя стенка лишена хрящевой ткани — это перепончатая часть трахеи. Ее основу составляет соединительная ткань и гладкие мышцы, расположенные в поперечном направлении. Благодаря наличию хрящевых полуколец трахея не спадается при дыхании. Снаружи орган покрыт адвентициальной оболочкой.
Главные бронхи, bronchi principales, расходятся под углом 70°. Правый главный бронх короче и шире, длиной 3 см, он расположен более вертикально и является непосредственным продолжением трахеи. Вследствие данной особенности инородные тела чаще попадают в этот бронх (в 70—80 % случаев). Левый главный бронх длиной 4—5 см.
Главные бронхи входят в состав ворот легких, внутри которых они разделяются, давая начало бронхиальному дереву. Принципы строения стенки главных бронхов и стенки трахеи сходны. Она так же, как и трахея, состоит из хрящевых полуколец. Слизистая оболочка изнутри выстлана мерцательным эпителием. Снаружи главные бронхи покрыты адвентициальной оболочкой.
44. Легкие: топография, строение, функции.
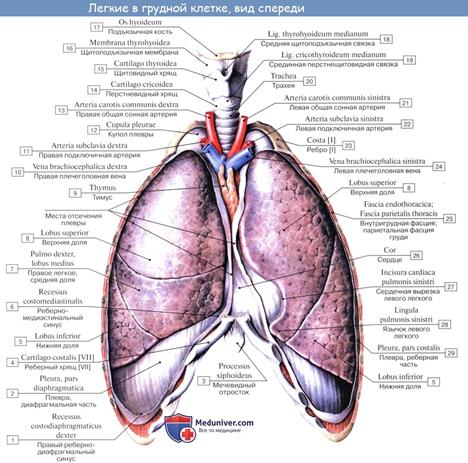
Строение легких. Легкое, pulmo (греч. — pneumon), — это паренхиматозный орган, расположенный в грудной полости. Правое легкое немного преобладает по размерам над левым. Масса правого легкого колеблется в норме от 360 до 570 г, левого — 325—480 г. В каждом легком выделяют диафрагмальную, реберную, средостенную и междолевые поверхности. Сзади в пределах реберной поверхности выделяют позвоночную часть. Свое название поверхности легких получили от образований, к которым они прилежат.
Диафрагмальная поверхность соприкасается с диафрагмой, реберная — с внутренней поверхностью ребер, средостенная — с органом средостения, а ее позвоночная часть — с грудным отделом позвоночного столба, междолевые поверхности долей легкого прилежат друг к другу. Средостенная поверхность левого легкого в нижней части имеет углубление — сердечную вырезку.
Друг от друга поверхности отделены краями. Передний край расположен между реберной и средостенной поверхностями; задний — между средостенной и реберной; нижний отделяет реберную и средостенную поверхности от диафрагмальной.
Каждое легкое имеет верхушку и основание. Верхушка расположена над ключицей и выступает примерно на 2 см выше. Основание соответствует диафрагмальной поверхности. Снаружи легкие покрыты серозной оболочкой — висцеральной плеврой.
Каждое легкое состоит из долей, разделенных щелями. В правом легком различают три доли: верхнюю, среднюю и нижнюю. В левом — две: верхнюю и нижнюю. Косая щель имеется в каждом легком, пересекает все три его поверхности, проникая внутрь органа. В левом легком она отделяет нижнюю долю от верхней, в правом — нижнюю от верхней и средней. Косая щель идет почти одинаково на обоих легких. Начинается она на заднем крае примерно на уровне III грудного позвонка, идет вперед, а затем направляется по реберной поверхности вперед и вниз по ходу VI ребра. В правом легком кроме косой щели имеется горизонтальная щель. Она отделяет от верхней доли треугольный участок — среднюю долю. Горизонтальная щель начинается от косой щели и проходит в проекции IV ребра.
Доли легких состоят из сегментов, т.е. участков в форме конуса, который обращен основанием к поверхности легкого, а верхушкой — к его корню. Между собой сегменты разделены рыхлой соединительной тканью. Это позволяет при некоторых хирургических вмешательствах удалять не всю долю легкого, а лишь пораженный сегмент. В обоих легких выделяют по 10 сегментов. Каждый состоит из долек — участков легкого пирамидальной формы. Максимальный ее размер не превышает 10—15 мм. В общей сложности в обоих легких насчитывается около 1000 долек.
На средостенной поверхности расположены ворота легких, куда входят главный бронх, легочная артерия и нервы, а выходят две легочные вены и лимфатические сосуды. Эти образования, окруженные соединительной тканью, составляют корень легкого. В корне левого легкого сверху расположена легочная артерия, затем — главный бронх, ниже которого находятся две легочные вены (правило А—Б —В). В правом легком элементы его корня расположены по правилу Б—А—В: главный бронх, затем легочная артерия, ниже — легочные вены. Легочная артерия несет бедную кислородом (венозную) кровь от правого желудочка сердца. Легочные вены транспортируют артериальную, насыщенную кислородом кровь в левое предсердие. Следует отметить, что обеспечение легочной ткани питательными веществами и кислородом сосудами малого круга кровообращения не осуществляется. Эту функцию берут на себя бронхиальные артерии, отходящие от грудной части аорты. Основное предназначение малого круга — удаление из крови углекислого газа и насыщение ее кислородом.
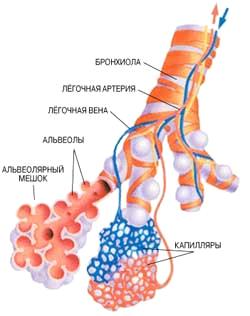
Бронхиальное дерево. Главный бронх в воротах легкого делится на долевые, количество которых соответствует количеству долей (в правом — 3, в левом — 2). Эти бронхи входят в каждую долю и разделяются на сегментарные. Соответственно количеству сегментов выделяют 10 сегментарных бронхов. В бронхиальном дереве сегментарный бронх является бронхом III порядка (долевой — II, главный — I). Сегментарные в свою очередь разделяются на субсегментарные (9— 10 порядков ветвления). Бронх диаметром около 1 мм входит в дольку легкого, поэтому называется дольковым. Он также многократно делится. Бронхиальное дерево заканчивается концевыми (терминальными) бронхиолами.
Слизистая оболочка внутрилегочных бронхов изнутри выстлана мерцательным эпителием. В ней расположены многочисленные слизистые железы. Реснички эпителия перемещают слизь с осевшими на ней частицами вверх, по направлению к глотке. Под слизистой оболочкой находятся гладкие мышечные клетки, а снаружи от них — хрящ. Хрящевые полукольца в стенке главного бронха превращаются в долевых бронхах в хрящевые кольца. С уменьшением калибра уменьшаются размеры хрящевых пластинок. Постепенно кольца превращаются лишь в небольшие «включения» хряща. Выраженность гладких мышц с уменьшением диаметра бронхов возрастает.
Бронхиолы в отличие от бронхов не имеют в стенке хрящевых элементов, их средняя оболочка представлена только гладкой мускулатурой. В связи с такими особенностями строения многие дыхательные расстройства возникают на уровне бронхиол (бронхиальная астма, бронхоэктатическая болезнь, бронхоспастический синдром и т.д.). Наружная оболочка представлена рыхлой волокнистой соединительной тканью, которая отделяет бронхи от паренхимы легких.
Терминальные бронхиолы заканчивают воздухоносный отдел дыхательной системы. Они переходят в респираторные (дыхательные) бронхиолы (I, II, III порядков). Их отличительной особенностью является наличие отдельных тонкостенных выпячиваний — альвеол (рис. 8.9). Респираторные бронхиолы III порядка дают начало альвеолярным ходам, которые заканчиваются скоплениями альвеол— альвеолярными мешочками. Респираторные бронхиолы I, II, III порядков, альвеолярные ходы и альвеолярные мешочки образуют ацинус — структурно-функциональную единицу легкого, в которой происходит обмен газов между внешней средой и кровью.
Стенка альвеол состоит из одного слоя клеток — альвеолоцитов, расположенных на базальной мембране. По другую сторону базальной мембраны находится густая сеть кровеносных капилляров. Альвеолярный эпителий постоянно вырабатывает поверхностно-активное вещество, называемое «сурфактантом», который снижает поверхностное натяжение и препятствует слипанию альвеол при выдохе. Он также очищает их поверхность от попавших с воздухом инородных частиц и обладает бактерицидной активностью.
Таким образом, альвеолярный воздух и кровь непосредственно не сообщаются между собой. Они разделяются так называемой альвеолярно-капиллярной мембраной, или аэрогематическим барьером. В состав его входят: сурфактант, альвеолоциты, базальная мембрана (общая для альвеолоцитов и эндотелиоцитов), эндотелий капилляров.
Суммарная площадь аэрогематического барьера составляет примерно 70 — 80 м2 . Газы переходят через альвеолярно-капиллярную мембрану путем диффузии. Направление и интенсивность перехода газов зависит от их концентрации в воздухе и крови.
Границы легких. Различают верхнюю, переднюю, нижнюю и заднюю границы легкого (рис. 8.10). Верхняя граница соответствует верхушке легкого. Она одинакова справа и слева — выступает спереди над ключицей на 2 — 3 см. Сзади она проецируется на уровне остистого отростка VII шейного позвонка. Передняя граница правого легкого идет от верхушки к правому грудиноключичному суставу и далее опускается по срединной линии до хряща VI ребра. Там она переходит в нижнюю границу. Передняя граница левого легкого проходит так же, как у правого легкого, но только до уровня хряща IV ребра. В этом месте она резко отклоняется влево до окологрудинной линии, а затем поворачивает вниз, продолжаясь до хряща VI ребра (соответствует сердечной вырезке). Нижняя граница правого легкого пересекает по среднеключичной линии VI ребра; по передней подмышечной линии — VII; по средней подмышечной — VIII; по задней подмышечной — IX; по лопаточной линии — X; по околопозвоночной — XI ребро. Такое смещение нижней границы легкого по каждой линии на одно ребро называется анатомическими часами. Нижняя граница левого легкого идет на ширину одного ребра ниже, т.е. по соответствующим межреберьям. Задняя граница легких соответствует заднему краю органа и проецируется вдоль позвоночного столба от головки II ребра до шейки XI ребра по околопозвоночной линии.
Плевральная полость. Каждое легкое снаружи покрыто серозной оболочкой — плеврой. Выделяют висцеральный и париетальный листки плевры. Висцеральный листок покрывает легкое со всех сторон, заходит в щели между долями, плотно срастается с подлежащей тканью. По поверхности корня легкого висцеральная плевра, не прерываясь, переходит в париетальную (пристеночную). Последняя выстилает стенки грудной полости, диафрагму и ограничивает с боков средостение. Она прочно срастается с внутренней поверхностью стенок грудной полости. Вследствие этого различают реберную, диафрагмальную и средостенную части париетальной плевры.
Между висцеральным и париетальным листками образуется щелевидное пространство, называемое плевральной полостью. Каждое легкое имеет свою замкнутую плевральную полость. Она заполнена небольшим количеством (20—30 мл) серозной жидкости. Эта жидкость удерживает соприкасающиеся листки плевры друг относительно друга, смачивает их и устраняет между ними трение. В плевральной полости имеются углубления — плевральные синусы: реберно-диафрагмальный, диафрагмально-средостенный и реберносредостенный. Они ограничены частями париетальной плевры в местах их перехода друг в друга. Самый глубокий из них — реберно-диафрагмальный синус.
 Легочная ткань очень эластична. За счет эластической тяги легкие стремятся к спадению. Препятствует их спадению именно наличие герметичных плевральных полостей. Они как бы фиксируют поверхность легких к стенкам грудной полости. Благодаря эластической тяге легких давление в плевральной полости всегда остается отрицательным относительно атмосферного (с разницей примерно 6 мм рт. ст.).
Легочная ткань очень эластична. За счет эластической тяги легкие стремятся к спадению. Препятствует их спадению именно наличие герметичных плевральных полостей. Они как бы фиксируют поверхность легких к стенкам грудной полости. Благодаря эластической тяге легких давление в плевральной полости всегда остается отрицательным относительно атмосферного (с разницей примерно 6 мм рт. ст.).
 В случаях проникающих ранений грудной стенки, ткани легких или бронхов возможна разгерметизация плевральной полости. Она может возникать также вследствие различных патологических процессов, сопровождающихся разрушением легочной ткани и висцеральной плевры. При этих состояниях воздух проникает в плевральную полость. Наличие воздуха в плевральной полости получило название пневмоторакса. При пневмотораксе адекватная вентиляция легких становится невозможной. В случае обширной раны или длительного поступления воздуха в плевральную полость легкие полностью спадаются. Пневмоторакс подразделяют на открытый, закрытый и клапанный (напряженный).
В случаях проникающих ранений грудной стенки, ткани легких или бронхов возможна разгерметизация плевральной полости. Она может возникать также вследствие различных патологических процессов, сопровождающихся разрушением легочной ткани и висцеральной плевры. При этих состояниях воздух проникает в плевральную полость. Наличие воздуха в плевральной полости получило название пневмоторакса. При пневмотораксе адекватная вентиляция легких становится невозможной. В случае обширной раны или длительного поступления воздуха в плевральную полость легкие полностью спадаются. Пневмоторакс подразделяют на открытый, закрытый и клапанный (напряженный).
Открытый пневмоторакс имеет место в тех случаях, когда плевральная полость непосредственно сообщается с атмосферным воздухом через раневой канал. Следовательно, воздух свободно перемещается из внешней среды в плевральную полость и обратно. Часто в этом случае можно наблюдать зияющую рану грудной стенки. Закрытый пневмоторакс возникает тогда, когда рана быстро закрывается смещающимися мягкими тканями, что исключает дальнейшее попадание воздуха в плевральную полость. Клапанный пневмоторакс считается наиболее опасным. Мягкие ткани грудной стенки или поврежденный бронх играют роль клапана. Они пропускают воздух в полость на вдохе и препятствуют его выходу из нее при выдохе. При этом воздух с каждым дыхательным движением нагнетается в плевральную полость (отсюда второе название данного вида пневмоторакса — напряженный). Давление в плевральной полости все больше возрастает, вызывая сдавление легкого и смещение средостения в здоровую сторону.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|