
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Основні стоматологічні захворювання
МІНІСТЕРСТВО ОСВІТИ І НАУКИ УКРАЇНИ
МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ’Я УКРАЇНИ
СУМСЬКИЙ ДЕРЖАВНИЙ УНІВЕРСИТЕТ
Основні стоматологічні захворювання
Навчальний посібник
У двох частинах
Частина 1
Карієс, пульпіт, періодонтит, періостит, остеомієліт
Рекомендовано вченою радою
Сумського державного університету

Суми
Сумський державний університет
УДК 616. 314. 17-008. 1(075. 8)
ББК 56. 612. 1я73
О-75
Авторський колектив:
А. М. Романюк, доктор медичних наук, професор;
Є. В. Кузенко, кандидат медичних наук, асистент;
О. І. Кузенко, лікар-стоматолог вищої категорії;
Л. І. Карпенко, кандидат медичних наук, доцент;
Г. Ю. Будко, кандидат медичних наук, доцент;
М. С. Линдін, аспірант кафедри патологічної анатомії;
А. В. Рєзнік, аспірант кафедри патологічної анатомії;
Р. А. Москаленко, кандидат медичних наук, доцент
Рецензенти:
Ю. В. Лахтін – кандидат медичних наук, доцент кафедри стоматології та терапевтичної стоматологіїХарківської медичної академії післядипломної освіти;
І. Д. Дужий– доктор медичних наук, професор, завідувач кафедри загальної хірургії, радіаційної медицини та фтизіатрії Медичного інституту Сумськогодержавного університету
Рекомендовано до друку вченою радою
Сумського державного університету
як навчальний посібник
(протокол № 8від 10 квітня 2014 р. )
| О-75 | Основні стоматологічні захворювання: навчальний посібник: у 2 ч. Ч. 1. Карієс, пульпіт, періодонтит, періостит, остеомієліт / А. М. Романюк, Є. В. Кузенко, О. І. Кузенкота ін. – Суми: Сумський державний університет, 2014. – 51 с. |
Навчальний посібник укладений відповідно до програми з патологічної анатомії для студентів стоматологічного факультету. Він містить тестовий матеріал, тестові завдання, алгоритм практичних занять та самостійної роботи згідно з типовою робочою програмою МОЗ України та ЦМК вищої медичної освіти.
Для студентів вищих медичних навчальних закладів III–IV рівнів акредитації.
УДК 616. 314. 17-008. 1(075. 8)
ББК 56. 612. 1я73
©РоманюкА. М., КузенкоЄ. В., КузенкоО. І. та ін., 2014
© Сумський державний університет, 2014
ПЕРЕДМОВА
У навчальному посібнику, призначеному для студентів стоматологічних інститутів та факультетів, викладена патологічна анатомія карієсу та його ускладнень.
При створенні першої частини посібника були використані спостереження та матеріали, отримані під час морфологічних досліджень іелектронної мікроскопії шліфів видалених зубів у стоматологічному відділенні Сумської обласної клінічної лікарні та з дисертаційної роботи Кузенка Євгена Вікторовичана здобуття наукового ступеня кандидата медичних наук «Морфологічні зміни в емалі зубів під впливом солей важких металів».
Питання для самостійної підготовки використані з електронної бази Крок-1.
Колектив авторів висловлює подяку Золотарьовій Вірі Григорівні за виготовлення гістологічних препаратів.
Тема. Карієс, пульпіт, періодонтит, періостит, остеомієліт
Актуальність теми: карієс зубів та його ускладнення займають перше місце серед стоматологічної патології. Кількість ускладненого карієсу неухильно зростає не лише у структурі захворюваності, а й призводить до появи патології шлунково–кишкового тракту. Карієс та його ускладнення це – поліетіологічні хвороби, які можуть бути як самостійними нозологіями, так і проявами або ж ускладненнями інших захворювань (періодонтиту, сепсису тощо). Знання, одержані при вивченні цієї теми, необхідні длярозуміння проявів на клінічних кафедрах і у практичній роботі лікаря для клініко–морфологічного аналізу та основ патогенетичної терапії.
Мета – вивчити етіологію, патогенез, класифікацію, морфологічні прояви, ускладнення та наслідки захворювань зубів.
Конкретні цілі:
1. Оцінити роль кислоторезистентності емалі, механізмів утворення зубної бляшки у розвитку карієсу.
2. Трактувати етіологію, пато– і морфогенез, клініко–морфологічні прояви, ускладнення, наслідки гострих та хронічних карієсів.
3. Трактувати сучасну класифікацію карієсу, пульпіту, періодонтиту періоститу.
4. Трактувати етіологію, пато– і морфогенез, клініко–морфологічні прояви ускладненого карієсу.
5. Трактувати етіологію, пато– і морфогенез, клініко–морфологічні прояви, ускладнення, наслідки деструктивних процесів у пульпі.
6. Трактувати етіологію, пато– і морфогенез, клініко–морфологічні прояви, ускладнення, наслідки гострих періодонтитів.
7. Трактувати етіологію і морфогенез, морфологічні прояви, ускладнення та наслідки хронічних періодонтитів.
8. Трактувати етіологію і морфогенез, морфологічні прояви, ускладнення та наслідки гострих та хронічних періоститів та остеомієлітів щелеп.
9. Трактувати стани і зміни при одонтогенних кістах щелеп.
Основні питання для самостійної підготовки
1. Карієс: патологічна анатомія, ускладнення.
2. Гострі та хронічні запальні процеси тканин пульпи: загальна характеристика, сучасна класифікація, клініко–морфологічні особливості стадій розвитку, ускладнення, їх наслідки.
3. Гострі та хронічні запальні процеси тканин пародонта: загальна характеристика, сучасна класифікація, клініко–морфологічні особливості стадій розвитку, ускладнення, наслідки.
4. Остеомієліти щелеп: патологічна анатомія, ускладнення.
5. Хронічні остеомієліти щелеп.
1. КАРІЄС
КАРІЄС ЗУБІВ – поширений патологічний процес, що виникає в результаті порушення функцій деяких органів і систем організму або внаслідок окремих загальних захворювань і виявляється в ураженні твердих тканин зуба з утворенням у них дефекту у вигляді порожнини. Проблема карієсу зубів – одна з основних проблем сучасної стоматології та медицини. За даними Всесвітньої організації охорони здоров'я, карієсом зубів уражено понад 90 % населення земної кулі. З розвитком прогресу карієс зубів набуває все більшого поширення. Важливість проблеми карієсу обумовлена ще й тим, що при несвоєчасному його лікуванні можуть розвиватися різні одонтогенні ускладнення (пульпіт → періодонтит → періостит → остеомієліт → абсцес → флегмона → медіостеніт та ін. ). Нерідко карієс спричиняє або загострює перебіг загальних захворювань організму і призводить до розвитку нефриту, ревматизму, захворювань шлунково–кишкового тракту, серцево–судинної системи. Карієс може проявлятися у вигляді поодинокого чи множинного ураження зубів.
Етіологія. Сьогодні нараховується більше 400 різних теорій, концепцій, гіпотез про можливі механізми розвитку каріозного процесу. На розвиток карієсу зубів впливають медико–географічні особливості місцевості, вміст мікроелементів у воді та їжі, а також соціально–побутові умови. Особливу роль у виникненні карієсу відіграють умови харчування (натуральна їжа, вживання овочів та фруктів, вітамінів, співвідношення в їжі жирів, білків і вуглеводів).
Велику роль в ураженні зубів карієсом відіграють перенесені захворювання: ревматизм, рахіт, туберкульоз, ендокринні захворювання, патологія шлунково–кишкового тракту, серцево–судинної системи, захворювання, що супроводжуються застійними явищами і порушенням трофічної функції пульпи зуба і пародонтальних тканин, конституціональні особливості організму, а також професійні захворювання. При експериментальному карієсі виявлені значні зміни у внутрішніх органах і системах організму (порушення функції печінки та інсулярного апарату підшлункової залози). У предкаріозному періоді відзначаються порушення тканинного дихання печінки (зниження поглинання кисню і збільшення виділення вуглекислоти). Каріозні пошкодження зубів виникають внаслідок морфофункціональної перебудови регуляторних систем, у першу чергу ендокринної системи організму. При карієсі виявляються також зміни у корі надниркових залоз та нирках: збіднення клубочкової зони ліпідами, зніження вмісту РНК. У пучковій зоні надниркових залоз відмічаються посилення суданофілії, накопичення аскорбінової кислоти і зниження реакції на РНК.
В етіології карієсу зубів істотне значення мають чинники загального і місцевого характерів, порушення білкового та мінерального обмінів, стан гіпо– та авітамінозів. Мікробіологічні фактори місцевого характеру: стафілококи, стрептококи, молочнокислі та дріжджові мікроорганізми, мікробні токсини, гіалуронідаза, плазмокоагулаза, молочна кислота та ін. Продукти проміжної руйнації вуглеводів і продуктів харчування також відіграють роль у виникненні карієсу зубів.
Найбільшого поширення на даний час набули такі теорії.
Хімікопаразитарна теорія карієсу Міллера (1884 р. ). Свого часу ця теорія була прогресивною, мала широке визнання і досить велике поширення. На сьогодні хімікопаразитарна теорія карієсу була покладена в основу концепції патогенезу карієсу. Відповідно до цієї теорії каріозний процес проходить двома стадіями:
- на першій стадії спостерігається демінералізація твердих тканин зуба, у результаті молочнокислого бродіння вуглеводних залишків їжі, внаслідок чого молочна кислота розчиняє неорганічні речовини емалі та дентину;
- на другій стадії відбувається руйнування органічної речовини дентину протеолітичними ферментами мікроорганізмів. Поряд із такими факторами, як мікроорганізми і кислоти, Міллер визнавав існування інших чинників. Він відзначив роль кількісного та якісного складу слини, мікроелементного складу продуктів харчування, питної води, підкреслював значення спадковості й умов формування емалі.
Фізико–хімічна теорія карієсу Д. А. Ентіна (1982 р. ). Автор вважав, що зуб постійно перебуває під впливом двох середовищ, а саме: кров – із середини і слини – зовні. Ці два середовища створюють різницю осмотичних тисків. Тканини зуба являють собою напівпроникну мембрану, через яку циркулюють осмотичні потоки, які виконують живильну функцію дентину та емалі. У нормі потоки мають відцентровий напрямок. Однак під впливом таких несприятливих факторів, як порушення мінерального обміну, захворювання нервової та ендокринної систем тощо, напрямок змінюється на доцентровий, що, у свою чергу, порушує трофіку емалі.
Біологічна теорія карієсу І. Г. Лукомського (1948 р. ). Автор вважав, що внаслідок нестачі вітамінів, ультрафіолетових променів, неправильного співвідношення солей кальцію, фосфору та фтору в їжі відбувається порушення обміну мінералів і білків. У результаті порушень одонтобласти спочатку слабшають, а незабаром стають неповноцінними. Порушується обмін речовин в емалі і дентині. Незабаром починають відбуватися більш тяжкі і незворотні процеси: зменшується вміст солей кальцію і фосфору, змінюється склад органічної речовини.
Теорія А. Е. Шарпенака (1949 р. ). На думку вченого, в основі виникнення карієсу лежить недостача білків в емалі зуба.
Протеоліз – хелаційна теорія карієсу Шатца–Мартіна (1956 р. ). В основу цієї теорії покладене порушення стабільності кальцій–білкових комплексів. Процес розвитку карієсу проходить двома етапами:
– протеоліз: в емалі спостерігається розрив зв'язку між мінералами і білками через негативний вплив протеолітичних ферментів;
– хелація: відбувається руйнування мінеральної частини твердих тканин у зубі.
Трофоневротична теорія Є. Є. Платонова (1950 р. ). На думку автора, в основі виникнення карієсу лежить порушення живлення твердих тканин зуба.
Робоча концепція патогенезу карієсу зубів А. І. Рибакова (1971 р. ). Автор цієї концепції вважає, що каріозний процес обумовлений екзогенними йі ендогенними факторами, а також віковими аспектами розвитку зубощелепної системи.
Так у внутрішньоутробному періоді провідна роль належить таким факторам: спадковості, захворюванням щитоподібної залози матері та порушенню обміну речовин, токсикозу, передозуванню лікарських препаратів, інфекціям.
У період із 6 місяців до 6 років пріоритетними є такі чинники, як природне вигодовування, інфекційні захворювання, порушення правил гігієни порожнини рота, деформація прикусу.
У період дитинства та юнацтва, із 6 до 20 років, автор виділяє основні ендогенні фактори: нестача фтору, статеве дозрівання, порушення функції печінки, неповноцінне харчування та ін. До екзогенних факторів, що впливають на виникнення карієсу, належать: порушення слиновиділення, зміна pH–середовища, погана гігієна порожнини рота та ін.
Для вікового періоду із 20 до 40 років важливу роль продовжують відігравати фактори недостатньої гігієни порожнини рота, порушення слиновиділення. До ендогенних факторів Рибаков А. І. відносить захворювання шлунково–кишкового тракту, печінки, порушення ендокринної та серцево–судинної систем.
У період після 40 років порушення функціонування внутрішніх органів, стоматологічні захворювання, а також наявність зубної бляшки у комплексі призводять до ураження зубів карієсом.
Патогенез. Карієс зубів, як правило, починається з внутрішніх шарів емалі: спочатку уражається міжпризматична органічна речовина уздовж ліній Ретціуса. При цьому процеси дис– і демінералізації проходять одночасно і поширюються зсередини назовні. Перший клінічний симптом гострого карієсу – крейдоподібна пляма. Карієс усередині емалі проходить без участі мікроорганізмів, що підтверджено численними дослідженнями з використанням різних методів гістохімії та електронної мікроскопії. Різні мікроорганізми, їх токсини, ферменти та продукти утилізації харчових залишків приєднуються з моменту пошкодження периферичних шарів проникають в емалі.
При мікроскопічному дослідженні виділяють такі зони ушкодження: некрозу, розм'якшеного дентину, прозорого гіперкальцинованого дентину, нормального дентину, замісного вторинного дентину, реактивних змін у пульпі.
Класифікація карієсу. Найбільш поширеною на сьогодні є клініко–анатомічна класифікація карієсу, яка виділяє карієс на стадії плями, поверхневий, середній і глибокий карієс. За клінічним перебігом розрізняють гострий і хронічний карієс. Окремі автори виділяють карієс, що зупинився.
Гострий карієс трапляється переважно у дитячому віці, а у дорослих – при тяжких порушеннях функцій органів і систем організму.
Карієс найбільш часто уражає зуби нижньої щелепи. На першому місці за частотою ураження стоять перші великі кутні зуби, на другому – другі моляри, на третьому – малі кутні зуби та різці верхньої щелепи, на четвертому – ікла. Фронтальні зуби нижньої щелепи уражаються карієсом дуже рідко. Ікла найчастіше уражаються карієсом у ділянці шийок зубів. Каріозні ураження локалізуються на жувальних поверхнях, в емалевих складках або фісурах зубів, рідше – на апроксимальних поверхнях молярів. На поверхнях горбів карієс практично не спостерігається.
Морфологічні та клінічні прояви карієсу зубів:
- гострий поверхневий карієс: крейдоподібна пляма, шорсткість емалевого покриву;
- гострий середній та глибокий карієс: наявність дефекту (порожнина різної величини і глибини), біль від хімічних подразників (солодкого, кислого, солоного), фізичних подразників (механічних, холодних, теплих), як правило, проходить після усунення подразника.
Під час дослідження карієсу на стадії плями (гострий та хронічний) на шліфах виявляються вогнищеві порушення малюнка будови або осередки пігментації емалі зуба (мал. 1). Пігментація виявляється частіше на дні фісур молярів – хронічний перебіг, рідше – на їх проксимальній поверхні. Зони пігментації мають різний колір: від світло–жовтого до темно-коричневого і бурого, вони можуть бути різної форми і займати різні за площею ділянки поверхні емалі. Каріозна пігментована пляма з'являється на зубі непомітно для хворого і скарг не викликає. Зондування, як правило, не виявляє каріозного ураження на цій стадії, на температурні дії змінена ділянка зуба не реагує, лише за наявності чутливості та змінення кольору поверхні зуба можна поставити діагноз карієсу на стадії плями.
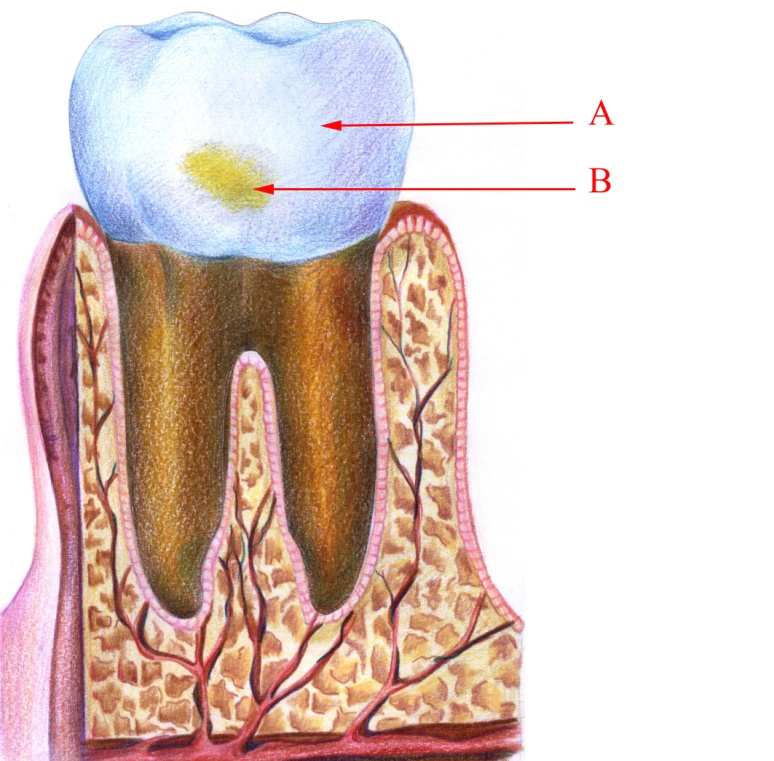
Малюнок 1 – Хронічний карієс на стадії плями: А – інтактна емаль; В – каріозна пляма
При морфологічному вивченні пігментацію при карієсі можна поділити на дві зони. По периферії каріозного вогнища пігментація, як правило, виражена інтенсивніше і майже неможливо розрізнити структурні елементи емалі (мал. 2). У центральній частині плями розрізняються призми, забарвлені у світло–жовтий або світло–коричневий колір, при цьому відзначаються різке посилення їх поперечної посмугованості, порушення меж призм та їх орієнтування. Товщина призм стає неоднаковою, видно розширені міжпризматичні проміжки у вигляді темних грудочок або фрагментованих тяжів. Нерідко каріозне вогнище не має чіткої межі, при цьому ділянки навколо вогнища пігментації характеризуються нормальною структурою.

Малюнок 2 – Електронна мікроскопія емалевих призм при гострому поверхневому карієсі:
А – залишки емалевих призм; В – міжпризматичний прошарок
Електронна мікроскопія карієсу на стадії плями виявляє наявність надповерхневого шару демінералізації емалі. Спочатку відзначаються зміни розміщення кристалів фосфату кальцію, а потім їх розпушення та освітлення. Це свідчить про те, що структура емалі відіграє вагому роль, і її порушення є одним із факторів, що спричиняють розвиток карієсу. Процеси ремінералізації емалі при карієсі на стадії плями пов'язані з відкладанням гранул фосфату кальцію у відкритих емалевих призмах, а не з відновленням кристалів апатиту. Карієс на стадії плями має зворотний плин при застосуванні ремінералізуючої терапії.
Поверхневий карієс при огляді характеризується крейдоподібними (гострий) та пігментними (хронічний) емалевими дефектами на обмежених ділянках, в основному на дні фісур, рідше – на проксимальних поверхнях зубів. Іноді пігментація з дна фісури поширюється на прилеглу емаль, яка набуває відтінків жовтого або коричневого кольору. Форма вогнищ овальна, розпливчаста, у вигляді вузької або широкої щілини. Відзначаються шорсткість поверхні емалі, найбільш виражена на бічних стінках фісур, дефекти емалі – частіше в глибині фісур як невеликі осередки, здебільшого у формі конуса, вершиною повернуті до поверхні дентину. У каріозному вогнищі відзначається посилення пігментації на краю дефекту (мал. 3).
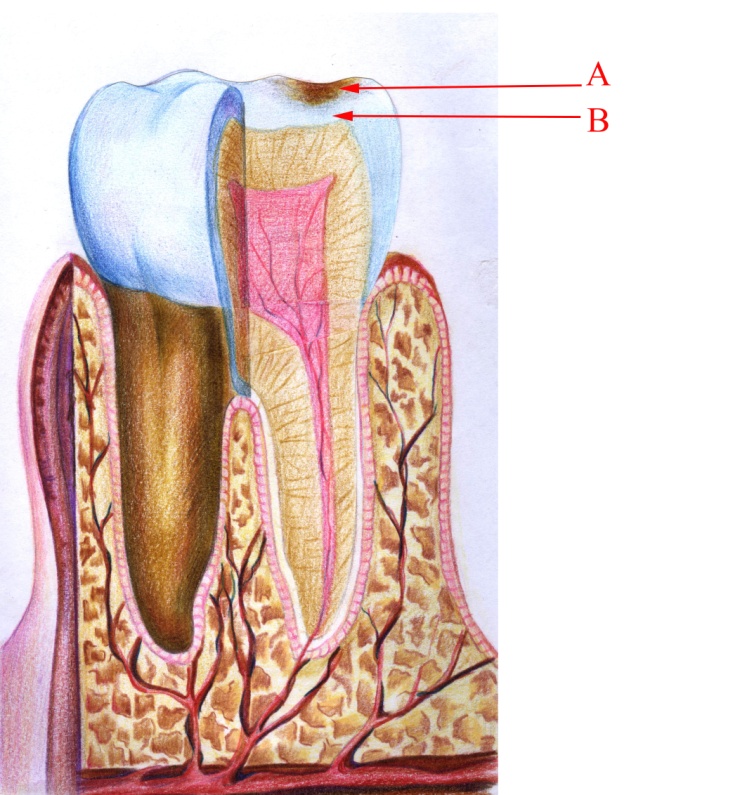
Малюнок 3 – Хронічний поверхневий карієс: А – каріозна пляма; В – інтактна емаль
При вивченні шліфів на цій стадії карієсу в ділянці каріозної плями виявляються ділянки демінералізації емалі. Зміни у ділянці дентину щодо вогнища каріозного ураження спостерігаються у ділянці великої зони гіпермінералізації, розміщеної вздовж емалево–дентинної межі. На рентгенівських мікроскопічних знімках шліфів зубів на другій стадії карієсу можна замітити каріозний дефект, що охоплює всю емаль у ділянці фісур зуба. У ділянці дентину при хронічному середньому та глибокому карієсі, розміщеному в ділянці проекції каріозного вогнища, відзначається значне нашарування нових шарів дентину (мал. 4) і предентину, внаслідок чого розвивається майже повна облітерація порожнини зуба. Межа між новоствореним і попереднім дентином виглядає як вузька смуга гіпомінералізації.

Малюнок 4 – Склерозований дентин при хронічному поверхневому карієсі:
А – нашарування ділянки гідроксіапатиту; В – залишки дентинних канальців
Поверхневий карієс характеризується чутливістю до температурних і хімічних подразників, що осилюється під час обстеження каріозної порожнини зондом. Під час дослідження зондом визначаються змінена ділянка емалі та зменшення щільності тканини. Емаль світла при гострому і пігментована при хронічному поверхневому карієсі. В осередку каріозного дефекту визначається коричневий колір, а в глибині емалі знаходиться порожнина.
Середній карієс при огляді характеризується утворенням різних за площею дефектів твердих тканин зуба (емалі та дентину). Емаль повністю зруйнована, каріозний процес охоплює дентин. Дефекти дентину мають вигляд неглибоких порожнин різної форми (овальна, округла, циліндрична, конуса), частіше з рівними, рідше з підритими краями. Дно каріозної порожнини, що складається з розм'якшеного та пігментованого дентину, має колір від світло–жовтого (гострий середній карієс, мал. 5) до темно–коричневого (хронічний середній карієс, мал. 6). При мікроскопічному вивченні на шліфах і зрізах виявляється некроз поверхневого шару дентину. На дні каріозної порожнини видно фрагменти зруйнованої емалі і дентину (мал. 7). До пульпи зуба йдуть деформовані та розширені дентинні канальці, інфіковані мікроорганізмами. На шліфах зубів такі канальці мають вигляд інтенсивно чорних ліній – це так звані мертві шляхи (мал. 8), переповнені газоподібними речовинами (результат життєдіяльності бактерій). Дно каріозної порожнини, як правило, відмежовується від порожнини зуба шаром інтактного дентину.
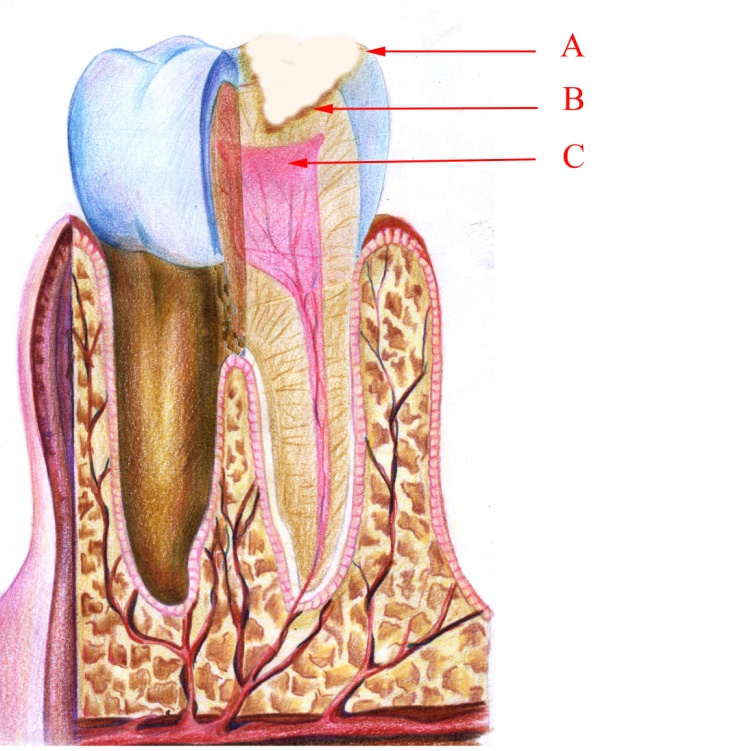
Малюнок 5 – Гострий середній карієс: А – гострі краї емалі; В – некротизований дентин;
С – змінена ділянка пульпи
Малюнок 6 – Хронічний середній карієс: А – каріозний дефект; В – замісний дентин;
С – змінені одонтобласти

Малюнок 7 – Електронна мікроскопія середнього карієсу емалі: А – емаль; В – каріозна порожнина;
С – дентин; D – емалево–дентинна межа; Е – епоксидна смола

Малюнок 8– Дентин при середньому карієсі: А – мертві шляхи; В – міжканальцеві проміжки
Клінічно при середньому карієсі визначається каріозний дефект, при зондуванні дно каріозної порожнини місцями чутливе. Біль від хімічних і термічних подразників виражений сильніше, ніж при поверхневому карієсі. Крім того, больові відчуття можуть виникати при потраплянні в каріозну порожнину їжі або сторонніх тіл. При усуненні подразників біль припиняється.
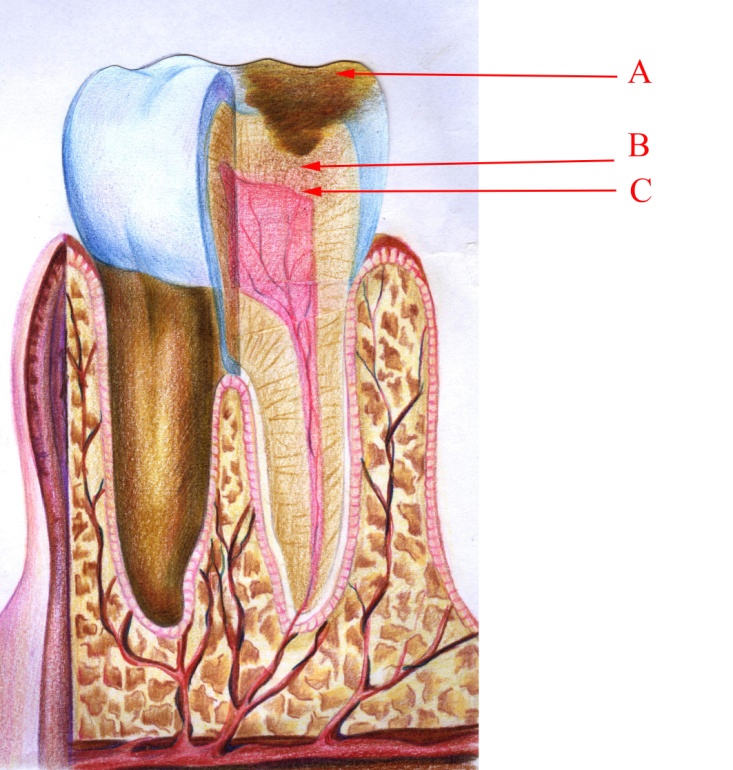
Глибокий карієс характеризується виникненням глибоких каріозних порожнин, що займають великі площі коронки зуба. Порожнини мають неправильні контури, краї пігментовані і зруйновані при хронічному карієсі (мал. 9). Дно каріозної порожнини м'яке, складається з некротизованого дентину білого (при гострому глибокому карієсі), коричневого, темно–коричневого або чорного кольорів – при хронічному перебігу. У деяких випадках у каріозній порожнині зберігається лише одна стінка коронки зуба, іноді слизова оболонка ясен вростає в каріозну порожнину. Гострий глибокий карієс (мал. 10) відділяється від порожнини зуба вузькою смужкою інтактного дентину або фрагментами зруйнованого і некротизованого дентину, а хронічний – має синтезований замісний дентин (мал. 9).
Клінічно в окремих хворих каріозний дефект може бути прихований залишками поверхневого шару емалі, під яким визначається великих розмірів каріозна порожнина. Суб'єктивні відчуття і дані об'єктивної оцінки при глибокому карієсі залежать від швидкості каріозного процесу. Чутливість при зондуванні визначається в основному в ділянці рога пульпи.
Малюнок 9 – Хронічний глибокий карієс: А – пігментована каріозна порожнина;
В – вторинний дентин; С – змінені одонтобласти та шар Вейля.
Малюнок 10 – Гострий глибокий карієс: А – каріозний дефект;
В – залишки дентину на дні каріозної порожнини; С – гіперемійована пульпа
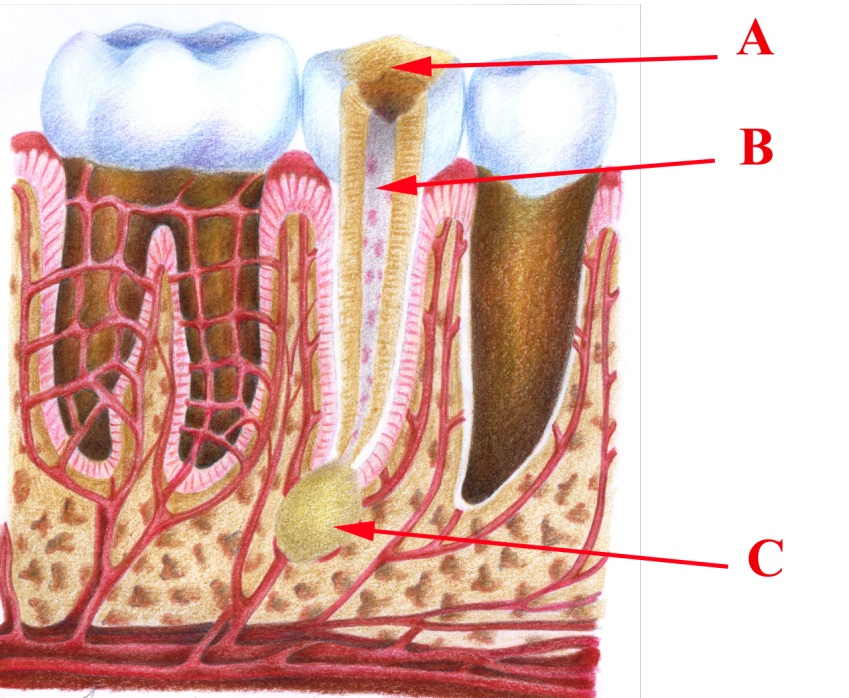
Карієс цементу найчастіше виникає у пришийковій ділянці зубів, особливо коли оголюється корінь внаслідок атрофії ясен і кістки лунки ( при паріодонтиті, пародонтозі та остеомієліті ). Процес, як правило, починається із зовнішньої поверхні кореня і проходить незалежно від коронки і пульпи. Морфологічні зміни цементу в основному такі самі, як і при карієсі дентину. При переході каріозного процесу із цементу на пульпу зуба розвивається ускладнений карієс за типом пульпіту або періодонтиту.
.
2. ПУЛЬПІТ – ЗАПАЛЕННЯ ПУЛЬПИ ЗУБА
Етіологія. Запалення пульпи здебільшого є ускладненням карієсу. Пульпіт розвивається в результаті поєднання впливу мікроорганізмів, продуктів їх життєдіяльності і розпаду органічної речовини (детрит). Найбільш часто при різних формах пульпіту виявляються асоціації стрептококів і лактобактерій, рідше – стафілококів. З інших факторів, що сприяють розвитку пульпіту, найчастіше трапляються такі:
1. Травматичне відломлювання частини коронки зуба, перелом кореня, розтин порожнини зуба при препаруванні каріозної порожнини, глибокий кюретаж, гінгівотомія.
2. Вплив хімічних речовин (фосфорна кислота, мономери пломб та ін. ).
3. Температурні впливи ( препарування зуба під коронку без охолодження, наявність великих металевих пломб).
4. Помилки у пломбуванні та усадка пломбувальних матеріалів, що призводять до появи крайової проникності бактерій.
5. Дентикли і петрифікати пульпи.
Найчастіше мікроорганізми проникають у пульпу з каріозної порожнини через дентинні канальці. У рідкісних випадках інфекція проникає через один з апікальних отворів зуба, при цьому неодмінною умовою повинна бути наявність патологічного зубоясенного кармана, остеомієліту, гаймориту, пухлинного процесу, інфекційних захворювань. Гематогенний шлях інфікування пульпи дуже рідко спостерігається в практиці, він може мати місце лише при значній бактеріємії крові, тому що гістогематогенний бар'єр виявляється непереборним для невеликої кількості бактерій.
Патогенез. При запаленні пульпи відзначається комплекс функціональних і структурних змін, тісно пов'язаних між собою, які перебувають у чіткій послідовності та взаємозалежності. При запаленні пульпи виділяють кілька характерних ознак: альтерацію, ексудацію, порушення обміну речовин і проліферацію. Гостре запалення пульпи проходить за гіперергічним типом, при цьому альтерація є початковим пусковим механізмом. Альтеративні явища охоплюють нервові рецептори пульпи, клітини, міжклітинну речовину, судини; порушується проникність сполучнотканинних структур. Утворюється ексудат: спочатку серозний, потім серозно–гнійний, а далі – гнійний. Ексудат спричиняє гіпоксію, яка ще більше змінює обмін речовин у пульпі, підвищуючи анаеробний гліколіз. Останній призводить до ацидозу, який пригнічує фагоцитарну активність клітин пульпи. Гострий пульпіт проходить з утворенням абсцесів і швидким гнійним розплавленням значної частини пульпи. Результатом гострого запалення пульпи можуть бути некроз пульпи із залученням до патологічного процесу оточуючих тканин, перехід в одну з форм хронічного пульпіту (фіброзний, проліферативний, гранулематозний, гангренозний).
У міжнародній статистичній класифікації МКХ 10 пульпіти та періодонтити об’єднані і мають таке кодування:
К04 Хвороби пульпи та періапікальних тканин
К04. 0 Пульпіт
К04. 1 Некроз пульпи
К04. 2 Дегенерація пульпи
К04. 3 Аномальне утворення твердих тканин у пульпі
К04. 4 Гострий апікальний періодонтит пульпарного походження
К04. 5 Хронічний апікальний періодонтит
К04. 6 Періапікальний абсцес із порожниною
К04. 7 Періапікальний абсцес без порожнини
К04. 8 Коренева кіста
Виключено: латеральну періодонтальну кісту (К09. 0), К04. 9, інші та неуточнені хвороби пульпи таперіапікальних тканин.
За етіологією пульпи поділяють на: інфекційні, травматичні, токсичні.
За локалізацією пульпи поділяють на: коронкові, кореневі, дифузні.
За клінічним перебігом пульпи поділяють на: гострі, хронічні, загострення.
Зо патоморфологічними змінами в тканинах пульпи класифікують таким чином:
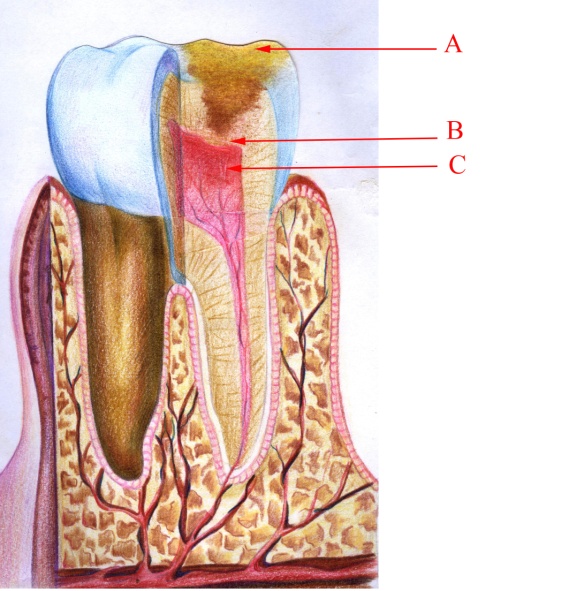
Гіперемія пульпи (мал. 11). У хворих під час обстеження можна побачити каріозну порожнину в зубі або у каріозному зубі знаходиться пломба. Мікроскопічно виявляються запальна гіперемія пульпи та різко розширені капіляри. Судини переповнені кров’ю, спостерігаються крайове стояння еритроцитів, міграція та діапедез лейкоцитів. Одонтобласти морфологічно не змінені.
Малюнок 11– Гіперемія пульпи: А – каріозна порожнина; В – змінена пульпа;
С – незмінена коренева пульпа
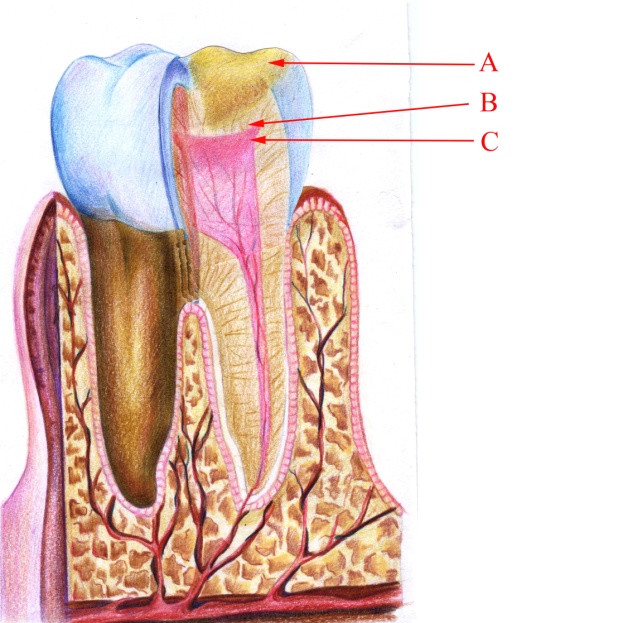
Гострий серозний вогнищевий пульпіт (мал. 12). Він проявляється гострим мимовільним болем. Больовий проміжок короткий, безбольовий – довгий. Дно каріозної порожнини під час зондування болісне. У пульпі спостерігається картина артеріальної гіперемії. Цілісність стінок судин здебільшого збережена, інколи спостерігаються поодинокі розриви судин та крововиливи. Серозний ексудат просочує тканину пульпи, трапляються поодинокі скупчення лімфоцитів. Одонтобласти морфологічно не змінені.
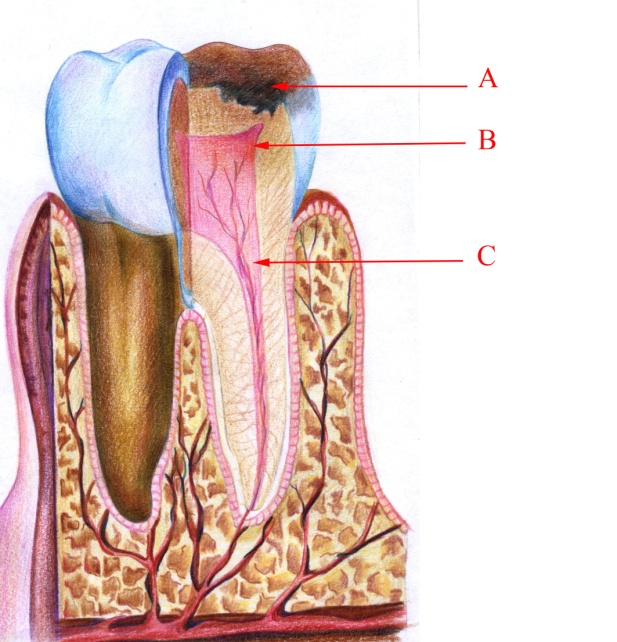
Малюнок 12 – Гострий серозний вогнищевий пульпіт: А – каріозна порожнина;
В – змінена пульпа; С – незмінена коренева пульпа
Гострий серозний дифузний пульпіт. Він проявляється гострим мимовільним болем. Напади болю тривалі, вони різко посилюються під дією температурних подразників, частіше – від холодного. Особливістю клінічної симптоматики гострого серозного дифузного пульпіту є поширення болю (іррадіація), внаслідок чого людина неспроможна чітко вказати на причинний зуб.
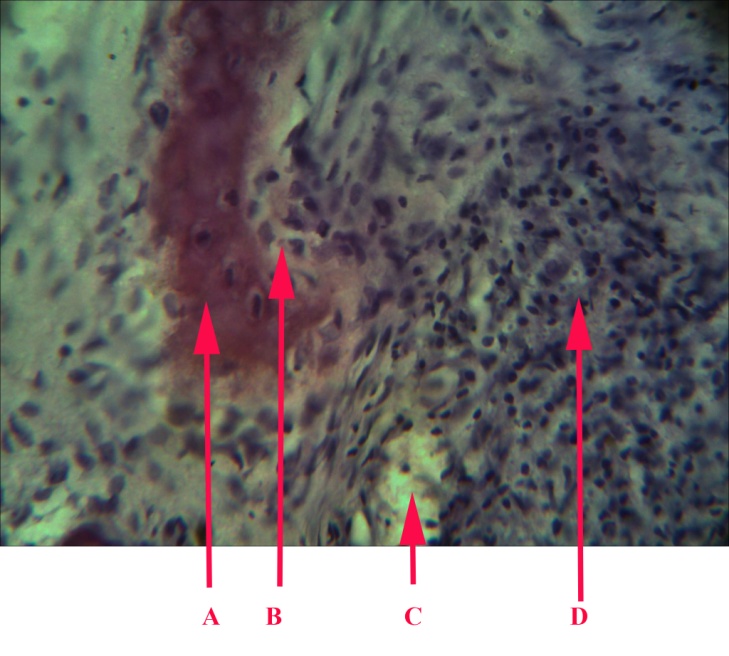
Патоморфологічні зміни. У пульпі зуба спостерігається картина гострого серозного запалення з переважанням ексудативного компонента: різке розширення капілярів і переповнення їх кров¢ ю, крайове стояння лейкоцитів і вихід їх за межі судин, круглоклітинна дифузна інфільтрація, діапедез еритроцитів, дрібнокрапельні крововиливи. Сполучнотканинна строма пульпи набрякла, розпушена. Помітна вакуолізація цитоплазми клітинних елементів, каріопікноз, каріолізис. Спостерігаються дегенеративні зміни клітин одонтобластів.
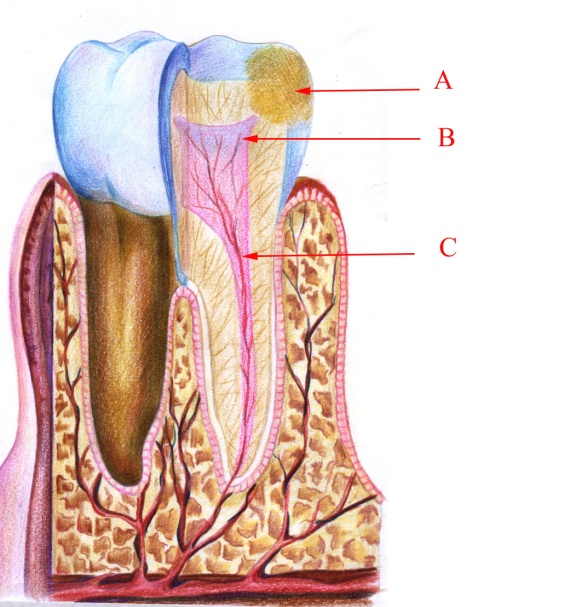
Гострий гнійний пульпіт – одна із стадій запалення пульпи в зубі. Він розвивається внаслідок гострого серозного вогнищевого або дифузного пульпіту. Виникає мимовільний, нестерпний біль пульсуючого характеру, особливо у нічний час. Біль поступово наростає і стає постійним. Інтенсивність його різко збільшується внаслідок приймання гарячої їжі і дещо зменшується від холодної. Гнійний пульпіт розвивається у зубі переважно наприкінці 2–3–ї доби від початку захворювання.
Поряд зі змінами, характерними для гострого серозного запалення, в пульпі спостерігаються деструктивні зміни – виражена лейкоцитарна інфільтрація вогнищевого або дифузного характеру. Колагенові волокна набряклі, розшаровані, деякі перебувають у стані гомогенізації, великі скупчення глюкозаміногліканів (ГАГ). Більшість нервових волокон збережена. У пульпі спостерігаються ділянки гнійного розплавлення тканин різного розміру.
Гострий травматичний пульпіт. Залежно від характеру травмуючого фактора можливі такі морфологічні зміни:
– відрив судинно–нервового пучка. Пульпа підлягає асептичному або септичному некрозу;
– випадково розтятий ріг пульпи. Як правило, патологічних змін не спостерігається. Спостерігаються незначні реактивні зміни, що проявляються підвищеним кровонаповненням судин, прилеглих до травмованої ділянки;
– перелом кореня із зміщенням уламків. Спостерігаються значні ділянки крововиливів із подальшими некротичними змінами у пульпі.
Гострий токсичний пульпіт. Він проявляється гострим болем. Залежно від інтенсивності та характеру токсичного фактора рівень патоморфологічних змін різний. Каріозна порожнина найчастіше запломбована. Пломбувальний матеріал знаходиться близько до пульпової камери та обмежений незначним проміжком навколопульпарного дентину. У пульпі спостерігається картина альтеративних змін. Цілісність стінок судин здебільшого збережена. Тканина пульпи просочена змішано–клітинним ексудатом. Одонтобласти зазнають значних морфологічних, а інколи й некротичних змін.
Хронічний фіброзний (простий) пульпіт (мал. 13) є найпоширенішою формою хронічного запалення пульпи. Особливістю цього захворювання є те, що такий пульпіт може розвиватися як первинно–хронічний процес, без клінічно вираженої стадії гострого запалення пульпи, дуже часто спостерігається в тимчасових зубах.
Хронічне запалення в пульпі на відміну від гострого проходить із переважанням проліферативних процесів, судинно–ексудативні процеси виражені значно слабше. Спостерігаються розростання волокнистої сполучної тканини, інфільтрація макрофагами, лімфоцитами, лейкоцитами, плазматичними клітинами. Стінки кровоносних судин частково склерозовані. Шар одонтобластів підлягає атрофії, вакуолізації та дегенерації.
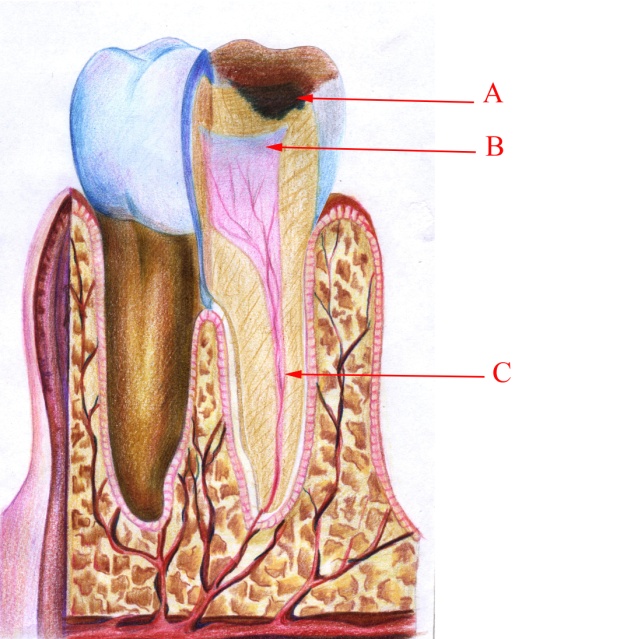
Малюнок 13– Хронічний фіброзний пульпіт.: А – каріозна порожнина;
В – розростання сполучної тканини в напрямку центра пульпи; С – незмінена пульпа
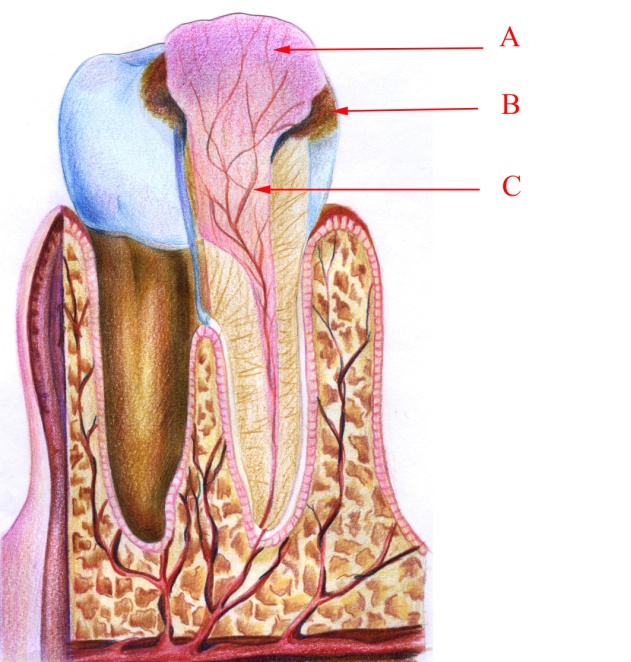
Малюнок 14 – Хронічний гіпертрофічний пульпіт: А – розростання грануляційної тканини;
В – каріозна порожнина; С – частково змінена пульпа
Хронічний гіпертрофічний пульпіт (мал. 14) розвивається внаслідок тривалого механічного подразнення тканини відкритої пульпи, що призводить до розростання молодої сполучної тканини з формуванням грануляцій у пульпі, які поступово виповнюють усю каріозну порожнину. Скарги на біль при потраплянні їжі в каріозну порожнину і незначну кровотечу із зуба. При гіпертрофічному пульпіті коронкова пульпа представлена молодою сполучною тканиною та грануляціями з мікровогнищами гнійної інфільтрації. Коренева пульпа фіброзно–ущільнена та інфільтрована лейкоцитами. Грануляційна тканина зовні вкрита багатошаровим плоским епітелієм.
Хронічний виразковий пульпіт (мал. 15). Хворий не скаржиться або скарги мають причинний характер, пов´ язаний з термічними (особливо холодними) подразниками. Виразковий дефект пульпи з´ єднується через невеликий отвір у дентині з каріозною порожниною. Поверхня дефекту пульпи виповнена грануляційною тканиною, яка поділяє пульпу на загиблу та живу. У зв’язку з постійною дією токсинів мікроорганізмів виникає поступове зміщення живої пульпи в апікальному напрямку. Наслідком хронічного виразкового пульпіту є хронічний гангренозний пульпіт або загострення хронічного виразкового пульпіту.
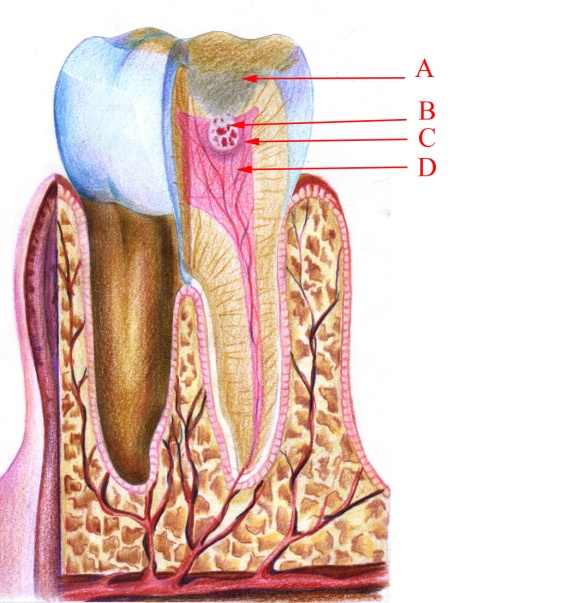
Малюнок 15 – Хронічний виростковий пульпіт: А – каріозна порожнина;
В – некротичні маси; С – демаркаційний вал у вигляді грануляційної тканини;
D – коронкова пульпа з кровонаповненими судинами
Хронічний гангренозний пульпіт є наслідком гострого гнійного або хронічного фіброзного пульпіту і розвивається у разі приєднання анаеробної мікрофлори, що призводить до поступового некрозу пульпи. Скарги на біль при потраплянні їжі, від термічних подразників, галітоз, іноді біль при накушуванні. При хронічному гангренозному пульпіті структура коронкової пульпи порушена, вона підлягає некрозу, у кореневих каналах виявляються залишки пульпи з високим ступенем дегенеративних змін. Лише в апікальній частині зберігається структура клітинних елементів і волокон пульпи.
Хронічний конкрементозний пульпіт (мал. 16). Скарги на мимовільний нападоподібний біль, що виникає при дії прискорювальних сил. Конкременти у пульповій камері спостерігаються в осіб, які страждають на пародонтоз. При патологоанатомічному дослідженні визначаються дентикли та петрифікати, які поділяють на 2 групи залежно від локалізації – пристінкові та ті, які лежать вільно. Тканина пульпи перебуває у стані дистрофічних змін: вакуольна дистрофія одонтобластів, сітчаста дистрофія пульпи, гіаліноз із ділянками хронічного запалення.
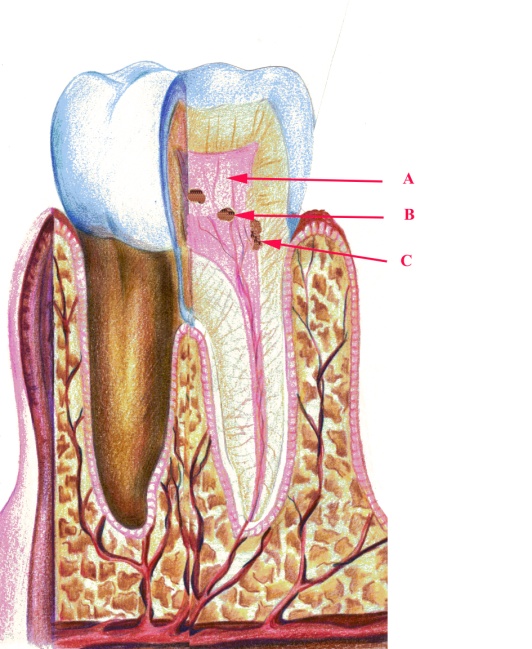
Малюнок 16 – Хронічний конкрементозний пульпіт: А – пульпа; В – вільнолежачі конкременти;
С – пристінкові конкременти за типом замісного дентину
Хронічний гранулематозний пульпіт, або запальна внутрішньокоренева резорбція (внутрішньокоренева гранульома) (мал. 17). Проходить із відсутністю симптоматики. Виявляються випадково при рентгенографічному обстеженні. Відмічаються повне резорбування стінки кореня та проростання через перфорацію грануляційної тканини. Під дією хронічного запального процесу відбувається внутрішньокоренева резорбція. Провокуючими моментами внутрішньокореневої резорбції є хронічна травма і тривала мікробна стимуляція. За одним із механізмів хронічне запалення на межі з ділянкою некрозу стимулює клітини пульпи до їх переродження в остеокластичні клітини, які і спричиняють резервування дентину кореня. За іншим – патологічні стимули під час хронічного запалення сприяють переродженню клітини інфільтрації та моноцитів в остеокласти.
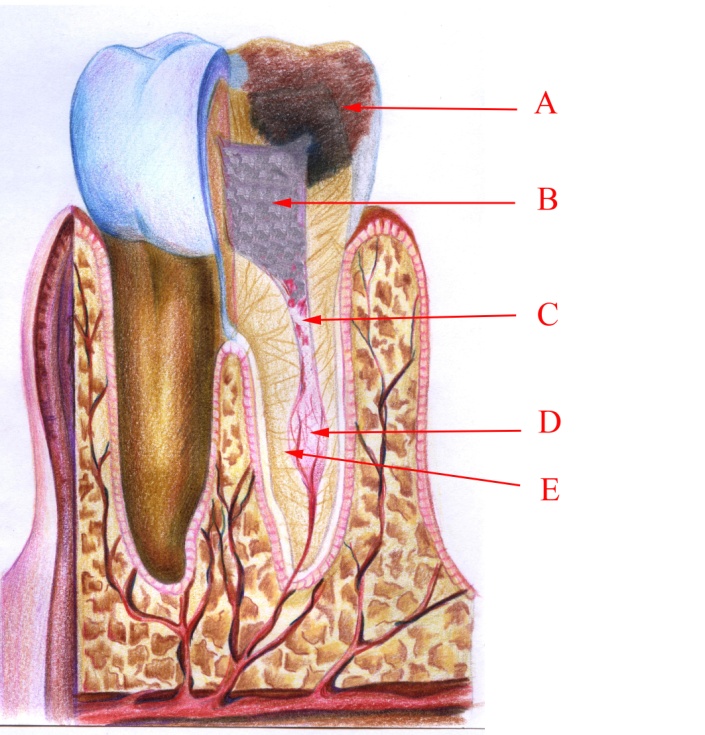
Малюнок 17– Хронічний гранулематозний пульпіт: А – каріозна порожнина; В– пульпова камера із залишками їжі або пломбувального матеріалу; С – некротичні маси в кореневому каналі;
D – внутрішньокоренева гранульома; Е – резорбція стінки кореневого каналу
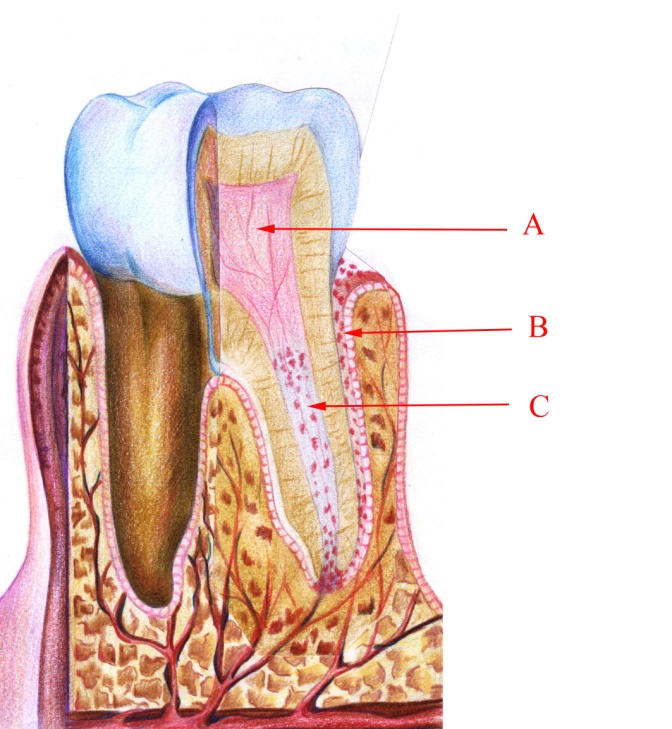
Малюнок 18 – Ретроградний пульпіт: А – незмінена пульпа;
В – інфікований пародонтальний карман; С – інфікована пульпа кореневого каналу
Ретроградний пульпіт (мал. 18). Такий пульпіт виникає як ускладнення періодонтиту за наявності глибоких патологічних карманів, коли інфекція проникає до пульпи зуба через верхівковий отвір. При цьому запальний процес спочатку охоплює кореневу пульпу, а потім поширюється на коронкову частину.
Загострення хронічних пульпітів У будь–якій формі хронічного пульпіту може виникати загострення. На фоні хронічних патологоанатомічних змін можна спостерігати різке розширення капілярів та переповнення їх кров¢ ю, крайове стояння лейкоцитів і вихід їх за межі судин, круглоклітинну дифузну інфільтрацію, діапедез еритроцитів, дрібнокраплинні крововиливи. Сполучнотканинна строма пульпи набрякла, розпушена. Помітні вакуолізація цитоплазми клітинних елементів, каріопікноз, каріолізис. Спостерігаються некротичні зміни всіх шарів пульпи.
Пульпіт, ускладнений переапікальним періодонтитом. Пульпіт на певній стадії свого розвитку може ускладнюватися різними формами періодонтиту. Частіше ускладнюються гострий дифузний пульпіт, гнійний пульпіт. При пульпіті, ускладненому гострим періодонтитом, основною скаргою є біль з іррадіацією, що виникає мимовільно. Хронічний періодонтит (фіброзний, гранулюючий або гранулематозний) частіше є ускладненням перебігу хронічного пульпіту. При цьому клінічно переважають явища пульпіту, а прояви хронічного періодонтиту характеризуються незначними змінами у тканинах пародонта при перкусії та змінами в ділянці періапікальних тканин, що виявляється рентгенологічно.
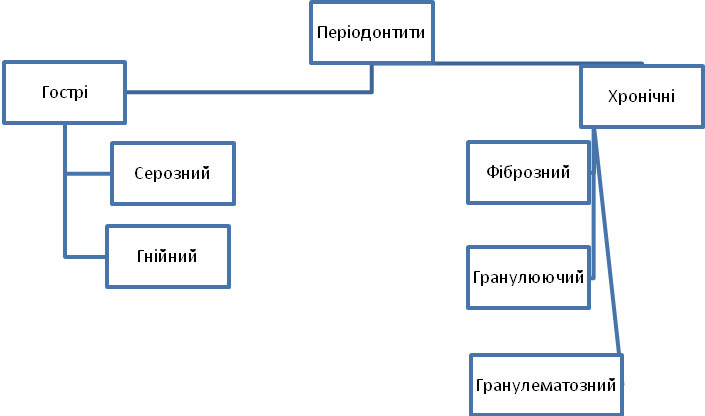
3. ПЕРІОДОНТИТИ
Класифікація
За етіологією періодонтии поділяють на: інфекційні, травматичні, медикаментозні.
За локалізацією періодонтити поділяють на: апікальні, маргінальні, дифузні.
За перебігом періодонтити поділяють на: гострі, хронічні, загострення.
За патоморфологічними змінами в тканинах виділяють такі періодонтити:
Етіологія гострих періодонтитів.
Причиною періодонтитів можуть бути інфекційні й неінфекційні агенти. Неінфекційні, у свою чергу, поділяють на травматичні та медикаментозні. У клініці частіше трапляються інфекційні періодонтити. Шляхи проникнення інфекції можуть бути різні. Найчастішою причиною гострих періодонтитів є гострий пульпіт. Апікальний отвір не є межею, здатною достатньою мірою обмежувати поширення запалення з пульпи. У періодонті розвивається спочатку реактивний стан, а потім і саме запалення.
Крім запальних і деструктивних процесів у пульпі, причиною гострих періодонтитів може бути гостра травма або медикаментозне подразнення, що розвивається у процесі неправильного лікування пульпітів. Під час проведення антимікробних заходів застосовують сильнодіючі речовини – формалін, фенол, нітрат срібла та ін. Спостерігаються часті випадки розвитку гострих періодонтитів внаслідок токсичної дії препаратів миш´ яку. Ці форми погано піддаються лікуванню. Гострий запальний процес у періодонті розвивається за загальними принципами розвитку запалення в органах сполучнотканинного походження. Проте при періодонтитах виявляють такі особливості перебігу:
1) при гострому перебігу спостерігається тенденція до розвитку дифузного запалення;
2) запальний процес має гнійний характер.
Перебіг процесу визначає кількість мікроорганізмів, які потрапляють у пародонт, їх вірулентність, рівень імунологічної реактивності організму. У розвитку гострого запалення пародонта головна роль належить імунним реакціям гуморального типу. Проникнення мікроорганізмів у періодонт призводить до активації фагоцитів з подальшим посиленням утворення антитіл, дегрануляції базофілів, активації комплементу. Внаслідок цих процесів виділяється велика кількість біоактивних речовин, які впливають на судинну систему періодонта. Проникність судин підвищується, що сприяє набряку сполучної тканини, розвиваєтся серозний періодонтит. Подальший розвиток запалення супроводжується виходом лейкоцитів за межі судин. Відбуваються активне знищення мікроорганізмів, продуктів їх метаболізму, пошкоджених власних структур тканин шляхом фагоцитозу. Порушення функції мікроциркуляторного русла періодонта спричинена запальною активацією тромбоцитів, що несприятливо відбивається на тканинному метаболізмі. Це призводить до пошкодження тканин періодонта, утворення гнійного ексудату та розвитку гнійного періодонтиту.
Дія інфекції на навколоверхівкові тканини пов'язана з прогресуванням запального процесу в пульпі та її деструкцією. У запаленій пульпі міститься велика кількість зелених і негемолітичних стрептококів. При гнійному запаленні пульпа може стати джерелом коків, що утворюють плазмокоагулазу, – золотистих і білих стрептококів, а також гемолітичного стрептокока, які, як правило, викликають гостре запалення верхівкового періодонта. При некрозі пульпи виявляють стрептококи, анаеробні мікроорганізми, рідше – білі або золотисті стрептококи, фузобактерії, спірохети, гриби.
Причиною верхівкового періодонтиту можуть бути медикаменти, до яких організм сенсибілізований, – антибіотики, сульфаніламіди, антисептики. Вони спричиняють пошкодження тканин при введенні їх у просвіт кореневого каналу. Верхівковий періодонтит може розвинутися при гострій травмі, при екстирпації кореневої пульпи пульпоекстрактором, при проштовхуванні за верхівковий отвір штифтів і щільних кореневих пломб та ін. Гострий запальний процес у перідонті розвивається швидко. Накопичення ексудату призводить до збільшення тиску в замкнутому просторі – розвивається гострий гнійний періодонтит.
Поступово гнійний ексудат знаходить собі вихід і поширюється за межі періодонтальної щілини. Дуже швидко розвивається гостре запалення з утворенням субперіостального абсцесу.
Гострий періодонтит зубів частіше буває гнійним, ніж серозним, рідко залишається обмеженим і, як правило, набирає характеру дифузного гнійного періодонтиту. За короткий час, іноді впродовж 2 діб, гнійний ексудат, що накопичився, проходить через зовнішню стінку альвеоли, відшаровує надкісницю і утворює спочатку підокісний, а потім під´ ясенний абсцес.
Набагато частіше, ніж у дорослих, гострі періодонтити у дітей ускладнюються періоститом і гострим остеомієлітом, що пов'язано з анатомічними особливостями щелеп (великокоміркова будова губчастої речовини, менші товщина і ступінь звапніння компактних пластинок, широкі фолькманівські і гаверсові канали та ослаблена реактивність організму). Інфекція, проникаючи в товщу кістки, може призвести до некрозу найважливіших її ділянок, які забезпечують ріст щелепних кісток, можливий перехід інфекції на зародки постійних зубів, особливо премолярів малих кутніх зубів.
Основні причини виникнення періодонтиту:
1) гостре або хронічне запалення пульпи;
2) передозування або продовження експозиції дії девіталізуючих засобів під час лікування пульпіту;
3) травма періодонта при екстирпації пульпи або медикаментозно інструментальній обробці кореневого каналу;
4) надмірне виведення пломбувального матеріалу за верхівку кореня при лікуванні кореневих каналів;
5) застосування сильнодіючих антисептиків;
6) проштовхування інфікованого вмісту кореневого каналу за верхівку кореня;
7) алергічна реакція періодонта на продукти бактеріального походження і медикаменти;
8) механічне перевантаження зуба (ортодонтичне втручання, завищення прикусу на пломбі або коронці).
Патогенез розвитку періодонтиту
Більшість вчених на сьогоднішній день вважають, що запальний процес у періодонті виникає внаслідок надходження інфекційно–токсичного вмісту кореневого каналу через верхівковий отвір. В еволюції запального процесу в періодонті не останню роль відіграють ендотоксини, які утворюються при пошкодженні оболонки грампозитивних бактерій, що вегетують у кореневих каналах, позбавлених пульпи, і викликають токсичну і піогенну дію.
Спостерігаються множинне пошкодження клітин сполучної тканини і масивний викид лізосомальних ферментів. Ендотоксин, що потрапив у заверхівкові тканини, призводить до дегрануляції опасистих клітин, які є джерелом гепарину і гістаміну.
Біоактивні компоненти викликають різке підвищення судинної проникності, наростають набряк та інфільтрація. Порушується мікроциркуляція, спостерігаються тромбоз, гіперфібриноліз і вторинна гіпоксія. При цьому страждає трофіка, яскраво виявляються всі п'ять ознак запалення: підвищення місцевої температури, біль, набряк, гіперемія, порушення функції. При зміні трофіки клітина не спроможна отримати кисень.
Бактеріальні ендотоксини активують компоненти комплементу, утворюються біологічно активні продукти, що посилюють проникність судин, і відбувається накопичення мононуклеарних лейкоцитів і макрофагів. Ці клітини виділяють ферменти, що підвищують активність остеобластів, які обумовлюють деструкцію кісткової тканини.
Відповідно до сучасних уявлень запальний процес у перідонті розглядається і як типова імунна реакція, оскільки в біляверхівкових тканинах є всі компоненти, необхідні для розвитку алергічних реакцій. Наявність макрофагів, лімфоцитів, плазматичних, поліморфноядерних і опасистих клітин призводить до постійного надходження антигенів із системи кореневих каналів, підтверджуючи патогенетичне формування і вплив соматогенного вогнища на розвиток гетеро– і аутосенсибілізації організму.
Патогістологічні зміни верхівкового запалення залежить від його форми. При гострому верхівковому періодонтиті мікроскопічно визначаються виражена запальна гіперемія, інфільтрація поліморфноядерними лейкоцитами. Місцями видно скупчення гістіоцитів і лімфоцитів. У прилеглих кістковомозкових просторах спостерігається розширення судин.
При гострому гнійному верхівковому періодонтиті тканина періодонта набрякла, є окремі крововиливи. Посилена міграція лейкоцитів призводить до формування периваскулярних інфільтратів. Поступово дифузний лейкоцитарний інфільтрат пронизує всю товщу періодонта, утворюються невеликі абсцеси, що зливаються між собою. Таким чином, виникає гнійне вогнище, в центрі якого знаходиться безструктурна маса. У прилеглій кістковій тканині виявляються ознаки розсмоктування, а в кістковомозковій тканині – гіперемія та інфільтрація.
Гострий серозний періодонтит є початковою стадією гострого запалення пародонта.
Етіологія і патогенез.
Серозне запалення частіше спостерігається при дії медикаментів, травмі, дії інфекційних агентів, і нетривалий період часу може мати місце при запальному процесі пульпи. Явища інтоксикації виникають безпосередньо після впливу подразнюючого фактора, що супроводжується подразненням нервових рецепторів періодонта і появою болю. Біль посилюється при дотику до зуба і його перкусії.
Патоморфологія. У перідонті, як правило, строго відповідно до апікального отвору спостерігаються набряк, розширення судин, крайове стояння лейкоцитів, серозний ексудат, запальна інфільтрація. З боку м'яких тканин патологічних змін не визначається.
Гострий гнійний періодонтит (мал. 19)
Етіологія і патогенез. Виникає у результаті переходу запалення пульпи на пародонт, дії травмуючих факторів. Гострий гнійний періодонтит характеризується постійними болями пульсуючого характеру, що посилюються при дотику до зуба, іррадіацією болю за ходом гілок трійчастого нерва, рухомістю зуба.
Патоморфологія. У розвитку гострого гнійного запалення періодонта основну роль відіграють мікроорганізми (стрептококи, стафілококи, лактобактерії, коринебактерії, дріжджоподібні гриби тощо), алергічна схильність тканин пародонта до мікроорганізмів, продуктів їх життєдіяльності, токсинів. Морфологічна картина характеризується різкою лейкоцитарною інфільтрацією тканин періодонта, осередками гнійного вогнища розплавлення тканин (розпад і лізис колагенових волокон). Може бути запальна резорбція цементу, дентину зуба і кісткової тканини.
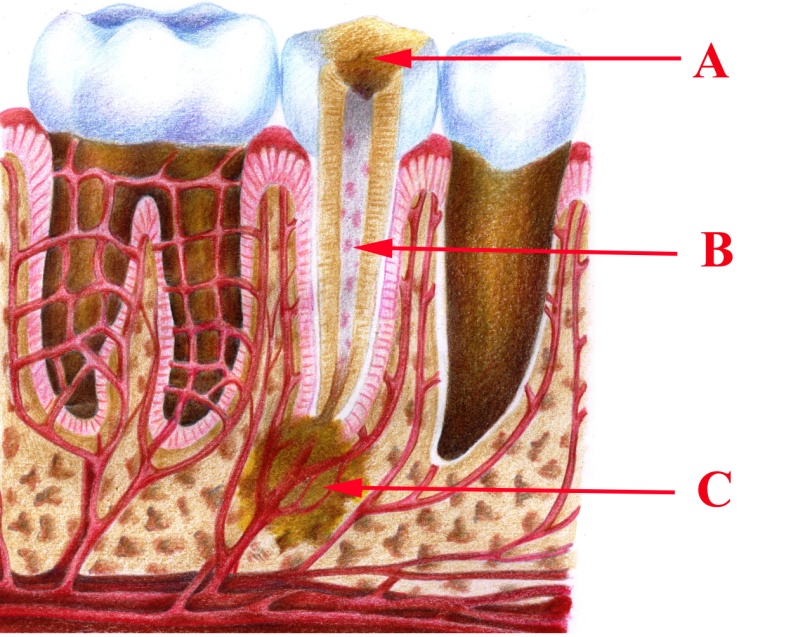
Малюнок 19 – Гострий гнійний пульпіт: А – каріозна порожнина;
В – детрит у кореневому каналі; С – гній
Токсичний періодонтит
Етіологія і патогенез. Виникає в результаті потрапляння в пародонт сильнодіючих речовин або препаратів (миш´ яку, пароформу, тимолу, фенолу, формаліну та ін. ), інгредієнтів пломбувальних матеріалів (фосфорної кислоти, мономерів та ін. ) або продуктів розпаду пульпи і патологічно зміненого дентину і є результатом токсичної дії вищезазначених речовин. Характерним є ниючий постійний біль, що посилюється при накушуванні; при тривалій дії основної причини може бути деяка рухомість зуба.
Патоморфологія. Запалення має реактивний характер, вираженість якого визначається ступенем токсичності, тривалістю дії лікарської речовини. У тяжких випадках превалює некроз, у менш тяжких – набряк, поява клітин запального інфільтрату, альтеративні явища слабо виражені. Перебіг може бути гострим і хронічним.
Травматичний періодонтит
Етіологія і патогенез. Розвивається внаслідок дії гострої або хронічної травми. До травматичних факторів, що найбільш часто спостерігаються на практиці, відносять: надлишкову пломбу, передозування або введення за верхівку зуба активного електрода діатермокоагулятора, завищення прикусу при протезуванні, дефекти ортодонтичного лікування, професійні шкідливості та ін.
Патоморфологія. Гостра травма призводить до розриву фіксуючих волокон періодонта, судин, крововиливів, набряку, а інфекція, що потім приєднується, – до гнійного запалення. Передозування при діатермокоагуляції супроводжується опіком періодонта, асептичним запаленням, загибеллю колагенових волокон періодонта, у тяжких випадках – секвестрацією. Хронічна травма внаслідок пошкодження судин періодонта і порушення трофіки пульпи в кінцевому підсумку спричиняє загибель останньої з розвитком у подальшому хронічного запалення в періодонті. Глибокий кюретаж, гінгівотомія також можуть призвести до некрозу пульпи, продукти якої викликають хронічне запалення періодонта.
Клінічна картина травматичного періодонтиту визначається етіологічним фактором: при гострій травмі можуть мати місце забій зуба, його вивих. Основні симптоми – біль і рухомість зуба (частіше – фронтального). Приєднання інфекції призводить до запалення м'яких тканин. При хронічній травмі – відчуття болю при доторкуванні, накушуванні, невелика рухомість зуба; при безсимптомному перебігу – зміна кольору зуба та, як наслідок, косметична незадоволеність; на рентгенограмі – зміни, що свідчать про одну з форм хронічного запалення періодонта.
Хронічний фіброзний періодонтит (мал. 20).
Етіологія і патогенез. Розвиток фіброзного періодонтиту може бути позитивним наслідком тривалого серозного або хронічного гранулюючого періодонтиту, а також розвивається первинно після лікування пульпіту і як позитивний наслідок перебігу гранулюючого і гранулематозного періодонтиту.
Патоморфологія. Розростання волокнистої сполучної тканини відмічається після усунення причини, що викликала запальний процес у періодонті.
Типова картина фіброзного періодонтиту спостерігається при рубцюванні хронічного гранулюючого періодонтиту або біля зубів, вилікуваних пломбуванням, що виявлено під час дослідження блоків щелеп, взятих у померлих ( З. Д. Комнова ).
Крім того, причинами фіброзного періодонтиту можуть бути невеликі травми або тиск на паріодонт протезів. Така форма фіброзного періодонтиту розвивається самостійно і не є переходом гострого процесу в хронічний.
Макроскопічно періодонтит стає значно щільнішим. Мікроскопічно при фіброзному періодонтиті спостерігається розростання фіброзних тяжів, між пучками яких є круглоплазмоклітинні інфільтрати, іноді – ксантомні клітини.
Одночасно відзначається регенерація кісткової тканини в альвеолярному відростку щелепи з побудовою кісткових балок, які наростають у бік періодонта.
Перебіг безсимптомний, колір зуба може бути змінений, перкусія частіше безболісна. На рентгенограмі – звуження або розширення періодонтальної щілини, іноді – гіперцементоз.
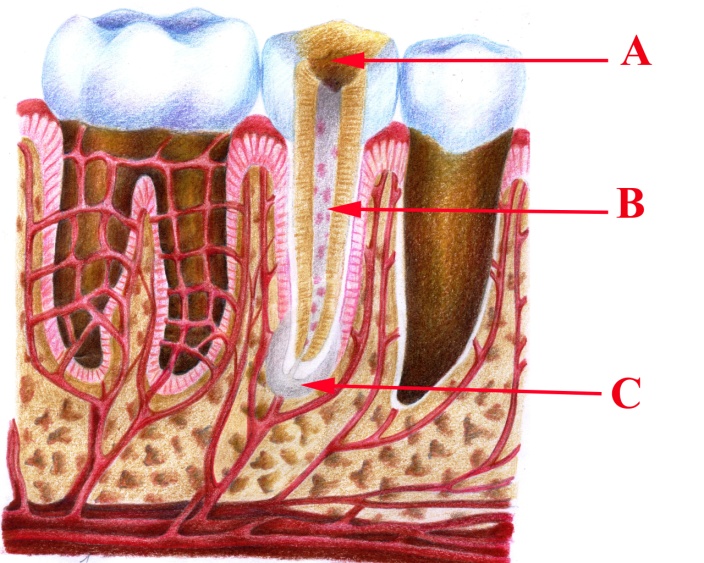
Малюнок 20 – Хронічний фіброзний періодонтит: А – каріозна порожнина;
В – детрит у кореневому каналі; С – фіброзне періапікальне потовщення
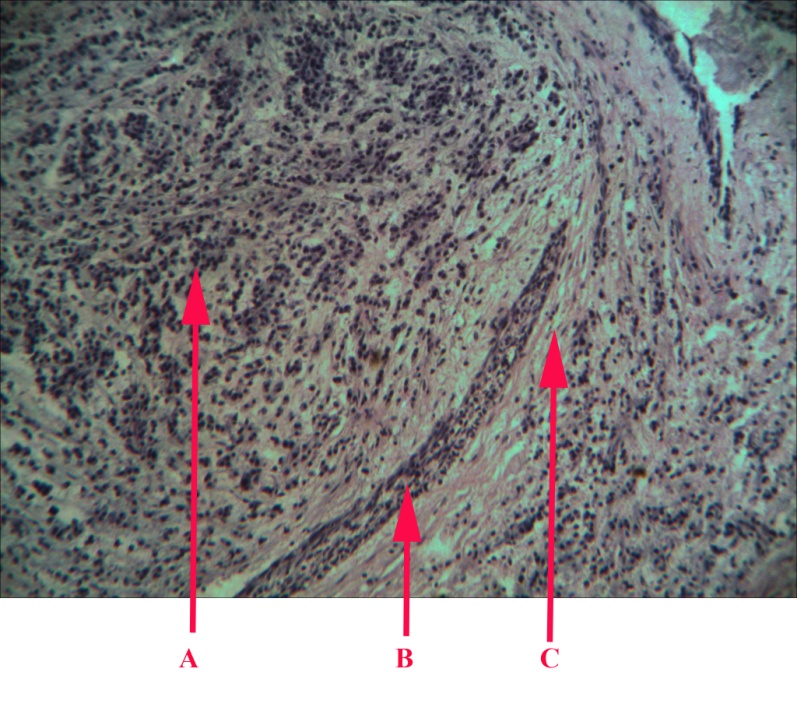
Хронічний гранулюючий періодонтит (мал. 21).
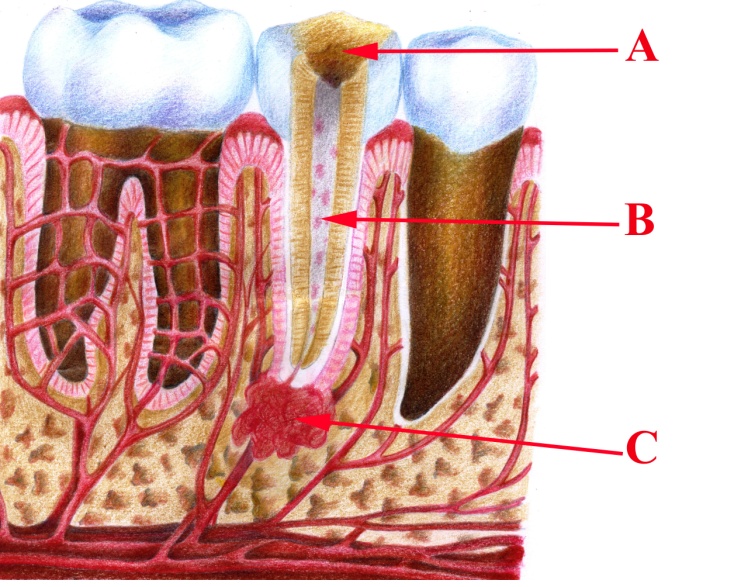
Малюнок 21 – Хронічний гранулюючий періодонтит, пульпіт: А – каріозна порожнина;
В – детрит у кореневому каналі; С – грануляції
Виникає з гострого в тих випадках, коли спостерігається значна клітинна інфільтрація в періодонті з переважанням нейтрофілів, але без розвитку абсцесу. Таким чином, ексудативний запальний процес змінюється проліферативним і набирає хронічного перебігу з розростанням грануляційної тканини, як правило, в ділянці верхівки кореня. Іноді розвитку хронічного гранулюючого періодонтиту може передувати апікальний абсцес. Після евакуації з абсцесу гною по норицевих ходах відбувається розростання грануляційної тканини в періодонті і в прилеглій до періодонту кістковій тканині альвеолярного паростка.
Макроскопічно при гранулюючих періодонтитах спостерігається розпушена тканина червоного кольору. При мікроскопічному дослідженні (мал. 22) для гранулюючого періодонтиту є типовим розростання свіжої грануляційної тканини, багатої капілярами і клітинними елементами, у вигляді скупчення круглих, плазматичних, епітеліоїдних клітин, гістіоцитів із помірною інфільтрацією лейкоцитами; при загостренні хронічного гранулюючого періодонтиту кількість лейкоцитів збільшується. При тривало існуючому гранулюючому періодонтиті утворюються групи пінистих, ксантомних клітин.
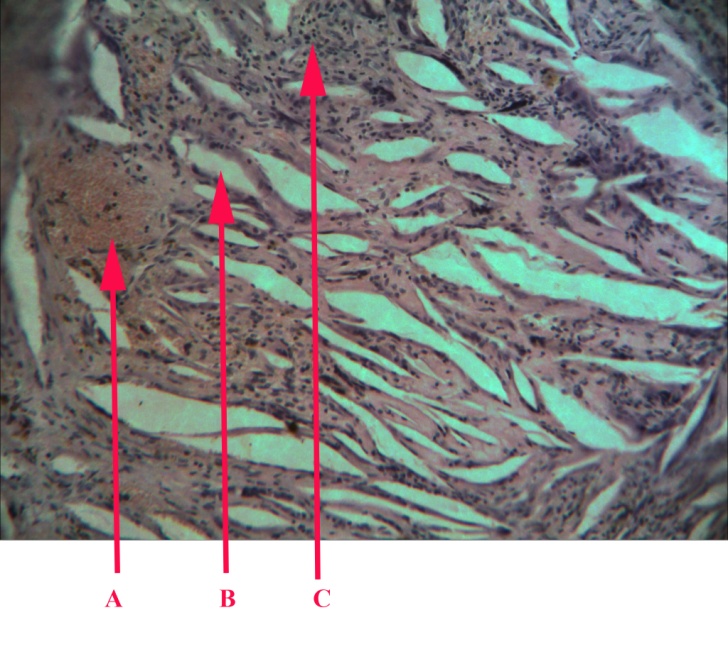
Малюнок 22 – Гранулюючий періодонтит: А – крововилив; В – розпушена грануляційна тканина;
С – клітинні інфільтрати.
Забарвлення гематоксилін–еозином. Збільшення окуляр 10 об’єктив 5Мр камера
При гранулюючих періодонтитах спостерігаються інтенсивна остеокластична резорбція кісткової тканини альвеолярного паростка (мал. 23) щелепи відповідно до розростання грануляційної тканини, а також розсмоктування цементу. Резорбція кісткової тканини відбувається як із боку періодонту, так і в кістковомозкових просторах, куди проникає грануляційна тканина по кісткових балках, уздовж яких спостерігається велика кількість остеокластів.
Малюнок 23 – Гранулюючий періодонтит: А – залишки кісткової тканини; В – остеобласти;
С – судина; D – змішаноклітинна інфільтрація.
Забарвлення гематоксилін–еозином. Збільшення окуляр 40 об’єктив 5Мр камера
Іноді можна спостерігати гладку резорбцію кісткових балок. При гладкій резорбції кісткової тканини в кістці утворюється полога лакуна без остеокластів, виповнена клітинно–волокнистою тканиною. При резорбції кісткової тканини відбувається одночасна резорбція органічних і неорганічних складових частин кістки.
При прогресуванні і загостренні хронічного гранулюючого періодонтиту резорбція кісткової тканини наростає. Кортикальний шар розсмоктується, і хронічний запальний процес переходить на прилеглі м'які тканини. Це призводить до утворення нориць – на яснах, шкірних покривах щік, підборідді і навіть на шиї. На внутрішній поверхні і в ділянці зовнішнього отвору свищів розростається грануляційна тканина.
Необхідно зазначити, що при гранулюючих періодонтитах, крім інтенсивної резорбції кісткової тканини, одночасно в поряд розміщених ділянках спостерігається утворення кісткової тканини. Нерідко можна бачити під мікроскопом, як в одній і тій самій кістковій балці по звернутій до періодонту, з одного боку, відбувається остеокластична або гладка резорбція, а з іншого – остеобластичний синтез.
При загасанні гранулюючого періодонтиту (як правило, під впливом лікування) спостерігаються дозрівання грануляційної тканини, поява у ній фібробластів і розростання волокнистої тканини. Одночасно відзначається утворення нових кісткових балок, які наростають у напрямку до періодонту від збереженої кісткової тканини, заповнюючи ділянки, в яких при хронічному гранулюючому періодонтиті мало місце розсмоктування кісткової тканини щелепи.
Побудова кісткової тканини відбувається шляхом розвитку остеогенної клітинно–волокнистої тканини за участі клітинних елементів, що є остеобластами. При нашаруванні нової кісткової тканини на існуючий запальний процес утворюється тонка лінія, більш інтенсивно забарвлена гематоксиліном (так звана лінія склеювання). Вона розміщується між старою і новою кістковою тканиною.
При загасанні гранулюючого періодонтиту відбувається новоутворення цементу зуба, побудованого за типом вторинного.
У нервових волокнах при хронічному гранулюючому періодонтиті спостерігаються дистрофічні зміни, часто у вигляді вакуолізації, а також розпад окремих осьових циліндрів на фрагменти; частина нервових волокон зберігається.
Хронічний гранулематозний періодонтит (мал. 24).
Етіологія і патогенез. Ця форма періодонтиту утворюється первинно, в результаті динаміки перебігу однієї зі стадій хронічного запалення періодонтуабо з гострого періодонтиту.
Малюнок 24 – Хронічний гранулематозний періодонтит: А – каріозна порожнина;
В – детрит у кореневому каналі; С – гранульома
Патоморфогогія. При гранулематозному періодонтиті спостерігається розвиток гранульом у ділянці верхівки кореня (апікальні гранульоми).
Розрізняють такі види апікальних гранульом:
1) просту гранульому;
2) складну, або епітеліальну, гранульому;
3) кістогранульому.
Проста гранульома макроскопічно виглядає як вузлик сіруватого або сіро–рожевого кольору, щільно спаяний фіброзною тканиною з верхівкою зуба. Тому при видаленні зуба гранульома, як правило, видаляється разом із зубом.
Гістологічно проста гранульома складається із звичайної грануляційної тканини, по периферії якої розміщена фіброзна тканина у вигляді щільної капсули.
Ступінь зрілості грануляційної тканини може бути різним залежно від тривалості існування гранульоми.
При більш тривалих термінах існування гранульоми серед її клітин переважають фібробласти і місцями можна виявити пінисті ксантомні клітини, що містять у протоплазмі ліпоїди (холестерин–естери). При розпаді цих клітин у тканині гранульоми випадають ромбічні кристали холестерину і голчасті кристали жирних кислот, оточені багатоядерними гігантськими клітинами чужорідних тіл.
При загостренні запального процесу у гранульомі серед клітин грануляційної тканини з'являється велика кількість лейкоцитів, а іноді може виникнути і нагноєння гранульом.
При припиненні дії причини, що викликала гранульому, хронічний запальний процес загасає, грануляційна тканина перетворюється на волокнисту сполучну тканину, і відбувається рубцювання гранульоми.
Кісткова тканина альвеолярного паростка відповідно до розміщення гранульоми підлягає резорбції, що добре визначається рентгенологічно.
Макроскопічно складна, або епітеліальна, гранульома має, як правило, такий самий вигляд, як і проста гранульома, і так само щільно спаяна фіброзною тканиною з верхівкою зуба. При мікроскопічному дослідженні складна гранульома містить грануляційну та епітеліальну тканини типу плоского епітелію, який тонкими і більш широкими тяжами пронизує грануляційну тканину в різних напрямках, іноді розміщується у вигляді мережева або нагадує фігуру дзвона, охоплюючи острівці грануляційної тканини. У тонких тяжах епітеліальні клітини стають більш витягнутими і набирають веретеноподібної форми (мал. 25).
Малюнок 25 – Гранулематозний періодонтит, складна, або епітеліальна гранульома:
А – змішаноклітинна інфільтрація; В – тяжі епітелію; С – грануляційна тканина.
Забарвлення гематоксилін–еозином. Збільшення окуляр 16 об’єктив 5Мр камера
Що стосується походження епітелію в складних гранульомах, то з цього питання існують дві основні точки зору:
1. Відбувається розростання залишків епітелію зародкового емалевого органа, розміщеного в періодонті, у вигляді дрібних вогнищ, уперше описаних Малассе. При хронічному запальному процесі в періодонті ці епітеліальні ділянки можуть розростатися, набирати форми витягнутих тяжів і вростати у грануляційну тканину, утворюючи складну гранульому.
2. Епітелій вростає в тканину гранульоми з боку слизової оболонки ясен. Гравіц (Grawitz) пов'язує розростання епітелію з наявністю нориці, по ходу якої і розростається епітелій.
Необхідно зазначити, що при розвитку гранульоми нориця відсутня, а без нориць важко допустити проростання епітелію з боку ясен до апікальної гранульоми.
Відповідно до локалізації апікальної гранульоми є дефект кісткової тканини альвеолярного паростка, що визначається рентгенологічно.
Кістогранульома розвивається зі складної апікальної гранульоми. У центральних ділянках більш великих епітеліальних тяжів гранульоми відбуваються вакуольна, жирова дистрофія, а потім розпад епітеліальних клітин і розвиток дрібних щілиноподібних просторів. При злитті цих просторів утворюється спочатку невелика округла порожнина зі збереженим навколо її епітелію, розміщеного на шарі грануляційної тканини. По периферії кістогранульоми відбувається розвиток фіброзної тканини, якою гранульома прикріплюється до кореня зуба; кінець його верхівки, як правило, знаходиться в кістозній порожнині гранульоми. Порожнина, розміщена в центрі кістогранульоми, поступово збільшується, може досягти великих розмірів і, таким чином, утворюється прикоренева, або радикулярна кіста (мал. 26).
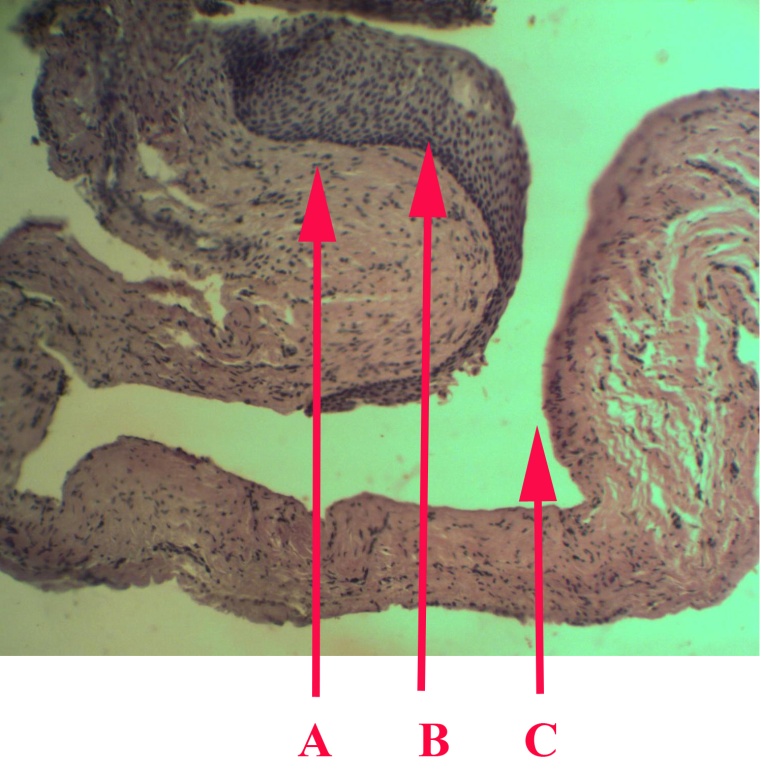
Малюнок 26 – Радикулярна кіста: А – грануляційна тканина;
В – епітелій кісти; С – Порожнина кісти.
Забарвлення гематоксилін–еозином. Збільшення окуляр 4 об’єктив 5Мр камера
Збільшення кісти відбувається шляхом подальшого розростання і розплавлення епітеліальних клітин. Є дані, що кісти можуть рости і за рахунок відділення ділянок грануляційної тканини із стінки кісти. Накопичення ексудату в порожнині кісти відбувається за рахунок виділення його грануляційною та епітеліальною тканинами. У порожнині кісти накопичується прозора або каламутна рідина, що містить перероджені клітини і кристали холестерину.
При мікроскопічному дослідженні стінок кісти спостерігається деяка різноманітність їх будови залежно від тривалості існування та інфікування,
У тривало існуючій кісті стінка її зсередини вистелена багатошаровим плоским епітелієм, іноді у вигляді вузької смужки або більш–менш широкого шару, розміщеного на сполучній тканині, що утворює капсулу кісти.
При інфікуванні кісти вміст її стає каламутним із великою кількістю лейкоцитів, що розпадаються. Епітелій кісти в багатьох місцях десквамований, і внутрішня поверхня його складається зі свіжої грануляційної тканини, яка містить значну кількість лейкоцитів.
При загасанні запального процесу відбувається регенерація плоского епітелію, який вростає у грануляційну тканину, місцями занурюючись у неї, або тяжі епітелію розміщуються у вигляді мережева, між яким знаходяться дрібні ділянки грануляційної тканини. У сполучнотканинній капсулі в цих випадках місцями виявляються переважно периваскулярні круглоплазмоклітинні інфільтрати, іноді ксантомні клітини і кристали холестерину.
Розвиток кісти призводить до атрофії кісткової тканини щелепи до тонкої пластинки, що може спричинити спонтанний перелом щелепи.
При локалізації радикулярної кісти у верхній щелепі стінка кісти нерідко виступає у верхньощелепну пазуху, що призводить для розвитку нориці між порожниною рота і верхньощелепною пазухою, особливо після видалення причинного зуба. У цих випадках виникає одонтогенний гострий гайморит, що нерідко переходить у хронічний із поліпозним розростанням слизової оболонки – хронічний поліпозний гайморит.
Загострення хронічного періодонтиту може розвинутися з будь–якої форми хронічного запалення періодонту.
Етіологія та патогенез. Загострення виникають під впливом різних причин: переохолодження, після перенесених соматичних та інфекційних захворювань, перевтоми, емоційного стресу, травм періодонту під час лікування, що свідчить про наявну сенсибілізацію періодонта мікроорганізмами, продуктами їх життєдіяльності, біогенними амінами.
Патоморфологія. Запальні явища в періодонті розвиваються на тлі вже наявних значних деструктивних змін не лише в періодонті, а і в цементі, дентині і кістковій тканині, характерний швидкий розвиток запалення з утворенням абсцесу, резорбції кістки, цементу і дентину.
Клінічна картина загострення хронічного періодонтиту така сама, як і гострого гнійного періодонтиту. Рентгенологічна картина визначається формою запалення, що передувала процесу, тривалістю та тяжкістю перебігу хвороби.
4. ПЕРІОСТИТ – ЗАПАЛЕННЯ ОКІСТЯ ЩЕЛЕПИ
Етіологія. Гостра і хронічна одонтогенна інфекція, туберкульоз, сифіліс,
травма та ін.
Патогенез. Запальний процес починається у внутрішньому шарі окістя, звідки поширюється на всі його шари. Внаслідок тісного зв'язку окістя з кісткою процес легко переходить на кістку або навпаки, тому в практиці, особливо при одонтогенних інфекціях щелеп, буває дуже важко диференціювати періостит та остеомієліт. Основні шляхи поширення гною при періоститах подані на малюнку 27.
Перебіг. Клінічно розрізняють гострі, підгострі та хронічні періостити. Залежно від етіології перебіг періоститу дуже різноманітний. Періостити класифікують за клінічною та патологоанатомічною картинами.
Гнійний одонтогенний періостит є результатом розвитку гострої або хронічної одонтогенної інфекції, рідше виникає при травмах. Одонтогенні періостити трапляються часто і відрізняються своєрідним розвитком і змішаною клінічною картиною. Процес із вогнища в періодонті поширюється різними ходами підокісно та гаверсовими каналами у кістці. Часто переходить в остеоперіостит із подальшим відшаруванням окістя. На цей час одонтогенні періостити не виділяються в самостійну групу.
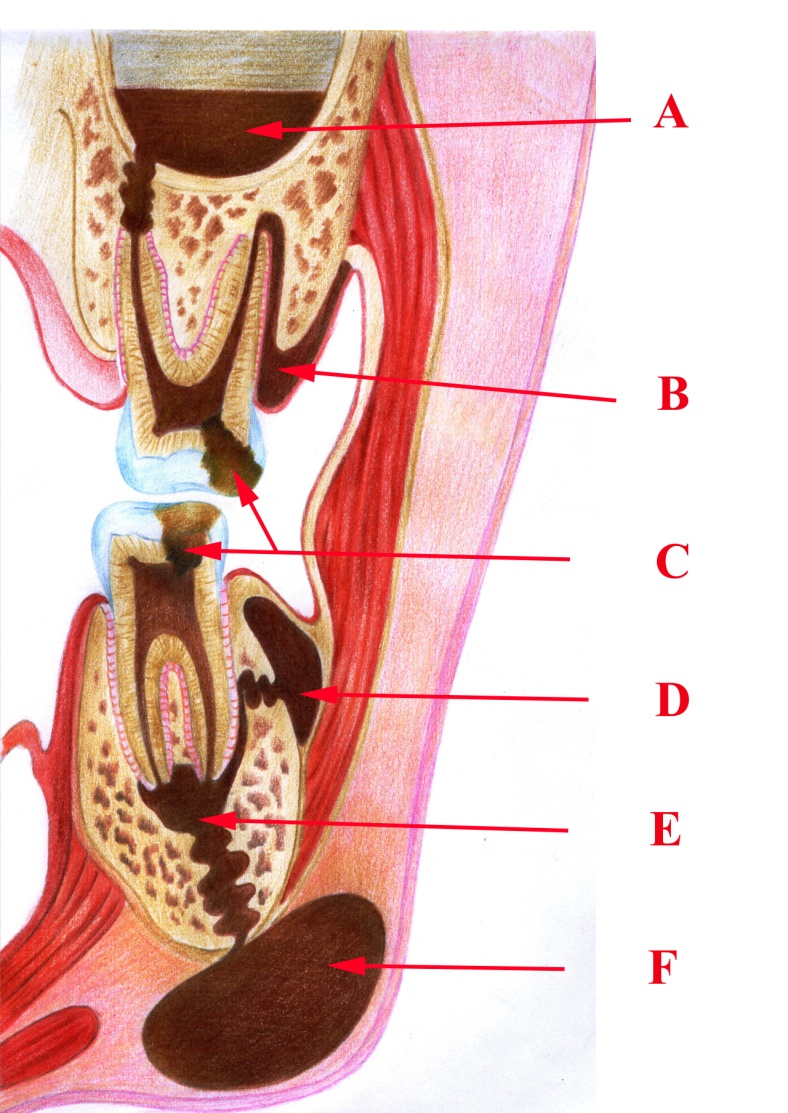
Малюнок 27– Шляхи поширення гною: А – у верхньощелепний синус; В – у періодонтальну щілину;
С – каріозну порожнину; D – у підокістя пристінки ротової порожнини;
E – інфільтрація гноєм кістки шелепи; F – у підщелепну або підборідну ділянку
Хронічний простий періостит, як правило, спостерігається при травмах (ударах і переломах щелеп та лицьових кісток). Характеризується болем, припухлістю, гіперемією, інфільтрацією окістя. Запалення швидко загасає, але може спричиняти фіброзне розростання або осифікацію з утворенням остеофітів.
Хронічний фіброзний періостит – хронічне подразнення, що викликає мозолеподібне фіброзне потовщення окістя. Спостерігається при ранах і некрозах кістки, які довгий час не загоюються. Щільно спаяний із кісткою, призводить до руйнування кістки (поверхневий карієс кістки). Іноді переходить в осифікувальний періостит.
Хронічний осифікувальний періостит – форма хронічного періоститу. Розвивається самостійно або супроводжує запальні процеси щелеп. Осифікація, як правило, відбувається на обмеженій ділянці щелепи у вигляді шипів (остеофітів), які в подальшому зливаються, перетворюючись на щільну кісткову тканину, різну за формою і розмірами. Може досягати великих розмірів («слоноподібне» потовщення). Спостерігається при остеомієліті, артриті, туберкульозі, сифілісі, пухлинах, рахіті, хронічній жовтяниці.
Сифілітичний періостит – часте ускладнення у хворого сифілісом. Спостерігається при уродженому і набутому сифілісі. Розрізняють осифікувальний і гумозний періостит. При набутому сифілісі осифікувальний періостит можна спостерігати у вторинному і особливо у третинному періодах.
Періостит туберкульозний, як правило, пов'язаний із загальним туберкульозним процесом. Інфекція потрапляє в окістя або шляхом переходу з кістки (остеомієліт) чи з каріозних зубів, або гематогенним шляхом. Процес швидко розвивається, поширюючись на всю кістку.
5. ОСТЕОМІЄЛІТ ЩЕЛЕП
Етіологія і патогенез відрізняються рядом особливостей, пов'язаних зі шляхами проникнення інфекції з каріозного зуба.
Остеомієліт одонтогенний гострий
Клінічні та морфологічні прояви: біль у щелепі, озноб, температура до 40 °С, тяжкий загальний стан, іноді втрата свідомості. Запах із рота (галітоз), зуби, розміщені поряд із ушкодженим, стають рухомими. Спостерігається колатеральний набряк щоки та інших ділянок обличчя. У порожнині рота згладженість перехідної складки. Лімфатичні вузли збільшені та болісні при пальпації. Виявляється назріваюча або сформована навколощелепна флегмона. Розвиток процесу у місці прикріплення жувальних м'язів викликає тризм щелеп. Ранньою ознакою остеомієліту тіла нижньої щелепи є втрата або порушення чутливості у ділянці іннервації підборіддя III гілкою трійчастого нерва (симптом Венсана ).
Перебіг та ускладнення. Ускладнення можуть бути у вигляді розлитого ураження кістки або розлитої флегмони. Залежно від реактивності організму і ступеня вірулентності мікроорганізмів за перебігом може бути тяжким, середнім, легким. Рідко спостерігаються блискавичні випадки з летальністю впродовж 1–3 днів із моменту захворювання. Процес може бути локалізованим (остеомієліт лунки зуба), обмеженим, розлитим (триває до 3 тижнів).
Остеомієліт одонтогенний хронічний. Етіологія і патогенез. Виникає через 5–6 тижнів після початку гострого остеомієліту і є продовженням цього процесу.
Клінічна картина. На шкірі та слизовій оболонці порожнини рота виявляються нориці.
Перебіг та ускладнення. Хвороба триває декілька місяців або років з періодами загострення або загасання запалення. Виявляються періостальні нашарування на місці загиблої кістки. Більш тяжко проходить остеомієліт верхньої щелепи при локалізації в області щелепного горба. У цьому випадку можливі ускладнення: гайморит, абсцес твердого піднебіння, тромбофлебіт лицевих вен, ретробульбарна флегмона. У дітей остеомієліт верхньої щелепи ускладнюється остеомієлітом виличної кістки. Остеомієліт нижнього орбітального краю у дітей часто супроводжується флегмоною орбіти. Ускладнення: деформація щелепи, порушення правильності прикусу, асиметрія обличчя.
Морфологічна картина при одонтогенних остеомієлітах. Морфологічно при гнійному запаленні на початку його розвитку кістковомозкового простору альвеолярного відростка, а іноді й тіла щелепи заповнені клітинами, головним чином нейтрофільними лейкоцитами, серед яких невелика кількість круглих і плазматичних клітин. Перебувають у цьому вогнищі кісткові балочки, які піддаються резорбції за участі остеокластів, що розміщаються в лакунах. Місцями можна бачити і гладку резорбцію кісткових балок у вигляді наявності в них пологих лакун без остеокластів. Кісткові балки стоншуються, але зберігають свою структуру з добре обумовленими остеоцитами. У подальшому розвитку, крім щойно описаної гістологічної картини, виникають ділянки некрозу кісткової тканини невеликих розмірів або більших, що досягають 3–5 см, а іноді й більше, що належать до гнійного остеомієліту. Розвиток осередкового некрозу у щелепі обумовлено порушенням кровообігу в цій ділянці кісткової тканини у зв'язку з виникненням стазу і тромбозу в кровоносних судинах, переважно дрібного калібру. Далі відбувається відшарування некротичних ділянок кісткової тканини від збереженої кістки щелепи та утворюється кістковий секвестр, оточений гнійним ексудатом у так званій секвестральній порожнині. Навколо секвестральної порожнини зберігається незміненакісткова тканина з внутрішнього боку розростається грануляційна тканина (піогенна мембрана), що виділяє лейкоцити у секвестральну порожнину. У зовнішніх шарах грануляційної тканини розвивається волокниста сполучна тканина, утворюючи капсулу, яка відмежовує секвестральну порожнину від кісткової тканини, і таким чином у щелепі розвивається хронічне гнійне секвестральне запалення.
Гнійні маси (мал. 28), що скупчуються в секвестральній порожнині навколо секвестра, можуть викликати кісткові розплавлення у ділянці секвестральної капсули і, як наслідок виникнення нориць і вихід їх у порожнину рота або на шкірні покриви. Стінки нориці складаються з грануляційної тканини, іноді значне розростання, особливо у ділянці зовнішнього отвору норицевого ходу, у вигляді пухкої тканини червоного кольору («дике м'ясо»), яке легко кровоточить.
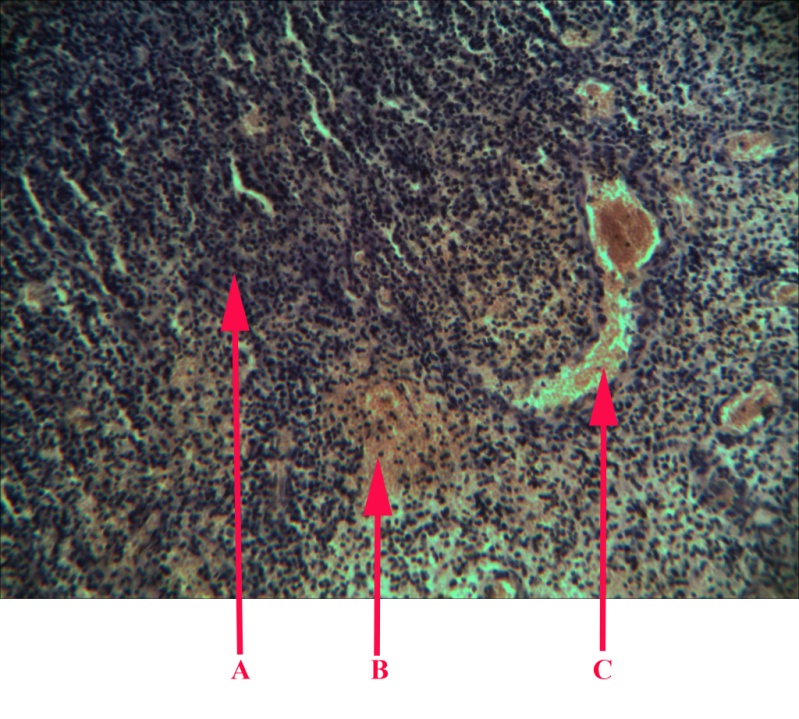
Малюнок 28 – Гнійні маси: А – змішаноклітинна інфільтрація; В – масивні крововиливи;
С – стаз у судинах.
Забарвлення гематоксилін–еозином. Збільшення окуляр 4 об’єктив 5Мр камера
Після виходу або видалення кісткового секвестру та евакуації гнійних мас відбувається ліквідація запального процесу. Виникають виражені репаративні явища з інтенсивною регенерацією кісткової тканини. Відбувається утворення нових кісткових балок, оточених остеобластами, які заповнюють дефект тканини щелепи, що утворився у результаті секвестрального запалення.
Остеомієліт вогнепальний. Являє собою нагноєння в ділянці вогнепального поранення лицьових кісток і щелеп з утворенням секвестрів і регенерацією тканин.
Етіологія і патогенез. У 70 % випадків остеомієліт вогнепальний проходить за типом травматичного остеомієліту, в інших випадках – за типом хронічного одонтогенного або гематогенного остеомієліту.
Характеризується наявністю вільних некротичних фрагментів. Перебіг хвороби має 3 етапи:
1. Гостре запалення на краях рани з розплавленням некротизованих тканин.
2. Формування гнійного вогнища навколо секвеструвальної ділянки.
3. Утворення і тривале існування гнійного вогнища.
Остеомієліт сифілітичний. Запальний процес у кістковому мозку, що виникає при гематогенному проникненні блідої спірохети і її токсинів у кістку.
Етіологія і патогенез. Процес виникає в третинному гумозному періоді розвитку сифілісу.
Патоморфологія. Характерна локалізація процесу: кістки носа, центральна частина піднебінного відростка верхньої щелепи, альвеолярний відросток в ділянці верхніх фронтальних зубів, рідше – нижня щелепа і вилична кістка.
Остеомієліт туберкульозний
Етіологія і патогенез
1. Гематогенне проникнення туберкульозних бактерій у кістки щелепнолицьової області з туберкульозних вогнищ в організмі.
2. Інфекція з порожнини рота проходить через пошкоджену слизову оболонку чи каріозні зуби.
3. Процес розвивається первинно.
4. Нерідко розвитку процесу передує травма.
У дітей найчастіше процес розвивається у ділянці нижньоочноямкового краю, та характеризується млявим перебігом.
Перебіг та ускладнення. Перебіг процесу млявий. Може ускладнюватися хронічними абсцесами; іноді виникають патологічні переломи.
Рентгенологічна картина при остеомієліті ті. Найбільш ранні ознаки захворювання можуть бути виявлені через 8 – 10 днів від початку клінічних проявів. Контури кісткових фрагментів стають нечіткими, нерівними. В крайових відділах кістки з'являються вогнища деструкції кісткової тканини, які спочатку мають вигляд зон плямистого остеопорозу, а потім зливаються один з одним і перетворюються на ділянки розплавлення кісткової тканини.
Характерною ознакою хронічного остеомієліту є наявність секвестрів. Секвестри при травматичному остеомієліті можуть мати двояке походження: некротизуючі дрібні уламки, які часто утворюються між великими фрагментами, або некротизуюча зона крайових ділянок кісткових фрагментів. Характерним рентгенологічним синдромом секвестру є велика інтенсивність його тіні порівняно зі щільністю здорової тканини. Ще більш щільними виглядають секвестри на тлі розрідження.
Іншим досить частим варіантом одонтогенного остеомієліту є ураження лунки видаленого зуба. На розвиненій стадії остеомієліту лунка має всі типові прояви цього процесу. Вогнище хронічного остеомієліту характеризується одночасним існуванням світлих запальних змін, секвестрування кістки і регенеративних склеротичних процесів у кістковій тканині. Поєднання цих змін створює дуже строкату картину.
6. Питання «Крок–1»
1. Зміна кольору емалі, відсутність блиску її шорсткості має місце при:
– гіперестезії емалі;
+ некрозі емалі;
– ерозії емалі;
– клиноподібному дефекті.
2. Найбільш ранні рентгенологічні ознаки остеомієліту виявляються через:
– 3–7;
– 1–5 днів;
+ 8–10 днів.
3. Назвіть мінеральний компонент емалі, який обумовлює її високу карієсрезистентність:
+ фторид кальцію;
– гідроксіапатит;
– гідроксифторапатит;
– фосфат кальцію.
4. Зазначте шар емалі, з якого починається демінералізація:
– поверхневий;
+ підповерхневий;
–органічна матриця;
–глибокий.
5. Назвіть неорганічні компоненти емалі:
–міжпризматичний простір;
+ емалеві призми;
–емалеві пучки, веретена, ламели.
6. Назвіть правильне співвідношення Ca/P у кристалах гiдроксіапатиту емалi:
–0, 67;
–1, 33;
–2, 5;
+ 1, 67.
7. Зазначте основні дiагностичні ознаки, за якими розмежовують початковий карiєс на стадії плями вiд флюорозу:
+ асиметричність осередку ураження;
+ термін його появи;
+ структура емалi;
+ регіон проживання хворого;
–бiохiмiчнi показники;
–реакцiя на хiмiчнi подразники;
–позитивна реакція на холод.
8. У яких структурах постійних зубів виявляється найвищий вмiст фторидiв у:
–глибокому шарi емалi;
+ поверхневому шарi емалi;
– дентинi;
–органiчнiй матриці емалi?
9. Які мікроелементи ізоморфно входять до складу апатиту емалі:
+ фтор, залізо, мідь, цинк;
–кальцій, фтор, залізо;
–кальцій, фосфор, мідь;
–фтор, стронцій, залізо, олово?
10. Кутикула (насмiтова оболонка) являє собою:
–скупчення мiкроорганiзмiв у поєднаннi iз органiчними i мiнеральними компонентами
+ редукований епiтелiй емалевого органа;
–скупчення мiкроорганiзмiв, що мiстять хлорофiл;
–похiднi глiкопротеїдiв слини.
11. Пелікула (набута кутикула) утворена:
–редукованим епітелієм емалевого органа;
–глiкопротеїдами слини;
+ похiдними бiлково–вуглеводних комплексiв слини, якi адсорбованi на поверхнi емалi (глiкопротеїди, сiалопротеїни, муцин);
– колагеном.
12. Зазначте основнi фактори ризику карiєсу:
–високий вмiст фториду у питнiй водi;
–супутнi соматичнi захворювання;
–порушення білкового метаболiзму;
+ незадовiльна гiгiєна ротової порожнини;
+ низький вмiст фторидiв у питнiй водi;
+ вживання великої кiлькостi вуглеводів.
13. Назвіть найбiльш резистентнi до карiєсу дiлянки емалі:
– ділянка фігур;
– ділянка шийок;
– ділянка контактних поверхонь;
+ ділянка горбів та рiжучого краю.
14. На карієсогенну ситуацію при вживаннi вуглеводiв впливає:
+ частота вживання вуглеводів;
+ форма вживання вуглеводів;
– кiлькiсть прийнятого вуглеводу.
15. Назвіть вуглевод, який виявляє найбiльшу карiєсогенну дiю:
– мальтоза;
+ сахароза;
– галактоза;
– глiкоген.
16. Високовуглеводна дiєта сприяє:
– зменшенню резистентностi емалi до дiї кислот;
– самоочищенню зубiв;
– гiперсалiвацiї;
+ зменшенню рН;
+ гiпосалiвацiї i зменшенню спiввiдношення Са/Р.
17. Назвіть значення рН слини, яке розцiнюється як критичне для розвитку карієсу:
–6, 5–7, 0;
–7, 0–7, 5
+ 5, 5–5, 7;
–5, 0–4, 5.
18. Назвіть який вид стретококів має найбільше значення у виникненнi карiєсу:
–Str. sanguis;
–Str. mitis;
–Str. salivarius;
+ Str. Mutans.
19. Відзначте основнічинники, яківпливаютьнадозріванняемаліпісляпрорізуваннязуба:
–функціональний стан;
–стать людини;
+ характер харчування;
+ вміст фтору у питній воді;
+ мінералізаційний потенціал слини;
+ загальний стан організму, пульпи;
– мінералізаційний потенціал слини, вміст фтору у питній воді.
20. Назвіть показання до призначення системних методiв фторпрофiлактики:
–спадкове порушення розвитку емалi i дентину;
+ низький вмiст фтору в питнiй водi;
+ високий рiвень iнтенсивностi карiєсу у 12–рiчних дiтей даного району;
–перенесенi на першому роцi життя iнфекцiйнi захворювання;
–незадовiльна гiгiєна ротової порожнини.
21. На якій стадії утворення зубної бляшки формується пелікула на поверхні емалі:
+ першій;
–другій;
–третій?
22. На якій стадії виникнення зубної бляшки відбувається адсорбція мікроорганізмів та епітеліальних клітин на поверхні пелікули:
–першій;
+ другій;
– третій?
23. На якій стадії виникнення зубної бляшки відбувається преципітація зовнішньоклітинних полісахаридів, утворених мікроорганізмами бляшки та глюкопротеїдами слини:
– першій;
– другій;
+ третій?
24. Зазначте назву утвору, у складі якого є конгломерат мікроорганізмів, клітини злущеного епітелію, протеїни та ліпіди слини:
– кутикула;
– зубна бляшка;
+ пелікула;
– м'який зубний наліт.
25. Скільки шарів має пелікула:
–один;
–два;
+ три;
– чотири?
26. Дентин, що локалізуєтьсяй біля емалі, називається:
–предентином;
–навколопульпарним дентином;
+ плащовим дентином.
27. Назва дентину, що локалізується між плащовим та предентином:
–плащовий;
+ навколопульпарний;
– предентин.
28. Яка назва частини тканин зуба, що локалізується між шаром одонтобластів пульпи та мінералізованим дентином:
–плащовий дентин;
–навколопульпарний дентин;
+ предентин?
29. З якими захворюваннями необхідно диференціювати конкрементозний пульпіт:
–ретроградним пульпітом;
+ невралгією трійчастого нерва;
–гострим обмеженим пульпітом?
30. Гострому обмеженому пульпiту властивний біль:
–нападоподiбний із тривалими інтервалами мiж нападами;
–нападоподiбний, мимовiльний, iнтервали мiж нападами короткi;
+ спонтанний майже постiйний, iнтенсивнiсть його наростає;
–виникає лише під час приймання їжi.
31. Які види конкрементів найчастіше призводять до конкрементозного пульпіту:
–пристінкові;
+ вільно розміщені;
–локалізовані в дентині?
32. Бiль, властивий гострому гнiйному пульпiту:
+ постiйний, наростаючий за iнтенсивнiстю, з iррадiацією уздовж гілки трійчастого нерва, зменшується вiд холодної їжі;
–нападоподiбний, iнтервали мiж нападами короткi, iррадiацiя болю відсутня;
–нападоподiбний, iнтервали мiж нападами тривалi, посилюються при накушуванні на зуб.
33. Назвіть стан дна карiозної порожнини при хронiчному гангренозному пульпiтi:
+ сполучається з пульповою камерою;
+ зондування дна безболісне;
–не сполучається з пульповою камерою, зондування болiсне в одній точці;
–не сполучається з пульповою камерою, зондування дна болiсне скрізь;
–сполучається з пульповою камерою, зондування дна болiсне в одній точці.
34. Яка реакцiя пульпи на холодовий подразник при гіперемії пульпи:
+ больова чутливість, яка зникає відразу пiсля усунення подразника;
–больова чутливість, яка триває деякий час пiсля усунення подразника;
– больова чутливість вiдсутня?
35. Яка реакцiя зуба на холодовий подразник при гострому обмеженому пульпiтi:
+ різкий нападоподібний біль, який триває деякий час пiсля усунення подразника;
–різкий нападоподібний біль, який зникає відразу пiсля усунення подразника;
– біль відсутній?
36. Які скарги при дифузному пульпіті на температурний подразник:
–скарги вiдсутні;
+ скарги на різкий нападоподібний біль;
– скарги на різкий нападоподібний біль від холодної їжі, який зникає відразу пiсля усунення подразника;
– скарги на тривалий біль від холодної їжі?
37. Які скарги при гострому гнiйному пульпiтi на температурні подразники:
–ниючий біль від холодної їжі, який триває деякий час пiсля усунення подразника;
–нападоподібний біль від холодної їжі, який триває деякий час пiсля усунення подразника
+ на біль від гарячої їжі, якийтрохи заспокоюється від холодної?
38. Якій бiль властивий гострому дифузному пульпiту:
– мимовiльний, пульсуючий, тривалий, майже безперервний;
–мимовiльний, нападоподібний, короткочасний, із тривалими свiтлими промiжками;
+ мимовільний, тривалий із короткими проміжками, частіше вночі?
39. Який бiль властивий хронiчному фiброзному пульпiту:
+ виникає вiд холодної їжі та при зміні температури, повiльно усувається;
–виникає при вживанні гарячої їжi;
– мимовiльний з iррадiацією уздовж гілки трiйчастого нерва?
40. Які клінічні симптоми властиві хронiчному гiпертрофiчному пульпiту:
–бiль виникає вiд гарячої їжі та механiчних подразникiв, повiльно усувається;
–вiдчуття дискомфорту в зубі, біль від холодної їжі і при зондуванні;
+ кровоточивість і незначний біль від механiчних подразникiв;
– мимовiльний бiль з iррадiацією вздовж гілки трiйчастого нерва?
41. Який бiль властивий хронiчному гангренозному пульпiту:
+виникає вiд температурних та механiчних подразникiв, повiльно усувається;
–виникає при вживанні гарячої їжі, повільно усувається;
– мимовільний з iррадiацією вздовж гілки трiйчастого нерва?
42. Який бiльвластивий конкрементозному пульпiту:
– мимовiльний бiль, виникає вiд температурних i механiчних подразникiв;
–виникає при вживанні гарячої їжi;
+ виникає при різкій зміні положення тіла хворого;
– мимовiльний, нападоподiбний з iррадiацією уздовж гiлки трiйчастого нерва?
43. Яка найчастiша причина розвитку гострих альвеолiтiв:
+ травматичне видалення зуба;
–з вини хворого (ревiзiя лунки);
–загальний стан хворого;
–хронiчний перiостит?
44. За етіологією періодонтити поділяють на, крім:
– травматичних;
– медикаментозних;
– інфекційних;
+ аутоімунних.
45. За локалізацією періодонтальні кісти поділяють на:
+ апікальні;
+ маргінальні;
– фундальні.
46. Основні причини виникнення періодонтиту:
– гостре або хронічне запалення пульпи;
– передозування або продовження експозиції дії девіталізувальних засобів при лікуванні пульпіту;
– травма періодонту;
– застосування сильнодіючих антисептиків;
+ усі відповіді правильні.
47. Для гнійного запалення характерне переважання в ексудаті:
– лімфоцитів;
+ нейтрофілів;
– тмоноцитів;
– макрофагів;
– тромбоцитів.
48. Для якого хронічного періодонтиту характерне переважання волокнистої сполучної тканини:
+ фіброзного;
– гнійного;
– токсичного;
– гранулюючого;
– гранулематозного?
49. До хронічних форм періодонтиту належать усі, крім:
– фіброзного;
+ аутоімунного;
– гранулюючого;
– гранулематозного.
50. До специфічного запалення належить:
– токсичне;
+ туберкульозне;
– стафілококове;
– аутоімунне;
+ сифілітичне.
51. Розрізняють такі види апікальних гранульом:
+проста гранульома;
+ складна, або епітеліальна, гранульома;
+ кістогранульома;
– фіброзна гранульома.
52. Яка гранульома складається зі звичайної грануляційної тканини, по периферії якої розміщується фіброзна тканина у вигляді щільної капсули:
+проста гранульома;
– складна, або епітеліальна, гранульома;
–кістогранульома;
– фіброзна гранульома?
53. Яка гранульома складається з грануляційної та епітеліальної тканин (типу плоского епітелію), які тонкими і більш широкими тяжами пронизують грануляційну тканину в різних напрямках:
– проста гранульома;
+ складна, або епітеліальна, гранульома;
– кістогранульома?
54. До яких клітин цитологічно належать ксантомні клітини:
– лаброцити;
+макрофаги;
– фібробласти;
– остеобласти?
55. Які клітини беруть участь у резорбції кістки:
– остеоцити;
– остеобласти;
+ остеокласти;
– ксантомні клітини?
56. Секвестр є різновидом:
– запалення;
+некрозу;
– пухлини;
– дистрофії;
– емболії.
57. «Слоноподібне» потовщення характерне для:
+ хронічного осифікувального періоститу;
– хронічного простого періоститу;
– хронічного фіброзного періоститу;
– гнійного одонтогенного періоститу.
58. Для туберкульозного остеомієліту характерна наявність:
– клітин Вірхова;
+ клітин Пирогова–Лангханса;
– клітин Мікуліча;
– клітин Волковича–Кохера.
59. Нориця з´ єднує порожнину секвестру з:
+ ротовою порожниною;
+ зовнішньою поверхнею шкіри;
– порожниною пульпи;
– апікальною кістою.
60. Осифікація фіброзної тканини при хронічному фіброзному періоститі є проявом:
– дистрофії;
+ метаплазії;
– некрозу;
– запалення;
– атрофії.
61. Сифілітичний періостит не може бути проявом:
+первинного сифілісу;
– вторинного сифілісу;
– третинного сифілісу;
– уродженого сифілісу.
62. Наявність нориці є клінічним та морфологічним проявом:
– хронічного карієсу;
– хронічного пульпіту;
– хронічного гінгівіту;
+ хронічного остеомієліту;
+ хронічного гранулюючого періодонтиту.
63. Що не належить до морфологічного прояву запального процесу ротової порожнини:
– підвищення проникності судин;
– діапедез лейкоцитів;
– фагоцитоз некротичних мас;
+ малігнізація плоского епітелію;
– маргінальне стояння лейкоцитів у порожнині судин.
64. Фактори, що призводять до виникнення системної гіпоплазії емалі зубів тимчасового прикусу:
+ неповноцінне харчування матері в період вагітності;
+ захворювання матері в період вагітності;
– захворювання дитини на першому році життя;
– травмування тимчасових зубів;
– ускладнення карієсу тимчасових зубів.
65. Фактори, що призводять до виникнення системної гіпоплазії зубів постійного прикусу: + неповноцінне харчування, захворювання матері в період вагітності;
+захворювання дитини на першому році;
–травмування постійних зубів;
–ускладнення карієсу постійних зубів.
66. Причиною недосконалого амело- і дентиногенезу є:
–хронічні системні захворювання матері в період вагітності;
–неповноцінне харчування дитини першого року життя;
+спадкове порушення розвитку емалі та дентину;
–штучне вигодовування;
–надлишок фтору в їжі.
67. Умовами виникнення карієсу є:
+недостатня гігієна ротової порожнини;
+надмірне вживання вуглеводів;
–травма;
+нестача фтору в організмі;
–надлишок фтору в організмі.
68. Повна відсутність зубіву людей старше 60 років спостерігається:
–в 25 % випадків;
+в 40 % випадків;
–в 63 % випадків;
–в 73 % випадків;
–в 100 % випадків.
69. У виникненні карієсу найбільше значення мають:
+Str. Mutans;
– Str. Mitis;
– Str. Salivarius;
– Str. Sangvis;
– Staph. Aureus.
70. Місцеві фактори, що обумовлюють виникнення карієсузубів:
–неповноцінна дієта;
–недостатній вміст фтору в питній воді;
+незадовільна гігієна ротової порожнини;
+мікроорганізми зубного нальоту;
+вуглеводні харчові залишки.
71. Інфекційне запалення в пульпі найчастіше викликається:
+ актиноміцетами;
–диплококами;
–лактобацилами;
+гемолітичними та негемолітичними стрептококами;
+стафілококами.
72. Причинами виникнення больового синдрому при пульпіті є:
+розвиток запалення в замкнутому просторі (зміна тиску всередині пульпарної порожнини);
–утруднена евакуація ексудату;
–накопичення великої кількості біологічно активних речовин;
–утворення ясенних карманів;
–флюороз.
73. При гострому періодонтиті у фазі ексудації можливі:
+постійний мимовільний біль;
–біль від температурних подразнень;
–збільшення регіонарних лімфовузлів;
–посилення болю при накусуванні на зуб;
–біль при пальпації по перехідній складці уділянці проекції верхівки кореня.
74. Причиною розвитку флегмони дна порожнини рота найчастіше є:
+анаероби;
– стафілококи;
–гриби;
–бліда спірохета;
–мікобактерії туберкульозу.
75. Періостит є наслідком:
+перикороніту;
+альвеоліту;
–фіброми альвеолярного відростка;
–загострення хронічного гаймориту;
+гострого пародонтиту.
76. При періоститі процес локалізується:
–під шкірою;
–під м'язом;
+під окістям;
–під зовнішньою кортикальною пластинкою щелепи;
–під слизовою оболонкою альвеолярного відростка.
77. Який вид знеболювання найбільш прийнятний при операції видалення зуба:
+місцеве;
–загальне (наркоз);
–комбіноване;
–нейролептаналгезія;
– рауш–наркоз.
78. При незадовільній гігієні порожнини рота рН ротової рідини:
–збільшується;
+знижується;
–залишається без змін;
–спочатку збільшується, потім знижується;
–спочатку знижується, потім збільшується.
79. При збільшенні кількості м'якого зубного нальоту в порожнині рота реакція слини зміщується в бік:
+кислої;
–лужної;
–залишається без змін;
–спочатку кислої, потім лужної;
–спочатку лужної, потім кислої.
80. Серед мікроорганізмів порожнини рота у здорової людини домінують:
–спірохети;
+стрептококи;
–віруси.
81. Як змінюється кількість лактобактерій у порожнині рота при карієсі зубів:
– зменшується;
+збільшується?
82. Стрептококи рота є:
+ факультативними анаеробами;
–облігатними аеробами.
83. Які біологічні властивості мають стрептококи порожнини рота:
–зброджують вуглеводи до молочної та інших кислот;
–пригнічують процеси зброджування вуглеводів;
–посилюють ріст гнильних мікроорганізмів;
+пригнічують ріст гнильних мікроорганізмів?
84. Як змінюється кількість стрептококів у порожнині рота при карієсі зубів:
+зменшується;
–збільшується?
85. Кількісно-якісний склад мікрофлори порожнини рота контролюється:
+антибактеріальними властивостями слини;
–швидкістю утворення зубного нальоту.
86. Захисні механізми порожнини рота включають:
+неспецифічні фактори резистентності;
–неспецифічну реактивність;
–імунологічну толерантність;
+специфічні (імунні) чинники резистентності.
87. До неспецифічних факторів резистентності організму відносять:
–природні бар'єри;
–систему фагоцитів;
–лейкотрієни;
–комплемент;
–інтерферони.
88. Наявність металевих включень у порожнині рота може чинити на організм людини такі патологічні процеси, як:
+токсико-хімічний;
+електрогальванічний;
+алергічний;
–гіпоергічний;
–десенсибілізувальний.
89. Чи всі тканини зуба містять воду:
+так;
–ні?
90. Скільки вільної води міститься в емалі зуба у відсотках від її маси:
+0, 8–1, 0;
–8–10?
91. Скільки зв'язаної води міститься в емалі зуба у відсотках від її маси:
+3, 0 –3, 3;
–30–33?
92. На шліфі багатокореневого зуба видно тканину, розміщену на верхівках коренів зубаі в місці їх розгалуження. Тканина містить відросчатої форми клітини, що лежать улакунах, і численні колагенові волокна, які мають радіальний абопоздовжній напрямок. Назвіть цю тканину.
+Клітинний цемент.
–Ретикулофіброзна кісткова тканина.
–Дентин.
–Емаль.
–Щільна сполучна тканина.
93. В емалі на межі з дентином трапляються незвапнілі ділянки, що часто стають місцем
проникнення інфекції в зуб. Як називають такі утворення:
+ емалеві пучки;
– емалеві тролі;
– енамелобласти;
– дентинобласти;
– волокна Томса?
94. У гістологічному препараті, що відбиває гістогенез зуба, видно відкладеннякристалів гідроксиапатиту у вигляді глобул. Для якої тканини зуба характерний цей видмінералізації:
+ дентину;
– емалі;
– періодонта;
– цементу;
– пульпи?
95. Дитина скаржилася на зубний біль. Лікар-стоматолог констатував каріозне пошкодженняемалі. Кількість яких мінеральних речовини знижується у ділянці каріозного пошкодження:
+ фосфору, фтору, кальцію;
– натрію, кальцію, калію;
– калію, фосфору, фтору;
– магнію, фтору, кальцію;
– фосфору, магнію, калію.
96. У гістологічному препараті виявляється безклітинний цемент. Уякій частині зуба
локалізується ця тканина:
+на бічній поверхні кореня зуба.
– на поверхні коронки.
– утворює шар коронкової пульпи.
–на верхівці кореня зуба.
– у пульпі каналу зуба?
97. При обстеженні пацієнта було виявлено аномалію розвитку емалі. З пошкодженням якихструктурних компонентів зубного зачатка це пов'язано:
+внутрішньогоепітелію емалевого органа;
– проміжногошару емалевого органа;
– пульпу емалевого органа;
– зовнішньогоепітелію емалевого органа;
– шийки емалевого органа?
98. Під час розвитку тканини зуба закладається дентин. Що є джерелом йогорозвитку:
+ зубний сосочок;
– зубний мішечок;
– зубна пластинка;
– внутрішні клітини емалевого органа;
– зовнішні клітини емалевого органа?
99. При вивченні гістологічного препарату пульпи зуба було відмічено, що в сполучній тканині переважають пучки колагенових волокон, шар дентинобластів тонкий, проміжний шар слабовиражений. Яка ділянка зуба пульпи має такі особливості:
+ коренева пульпа;
– коронкова пульпа;
– шар Вейля;
– периферичний шар пульпи;
– центральний шар пульпи?
100. На мікропрепараті періодонта навколо зуба спостерігається щільна сполучна тканина, що складається з товстих пучків колагенових волокон і забезпечує закріплення зуба взубній альвеолі. Яку назву має ця тканина:
+ волокназубноїзв'язки;
– проривніволокна;
– мієліновіволокна;
– волокна Корфа;
– волокна Ебнера?
101. На мікропрепараті періодонта навколо зуба спостерігаються товсті пучки колагеновихволокон, що забезпечують закріплення зуба в зубній альвеолі. Як називаються таківолокна в ділянці шийки зуба:
+ циркулярні;
– косі;
– апікальні;
– еластичні;
– мієлінові?
102. Велику частину коронки, шийки та кореня зуба складає дентин, товщина якого з віком може збільшуватися, можливе також його часткове відновлення після пошкодження. Якіструктури забезпечують ці процеси:
+ одонтобласти;
– дентинні канальці;
– перітубулярний дентин;
– амелобласти;
– цементобласти?
103. Ускладі кісткової тканини виявлено великі клітини, які містять численні лізосоми, багатіядра, гофровану зону. Яку назву мають ці клітини:
+ остеокласти;
– мезенхімальні клітини;
– напівстовбурові остеогенні клітини;
– остеобласти;
– остеоцити?
104. Для утримання зуба в лунці альвеолярних відростків у періодонті є пучки колагеновихволокон, що розміщуються в різних напрямках. Як орієнтовані волокна періодонта набічних поверхнях кореня:
+ косо;
– вертикально;
– горизонтально;
– перпендикулярно;
– циркулярно?
СПИСОК ЛІТЕРАТУРИ
1. Терапевтична стоматологія: підручник: у4томах/ М. Ф. Данилевський, А. В. Борисенко, А. М. Політун, Л. Ф. Сідельнікова, О. Ф. Неситі. – К.: Здоров'я, 2004. – Т. 2. – 400с. : іл.
2. Николаев А. И. Практическая терапевтическая стоматология: учеб. пособие/ А. И. Николаев, Л. М. Цепов. – 3-е изд. – М.: МЕДпресс-информ, 2004. – 548с.
3. Афанасьева Ю. И. Гистология / Ю. И. Афанасьева, Н. А. Юрина. – М. : Медицина, 1999.
4. Борисенко А. В. Кариес зубов / А. В. Борисенко. – К.: Книга плюс, 2002.
5. Боровский Е. В. Атлас заболеваний слизистой оболочки рта / Е. В. Боровский, Н. Ф. Данилевский. – М. : Медицина, 1991.
6. Гасюк А. П. Морфо- та гістогенез основних стоматологічних захворювань / А. П. Гасюк, В. І. Шепітько, В. М. Ждан. – Полтава, 2008.
7. Поспішіль Ю. О. Патологічна анатомія стоматологічних хвороб /Ю. О. Поспішіль, В. І. Вовк. – Львів: Компакт-ЛВ, 2005.
| З М І С Т | С. |
| Передмова…………………………………………………………………………… | |
| 1. Карієс……………………………………………………………………………. | |
| 2. Пульпіт – запалення пульпи зуба……………………………………………… | |
| 3. Періодонтити…………………………………………………………………… | |
| 4. Періостит – запалення окістя щелепи…………………………………………. | |
| 5. Остеомієліт щелеп……………………………………………………………… | |
| 6. Питання «Крок-1»……………………………………………………………… Список літератури………………………………………………………………….. |
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|