
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Боковые канатики(funiculus lateralis) состоят из восходящих и нисходящих путей. Дорсолатеральный отдел бокового канатика занимает задний спиномозжечковый путь Флексига (tractus spinocerebellaris dorsalis). В вентролатеральном отделе находится передний спи
Министерство образования Республики Беларусь
Учреждение образования «Гомельский государственный университет имени Франциска Скорины»
Психологии и педагогики факультет
Кафедра психологии
«Сегменты спинного мозга и спинномозговые нервы»
Реферат
Проверил к. б. н. доцент Выполнила студентка группы ПС-13
Гулаков А. В__________ ____________Деогоусова. Т. А
г. Гомель 2014
· СПИННОЙ МОЗГ
Спинной мозг - часть центральной нервной системы, сохранившая отчетливые черты сигментарного строения, свойственные прежде всего его серому веществу. Спинной мозг имеет многочисленные взаимные связи с головным мозгом. Оба этих отдела ЦНС в норме функционируют как единое целое. У млекопитающих, в частности у человека, сегментарная деятельность спинного мозга постоянно испытывает на себе влияние эфферентных нервных им- пульсов, исходящих из различных структур головного мозга. Это влияние в зависимости от многих обстоятельств может быть активизирующим, облегчающим или тормозящим.
Серое вещество спинного мозга составляют главным образом тела нервных и глиалыых клеток. Неидентичность количества их на разных уровнях спинного мозга обусловливает вариабельность объема и конфигурации серого вещества. В шейном отделе спинного мозга передние рога широкие, в грудном отделе серое вещество на поперечном срезе становится похожим на букву «Н», в пояснично-крестцовом отделе особенно значительны размеры как передних, так и задних рогов. Серое вещество спинного мозга фрагментируется на сегменты.
Сегментом является фрагмент спинного мозга, анатомически и функционально связанный с одной парой спинномозговых нервов. Передние, задние и боковые рога можно рассматривать как фрагменты вертикально расположенных столбов - переднего, заднего и бокового, отделенных друг от друга состоящими из белого вещества канатиками спинного мозга.
В осуществлении рефлекторной деятельности спинного мозга важную роль играет следующее обстоятельство: практически все аксоны клеток спинномозговых узлов, входящие в спинной мозг в составе задних корешков, имеют ответвления - коллатерали. Коллатерали чувствительных волокон контактируют непосредственно с периферическими мотонейронами, расположенными в передних рогах, или с вставочными нейронами, аксоны которых также достигают тех же двигательных клеток. Коллатерали аксонов, отходящих от клеток межпозвонковых узлов, не только доходят до соответствующих периферичес- ких мотонейронов, расположенных в передних рогах ближайших сегментов спинного мозга, но и проникают в соседние его сегменты, формируя при этом так называемые спинно-спинальные межсегментарные связи, обеспечивающие иррадиацию возбуждения, пришедшего в спинной мозг после раздражения расположенных на периферии рецепторов глубокой и поверхностной чувствительности. Этим объясняется распространенная рефлекторная двигательная реакция в ответ на локальное раздражение. Такого рода явления особенно типичны при уменьшении тормозящего влияния пирамидных и экстрапирамидных структур на периферические мотонейроны, входящие в состав сегментарного аппарата спинного мозга.
Нервные клетки, составляющие серое вещество спинного мозга, по своей функции могут быть разделены на следующие группы:
1. Чувствительные клетки (Т-клетки задних рогов спинного мозга) являются телами вторых нейронов чувствительных путей. Большая часть аксонов вторых нейронов чувствительных путей в составе белой спайки переходит на противоположную сторону, где участвует в формировании боковых канатиков спинного мозга, образуя в них восходящие спиноталамические пути и передний спиномозжечковый тракт Говерса. Аксоны вторых нейронов, не перешедшие на противоположную сторону, направляются в гомолатеральный боковой канатик и формируют в нем задний спиномозжечковый путь Флексига.
2. Ассоциативные (вставочные) клетки, относящиеся к собственному аппарату спинного мозга, участвуют в формировании его сегментов. Их аксоны заканчиваются в сером веществе тех же или близко расположенных спинальных сегментов.
3. Вегетативные клетки расположены в боковых рогах спинного мозга на уровне CVIII - LII сегментов (симпатические клетки) и в сегментах SIII-SV (парасимпатические клетки). Аксоны их покидают спинной мозг в составе передних корешков.
4. Двигательные клетки (периферические мотонейроны) составляют передние рога спинного мозга. К ним сходится большое количество нервных импульсов, идущих из различных отделов головного мозга по многочисленным нисходящим пирамидным и экстрапирамидным путям. Кроме того, нервные импульсы к ним приходят по коллатералям аксонов псевдоуниполярных клеток, тела которых находятся в спинномозговых узлах, а также по коллатералям аксонов чувствительных клеток задних рогов и ассоциативных нейронов того же или других сегментов спинного мозга, несущих информацию главным образом от рецепторов глубокой чувствительности, и по аксонам, расположенным в передних рогах спинного мозга, клеток Реншоу, которые посылают импульсы, снижающие уровень возбуждения альфа-мотонейронов и, следовательно, уменьшающие напряжение поперечнополосатых мышц.
Клетки передних рогов спинного мозга служат местом интеграции возбуждающих и тормозных импульсов, поступающих от различных источников. Сложе-
ние приходящих в мотонейрон возбуждающих и тормозных биопотенциалов определяет его суммарный биоэлектрический заряд и в связи с этим особенности функционального состояния.
Среди периферических мотонейронов, расположенных в передних рогах спинного мозга, выделяются клетки двух видов: а) альфа-мотонейроны - крупные двигательные клетки, аксоны которых имеют толстую миелиновую оболочку (волокна А-альфа) и заканчиваются в мышце концевыми пластинками; они обеспечивают степень напряжения экстрафузальных мышечных во- локон, составляющих основную массу поперечнополосатых мышц; б) гамма- мотонейроны - мелкие двигательные клетки, аксоны которых имеют тонкую миелиновую оболочку (волокна А-гамма) и, следовательно, меньшую скорость проведения нервных импульсов. Гамма-мотонейроны составляют приблизительно 30% от всех клеток передних рогов спинного мозга; аксоны их направляются к интрафузальным мышечным волокнам, входящим в состав проприорецепторов - мышечных веретен.
Мышечное веретено состоит из нескольких тонких интрафузальных мышечных волокон, заключенных в веретенообразную соединительнотканную капсулу. На интрафузальных волокнах заканчиваются аксоны гамма-мотонейронов, влияющих на степень их напряжения. Растяжение или сокращение интрафузальных волокон ведет к изменению формы мышечного веретена и к раздражению спиралевидного волокна, окружающего экватор веретена. В этом волокне, являющемся началом дендрита псевдоуниполярной клетки, возникает нервный импульс, который направляется к телу этой клетки, находящемуся в спинномозговом ганглии, а затем по аксону той же клетки - в соответствующий сегмент спинного мозга. Конечные ветви этого аксона непосредственно или через вставочные нейроны достигают альфа-мотонейрона, оказывая на него возбуждающее или тормозное влияние.
Таким образом, с участием гамма-клеток и их волокон создается гаммапетля, обеспечивающая поддержание тонуса мышцы и фиксированное положение определенной части тела или сокращение соответствующих мышц. Кроме того, гамма-петля обеспечивает трансформацию рефлекторной дуги в рефлекторное кольцо и принимает участие в формировании, в частности, сухожильных, или миотатических, рефлексов.
Моторные нейроны в передних рогах спинного мозга формируют группы, каждая из которых иннервирует мышцы, объединенные общностью функций. По длиннику спинного мозга располагаются передневнутренние группы клеток передних рогов, обеспечивающие функцию мышц, влияющих на положение позвоночного столба, и передненаружные группы периферических мотонейронов, от которых зависит функция остальных мышц шеи и туловища. В сегментах спинного мозга, обеспечивающих иннервацию конечностей, имеются дополнительные группы клеток, располагающиеся преимущественно позади и снаружи уже упомянутых клеточных объединений. Эти дополнительные группы клеток являются основной причиной шейного (на уровне СV-ThII сегментов) и поясничного (на уровне LII-SIIсегментов) утолщений спинного мозга. Они обеспечивают главным образом иннервацию мышц верхних и нижних конечностей.
Двигательная единица нейромоторного аппарата состоит из нейрона, его аксона и иннервируемой им группы мышечных волокон. Сумма периферических мотонейронов, принимающих участие в иннервации одной мышцы, известна как ее двигательный пул, при этом тела мотонейронов одного двига-
тельного пула могут располагаться в нескольких соседних сегментах спинного мозга. Возможность поражения части двигательных единиц, входящих в состав мышечного пула, является причиной частичного поражения иннервируемой им мышцы, как это бывает, например, при эпидемическом полиомиелите. Распространенное поражение периферических мотонейронов характерно для спинальных амиотрофий, относящихся к наследственным формам нервномышечной патологии.
Среди других заболеваний, при которых в спинном мозге избирательно по- ражается серое вещество, следует отметить сирингомиелию. Сирингомиелия характеризуется расширением обычно редуцированного центрального канала спинного мозга и формированием глиоза в его сегментах, при этом чаще страдают задние рога, и тогда в соответствующих дерматомах возникает расстройство чувствительности по диссоциированному типу. Если дегенеративные изменения распространяются также на передние и боковые рога, в метамерах тела, одноименных пораженным сегментам спинного мозга, возможны проявления периферического пареза мышц и вегетативно-трофические нарушения.
В случаях гематомиелии (кровоизлиянии в спинной мозг), обычно возникающей вследствие травмы спинного мозга, симптоматика имеет сходство с сирингомиелитическим синдромом. Поражение при травматическом кровоизлиянии в спинной мозг преимущественно серого вещества объясняется особенностями его кровоснабжения.
Серое вещество является также местом преимущественного формирования интрамедуллярных опухолей, растущих из его глиальных элементов. В дебюте опухоли могут проявиться симптомами поражения определенных сегментов спинного мозга, но в последующем в процесс вовлекаются медиальные отделы прилежащих канатиков спинного мозга. В этой стадии роста интрамедуллярной опухоли несколько ниже уровня ее локализации появляются нарушения чувствительности по проводниковому типу, которые в последующем постепенно спускаются вниз. Со временем на уровне расположения интрамедуллярной опухоли может развиться клиническая картина поражения всего поперечника спинного мозга.
Признаки сочетанного поражения периферических мотонейронов и корти- ко-спинальных проводящих путей характерны для бокового амиотрофического склероза (синдром БАС). В клинической картине при этом возникают различные комбинации проявлений периферического и центрального пареза или паралича. В таких случаях по мере гибели все большего числа периферических мотонейронов симптомы уже развившегося центрального паралича сменяются проявлениями паралича периферического, которые со временем все более преобладают в клинической картине заболевания.
· Белое вещество спинного мозга
Белое вещество формирует расположенные по периферии спинного мозга канатики, состоящие из восходящих и нисходящих проводящих путей, большинству из которых уже уделялось внимание в предыдущих главах. Теперь можно дополнить и обобщить изложенные там сведения.
Нервные волокна, имеющиеся в спинном мозге, можно дифференцировать на эндогенные, являющиеся отростками собственных клеток спинного мозга, и экзогенные - состоящие из проникших в спинной мозг отростков нервных
клеток, тела которых расположены в спинномозговых узлах или входят в состав структур головного мозга.
Эндогенные волокна могут быть короткими и длинными. Чем короче волокна, тем ближе к серому веществу спинного мозга они расположены. Короткие эндогенные волокна формируют спиноспинальные связи между сегментами самого спинного мозга (собственные пучки спинного мозга - fasciculi proprii). Из длинных эндогенных волокон, являющихся аксонами вторых чувствительных нейронов, тела которых расположены в задних рогах сегментов спинного мозга, сформированы афферентные пути, проводящие импульсы болевой и температурной чувствительности, идущие к таламусу, и импульсы, направляющиеся к мозжечку (спиноталамические и спиномозжечковые пути).
Экзогенные волокна спинного мозга являются аксонами клеток, находящихся за его пределами. Они могут быть афферентными и эфферентными. Афферентные экзогенные волокна составляют тонкий и клиновидный пучки, формирующие задние канатики. Среди эфферентных проводящих путей, со- стоящих из экзогенных волокон, следует отметить боковой и передний корти- ко-спинальные тракты. Из экзогенных волокон состоят также относящиеся к экстрапирамидной системе красноядерно-спинномозговой, преддверно-спин- номозговой, оливо-спинномозговой, покрышечно-спинномозговой, вестибу- ло-спинномозговой, ретикуло-спинномозговой проводящие пути.
В канатиках спинного мозга наиболее важные проводящие пути распределены следующим образом
Задние канатики (funiculus posterior seu dorsalis) состоят из восходящих путей, проводящих импульсы проприоцептивной чувствительности. В нижней части спинного мозга задний канатик составляет тонкий пучок Голля (fasciculus gracilis). Начиная от среднегрудного отдела спинного мозга и выше, латераль- нее тонкого пучка, формируется клиновидный пучок Бурдаха (fasciculus cuneatus). В шейном отделе спинного мозга оба этих пучка хорошо выражены и разделены глиальной перегородкой.
Поражение задних канатиков спинного мозга ведет к нарушению проприоцептивной и к возможному снижению тактильной чувствительности ниже уровня поражения спинного мозга. Проявлением такой формы патологии является нарушение в соответствующей части тела обратной афферентации в связи с отсутствием должной информации, направляющейся в головной мозг, о положении частей тела в пространстве. В результате возникают сенситивная атаксия и афферентный парез, при этом характерны также гипотония мышц и сухожильная гипорефлексия или арефлексия. Такая форма патологии харак- терна для спинной сухотки, фуникулярного миелоза, входит в состав симпто- мокомплексов, характерных для различных форм спиноцеребеллярной атаксии, в частности атаксии Фридрейха.
Боковые канатики(funiculus lateralis) состоят из восходящих и нисходящих путей. Дорсолатеральный отдел бокового канатика занимает задний спиномозжечковый путь Флексига (tractus spinocerebellaris dorsalis). В вентролатеральном отделе находится передний спиномозжечковый путь Говерса (tractus spinocerebellaris ventralis). Медиальнее пути Говерса располагается путь импульсов поверхностной чувствительности - латеральный спиноталамический путь (tractus spinothalamicus lateralis), позади него красноядерно-спинномозговой путь (tractus rubrospinalis), между ним и задним рогом - латеральный корково-спинномозговой (пирамидный) путь (tractus corticospinalis lateralis). Кроме того, в боковом канатике проходят спинно-ретикулярный путь, покрышечноспинномозговой путь, оливоспинномозговой путь, а вблизи серого вещества рассеяны вегетативные волокна. Так как в боковом канатике корково-спинномозговой путь находится дорсальнее латерального спиноталамического пути, то поражение заднего сегмента спинного мозга может привести к расстройству глубокой чувствительности в сочетании с пирамидным нарушением ниже уровня локализации патологического очага при сохранности поверхностной чувствительности (синдром Русси-Лермитта-Шельвена).
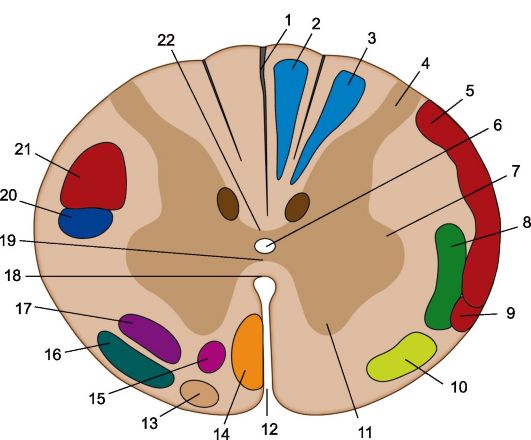
Проводящие пути на поперечном срезе верхнегрудного отдела спинного мозга. 1 - задняя срединная перегородка; 2 - тонкий пучок; 3 - клиновидный пучок; 4 - задний рог; 5 - спиномозжечковый путь, 6 - центральный канал, 7 - боковой рог; 8 - латеральный спиноталамический путь; 9 - передний спиномозжечковый путь; 10 - передний спиноталамический путь; 11 - передний рог; 12 - передняя срединная щель; 13 - оливоспинномозговой путь; 14 - передний корково-спинномозговой (пирамидный) путь; 15 - передний ретикулярно-спинномозговой путь; 16 - преддверноспинномозговой путь; 17 - ретикулярно-спинномозговой путь; 18 - передняя белая спайка; 19 - серая спайка; 20 - красноядерно-спинномозговой путь; 21 - латеральный корково-спинномозговой (пирамидный) путь; 22 - задняя белая спайка.
Избирательное поражение входящих в состав боковых канатиков спинного мозга пирамидных путей возможно, в частности, при семейной спастической параплегии, или болезни Штрюмпеля, при которой, кстати, в связи с неоднородностью составляющих пирамидный путь волокон характерно расщепление пирамидного синдрома, что проявляется нижним спастическим парапарезом с преобладанием спастического напряжения мышц над снижением их силы.
Передние канатики (funiculus anterior seu ventralis) состоят в основном из эфферентных волокон. К срединной щели прилежит покрышечно-спинномозговой проводящий путь (tractus tectospinalis), относящийся к системе нисходящих экстрапирамидных путей. Латеральнее расположены передний (неперекрещенный) корково-спинномозговой (пирамидный) путь (tractus corticospinalis anterior), преддверно-спинномозговой путь (tractus vestibulospinalis), передний ретикулярно-спинномозговой путь (tractus reticulospinalis anterior) и афферентный передний спиноталамический путь (tractus spinothalamicus anterior). Позади них проходит медиальный продольный пучок (fasciculis longitudinalis medialis), несущий импульсы от ряда клеточных образований покрышки ствола.
При развитии ишемии в бассейне передней спинномозговой артерии (синдром Преображенского) нарушается кровообращение в передних 2/3 поперечника спинного мозга. На уровне зоны ишемии развивается вялый паралич мышц, ниже этого уровня - спастический. Характерны также расстройство болевой и температурной чувствительности по проводниковому типу и нарушение функции тазовых органов. Проприоцептивная и тактильная чувствительность при этом сохраняется. Этот синдром описал в 1904 г. М. А. Преображенский (1864-1913).
· Спинномозговые нервы
Спинномозговые, сформировавшиеся в результате объединения передних и задних корешков, оказываются смешанными. Они проникают через твердую мозговую оболочку, имеют небольшую протяженность (около 1 см) и располагаются в межпозвонковых или крестцовых отверстиях. Окружающая их соединительная ткань (эпиневрий) связана с надкостницей, что делает их мобильность весьма ограниченной. Поражение спинномозговых нервов и их корешков часто сопряжено с дегенеративными явлениями в позвоночнике (остеохондрозом) и с возникающей при этом задней или заднебоковой грыжей межпозвонкового диска, реже с инфекционно-аллергической патологией, травмой, онкологическими заболеваниями и, в частности, с внутрипозвоночной экстрамедуллярной опухолью, прежде всего невриномой, или опухолью позвоночника. Проявляется признаками сочетанного поражения соответствующих передних и задних корешков спинномозговых нервов, при этом возможны боли, нарушения чувствительности, двигательные и вегетативные расстройства в зоне соответствующих дерматомов, миотомов и склеротомов.
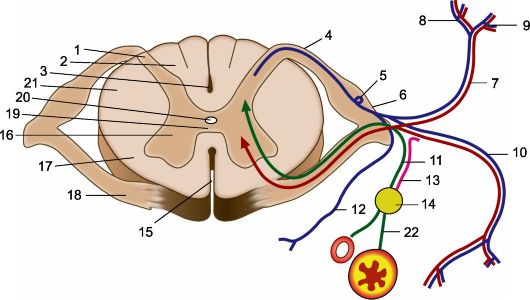
Поперечный срез спинного мозга, формирование спинномозгового нерва и его ветвей.
1 - задний рог; 2 - задний канатик; 3 - задняя срединная борозда; 4 - задний корешок; 5 - спинномозговой узел; 6 - ствол спинномозгового нерва; 7 - задняя ветвь спинномозгового нерва; 8 - внутренняя ветвь задней ветви; 9 - наружная ветвь задней ветви; 10 - передняя ветвь; 11 - белые соединительные ветви; 12 - оболочечная ветвь; 13 - серые соединительные ветви; 14 - узел симпатического ствола; 15 - передняя срединная щель; 16 - передний рог; 17 - передний канатик; 18 - передний ко- решок, 19 - передняя серая спайка; 20 - центральный канал; 21 - боковой канатик; 22 - постганглионарные волокна.
Синим цветом обозначены чувствительные волокна, красным - двигательные, зеленым - белые соединительные волокна, фиолетовым - серые соединительные ветви.
Существует 31-32 пары спинномозговых нервов: 8 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 1-2 копчиковых.
Первый шейный спинномозговой нерв выходит между затылочной костью и атлантом, пятый крестцовый и копчиковые нервы - через нижнее отверстие крестцового канала (hiatus sacralis).
Выйдя из межпозвонкового или крестцового отверстия, спинномозговые нервы делятся на передние, более толстые, и задние ветви: смешанные по составу входящих в них нервных волокон.
От передней ветви каждого спинномозгового нерва сразу же отходит оболочечная (менингеальная) ветвь (ramus meningeus), известная также как нерв Люшки, возвращающаяся в позвоночный канал и участвующая при этом в образовании оболочечного сплетения (plexus meningeus), обеспечивающего чувствительную и вегетативную иннервацию стенок и сосудов позвоночного канала, в том числе задней продольной связки, и твердой мозговой оболочки. Кроме того, каждая передняя ветвь связана белой соединительной ветвью (ramus communicantes albi) с ближайшим узлом пограничного симпатического ствола.
Далее передние ветви спинномозговых нервов направляются вперед и прободают или огибают мышцы, прикрепленные к поперечным отросткам или к
ребрам. Передние ветви грудных спинномозговых нервов образуют межреберные нервы. Передние ветви шейных, верхних грудных, поясничных и крестцовых спинномозговых нервов участвуют в формировании нервных сплетений.
Различают сплетения шейное, плечевое, поясничное, крестцовое, срамное и копчиковое. Из этих сплетений выходят периферические нервы, которые обеспечивают иннервацию большей части мышц и покровных тканей тела человека. Нервные сплетения и выходящие из них периферические нервы имеют свои анатомические и функциональные особенности, а поражение их ведет к имеющей определенную специфику неврологической симптоматике.
Задние ветви спинномозговых нервов относительно тонкие, огибают суставные отростки позвонков, направляются в промежутки между поперечными отростками (на крестце проходят через задние крестцовые отверстия) и в свою очередь делятся на внутреннюю и наружную ветви. Задние ветви спинномозговых нервов иннервируют мышцы и кожу в паравертебральной области на всем протяжении позвоночного столба.
Задней ветвью первого шейного (СI) спинномозгового нерва является подзатылочный нерв (n. suboccipitalis)иннервирующий группу подзатылочных мышц - переднюю прямую мышцу головы (m. rectus capitis anteriores), боль- шую и малую задние прямые мышцы головы (mm. recti capitis posteriores major et minor), верхнюю и нижнюю косые мышцы головы(m. obliquus capiti superiores et inferiores), ременную мышцу головы (m. splenius capiti), длинную мышцу головы (m. longus capitis), при сокращении которых происходит разгибание головы и наклон ее назад и в сторону сокращенных мышц.
Задняя ветвь второго шейного спинномозгового нерва (Сп) направляется между атлантом (СI) и осевым (Сп) позвонками, огибает нижний край нижней косой мышцы головы и делится на 3 ветви: восходящую (ramus ascendens), нис- ходящую(ramus descendens) и большой затылочный нерв (nervus occipitalis major), который направляется вверх и вместе с затылочной артерией прободает сухожилие трапециевидной мышцы вблизи наружного затылочного бугра и иннервирует кожу в медиальной части затылочной и теменной областей вплоть до уровня венечного шва. При поражении II шейного спинномозгового нерва (Cn) или его задней ветви, возникающем обычно при патологии верхних шейных позвонков (остеохондроз, спондилоартрит, дископатия и пр. ), возможно развитие невралгии большого затылочного нерва, проявляющееся интенсивной, временами резкой, болью в задней части головы на стороне патологического процесса. Приступы боли могут провоцироваться при движениях головой, в связи с этим больные обычно фиксируют голову, слегка наклонив ее в сторону поражения вбок и назад. При невралгии большого затылочного нерва определяетсяхарактерная болевая точка, расположенная на границе средней и внутренней третей линии, соединяющей сосцевидный отросток и затылочный бу- гор. Иногда отмечается гипоили гиперестезия кожи затылка, при этом можно наблюдать вынужденную (из-за болей) позу головы - голова неподвижна и слегка наклонена назад и в сторону патологического процесса.
· Сегменты спинного мозга
Участок спинного мозга, соответствующий каждой паре корешков, называется сегментом. В пределах спинного мозга выделяют сегменты шейные (I - VIII), грудные (I - XII), поясничные (I - V), крестцовые (I - V) и копчиковые (I-III).
Из передних и задних корешков образуется 31 пара спинномозговых нервов. (Это не совсем так, как принято считать. Еще в XIX веке были дополнительно описаны еще две пары нервов, скрытых в конечной нити. Их функции неизвестны).
Соответственно 31 паре спинномозговых нервов выделяют сегменты спинного мозга: 8 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 1-3 копчиковых. Каждому сегменту спинного мозга соответствует определенный участок тела, получающий от него иннервацию. Необходимо знать топографические взаимоотношения сегментов спинного мозга с позвоночным столбом (скелетотопия сегментов).
Длина позвоночника значительно больше спинного мозга, поэтому порядковый номер сегмента спинного мозга и уровень его положения в позвоночном канале не соответствуют номеру одноименного позвонка. Верхние шейные сегменты располагаются напротив соответствующих одноимнных позвонков. Нижние шейные и верхние грудные сегменты спинного мозга лежат на один позвонок выше, чем соответствующие им по номеру позвонки. В среднем грудном отделе сегменты спинного мозга лежат на 2-3 позвонка выше своих позвонков. Поясничные сегменты располагаются на уровне X-XI грудных позвонков. Крестцовые и копчиковые сегменты лежат на уровне XII грудного и I поясничного позвонков. Так, например, пояснично- крестцовое утолщение спинного мозга находится на уровне от IX грудного до I поясничного позвонка.
Вследствие того что спинной мозг короче позвоночного канала, место выхода корешков спинномозговых нервов не совпадает с уровнем определенных межпозвоночных отверстий. Чтобы попасть в соответствующие межпозвоночные отверстия, поясничные и крестцовые нервы спускаются вниз и располагаются параллельно концевой нити, облегая ее и мозговой конус густым пучком, который часто называют конским хвостом.
Кнаружи от спинномозгового ганглия задний и передний корешки одного уровня и одной стороны соединяются и образуется смешанный (сенсомоторный) спинномозговой нерв. Каждая пара спинномозговых нервов (правый и левый) соответствует определенному участку спинного мозга. Отойдя от спинного мозга, нерв разделяется на задние и передние ветви. Задние ветви иннервируют длинные мышцы шеи и спины, кожу затылка, спины, поясницы и крестца. Передние ветви, за исключением грудных, образуют сплетения, где обмениваются волокнами. Шейное сплетение образовано 4 верхними шейными ветвями, плечевое сплетение - 4 нижними шейными и 1 грудной ветвью. В верхнее поясничное сплетение входят 4 верхние поясничные ветви, а в нижнее поясничное -1 нижняя поясничная ветвь и 4 верхние крестцовые ветви. Крестцового сплетения нет вообще, а в копчиковое входят нижняя крестцовая и копчиковые ветви. Из сплетений выходят уже периферические нервы. Однако из-за обмена волокнами в сплетениях периферическая иннервация не совпадает с корешковой, поэтому каждый корешок спинного мозга участвует в иннервации сразу нескольких мышц.
· Шейное сплетение и его нервы
Шейное сплетение (plexus cervicalis) образуется путем переплетения нервных волокон, проходящих через передние ветви I-IV шейных спинномозговых нервов. Сплетение располагается впереди соответствующих шейных позвонков
на передней поверхности средней лестничной мышцы и мышцы, поднимающей лопатку, и прикрыто верхней частью грудино-ключично-сосцевидной мышцы.
Первый шейный спинномозговой нерв (СI) выходит из позвоночного канала между затылочной костью и атлантом, располагаясь при этом в борозде позвоночной артерии. Его передняя ветвь проходит между передней боковой и боковой прямой мышцами головы (mm. rectus capitis anterioris et lateralis). Поражение этого нерва может вести к судорожному сокращению нижней косой мышцы головы, при этом происходит подергивание головы в сторону поражения.
Остальные шейные нервы выходят на переднюю поверхность позвоночника, пройдя между передней и задней межпоперечными мышцами позади позвоночной артерии. От шейного сплетения отходят две группы ветвей - мышечные и кожные.
Мышечные ветви шейного сплетения: 1) короткие сегментарные ветви к глубоким мышцам шеи; 2) анастомоз с нисходящей ветвью подъязычного нерва, участвующий в образовании его петли; 3) ветвь к грудино-ключично-сосцевидной мышце; ветвь к трапециевидной мышце и 4) диафрагмальный нерв, содержащий чувствительные волокна.
Глубокие ветви шейного сплетения участвуют в иннервации мышц, обеспечивающих движения в шейном отделе позвоночника, подъязычных мышц. Вместе с XI (добавочным) черепным нервом они участвуют в иннервации грудино-ключично-сосцевидной и трапециевидной мышц (m. sternocleidomastoideus et m. trapezius), а также длинной мышцы шеи (n. longus colli), сокращение которой ведет к сгибанию шейного отдела позвоночника, а при одностороннем сокращении - к сгибанию шеи в ту же сторону.
Диафрагмальный нерв (n. phrenicus) - продолжение волокон передних ветвей в основном IV, отчасти III и V шейных спинномозговых нервов - направляется вниз, располагаясь между подключичной артерией и веной, проникает в переднее средостение. На своем пути нерв диафрагмы отдает чувствительные ветви к плевре, перикарду, диафрагме, но основная часть его двигательная и обеспечивает иннервацию диафрагмы (брюшной преграды), признаваемой важнейшей дыхательной мышцей.
При поражении диафрагмального нерва возникает парадоксальный тип дыхания: при вдохе подложечная область западает, при выдохе выпячивается - явление противоположное тому, что обычно наблюдается в норме; кроме того, оказываются затрудненными кашлевые движения. При рентгеноскопии обнаруживается опущение купола диафрагмы и ограничение его подвижности на стороне пораженного нерва. Раздражение нерва вызывает судорогу диафрагмы, проявляющуюся упорной икотой, одышкой и болью в грудной клетке, иррадиирующей в надплечье и область плечевого сустава.
В шейном сплетении формируются следующие кожные нервы.
Малый затылочный нерв (n. occipitalis minor). Образуется за счет волокон передних ветвей шейных (CII-СIII) спинномозговых нервов, выходит из-под заднего края грудино-ключично-сосцевидной мышцы на уровне ее верхней трети и проникает в кожу наружной части затылочной области и сосцевидного отростка. При раздражении малого затылочного нерва возникают боли в зоне иннервации, носящие нередко приступообразный характер (невралгия малого затылочного нерва), при этом выявляется болевая точка позади грудино-ключично-сосцевидной мышцы, на уровне ее верхней трети.
Большой ушной нерв (n. auricularis magnus, CIII) иннервирует кожу большей части ушной раковины, околоушной области и нижнебоковой поверхности лица.
Кожный шейный нерв (n. cutaneus colli, CIII) иннервирует кожу передней и боковых поверхностей шеи.
Надключичные нервы (nn. supraclaviculares, CIII-CIV) иннервируют кожу надключичной области, верхненаружного отдела плеча, а также верхних отделов грудной клетки - спереди до I ребра, сзади - в верхнелопаточной области.
Раздражение шейного сплетения может обусловить судорогу длинной мышцы шеи и диафрагмы. При тоническом напряжении шейных мышц голова наклоняется назад и в пораженную сторону, при двусторонней судороге голова откидывается назад, что создает впечатление ригидности затылочных мышц. При двустороннем параличе шейных мышц голова бессильно свисает вперед, как это бывает в некоторых случаях миастении, полиомиелита или клещевого энце- фалита.
Изолированное поражение шейного сплетения может быть обусловлено травмой или опухолью на верхнешейном уровне.
· Поясничное сплетение и его нервы
Передние ветви поясничных спинномозговых нервов принимают участие в образовании поясничного сплетения (plexus lumbalis). Это сплетение состоит из петель образованных передними ветвями LI-LIII и частично ThXII и LIV спинномозговых нервов. Поясничное сплетение расположено впереди поперечных отростков поясничных позвонков на передней поверхности квадратной
мышцы поясницы между пучками большой поясничной мышцы. Поясничное сплетение имеет многочисленные связи с расположенным ниже крестцовым сплетением. Поэтому они нередко объединяются под названием пояснично- крестцовое сплетение. Большинство выходящих из поясничного сплетения периферических нервов являются смешанными по составу. Однако имеются и мышечные ветви (rami musculares), иннервирующие, в частности, внутренние мышцы таза: подвздошно-поясничную мышцу (m. iliopsoas) и малую поясничную мышцу (m. psoas minor), сгибающие бедро в тазобедренном суставе, а также квадратную мышцу поясницы, поворачивающую бедро кнаружи.
Далее приводятся краткие сведения об основных нервах, выходящих из по- ясничного сплетения.
Подвздошно-подчревный нерв (n. iliohypogastricus, ThXII-LI) идет косо вниз параллельно XII межреберному нерву, проникает через поперечную мышцу живота, проходит между ней и внутренней косой мышцей живота. На уровне паховой (пупартовой) связки нерв проходит через внутреннюю косую мышцу живота и располагается между ней и апоневрозом наружной косой мышцы. По пути следования от подвздошно-подчревного нерва отходят ветви к мышцам нижнего отдела живота и наружная кожная ветвь, отделяющаяся в зоне средней части подвздошного гребня, прободающая косые мышцы живота и иннервирующая участок кожи над средней ягодичной мышцей и мышцей, напрягающей фасцию бедра. Кроме того, от подвздошно-подчревного нерва отходит передняя кожная ветвь, которая прободает переднюю стенку пахового канала и иннервирует кожу выше и медиальнее наружного отверстия пахового канала.
Подвздошно-паховый нерв (n. ilioinguinalis, LI) идет параллельно и ниже подвздошно-подчревного нерва, прободает поперечную мышцу живота и направляется далее между ней и внутренней косой мышцей живота, проходит над пупартовой связкой и выходит под кожу через наружное паховое кольцо, далее он располагается медиально и спереди семенного канатика и разделяется на концевые чувствительные ветви.
По пути следования подвздошнопахового нерва от него отходят мышечные ветви к наружной и внутренней косым мышцам живота и поперечной мышце живота, кожные ветви, обеспечивающие чувствительность в паховой области и в верхнем отделе внутренней
поверхности бедра, а также передние мошоночные ветви, иннервирующие кожу области лобка, корня полового члена и переднего отдела мошонки (у женщин - кожу больших половых губ) и верхнего отдела медиальной части бедра.
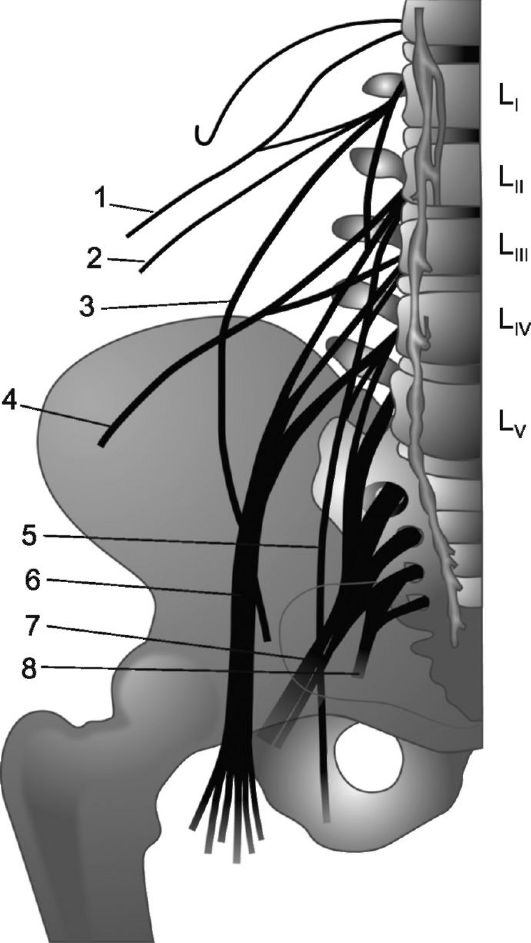 1 - подвздошно-подчревный нерв; 2 - под- вздошно-паховый нерв; 3 - бедренно-половой нерв; 4 - латеральный кожный нерв бедра; 5 - запирательный нерв; 6 - бедренный нерв, 7 - седалищный нерв; 8 - половой нерв.
1 - подвздошно-подчревный нерв; 2 - под- вздошно-паховый нерв; 3 - бедренно-половой нерв; 4 - латеральный кожный нерв бедра; 5 - запирательный нерв; 6 - бедренный нерв, 7 - седалищный нерв; 8 - половой нерв.
· Некоторые общие вопросы клинических проявлений при поражении периферической нервной системы
Синдромы поражения периферической нервной системы складываются из периферических парезов или параличей и различных по характеру и степени выраженности расстройств поверхностной и глубокой чувствительности, при этом следует отметить значительную частоту болевого синдрома. Указанным явлениям нередко сопутствуют вегетативно-трофические расстройства в соответствующей части тела - бледность, синюшность, отечность, снижение кожной температуры, нарушение потоотделения, дистрофические процессы.
При поражении спинальных корешков, ганглиев или спинномозговых нервов вышеперечисленные расстройства возникают в соответствующих им сегментах (метамерах) тела - их дерматомах, миотомах, склеротомах. Избирательное поражение задних или передних спинальных корешков (радикулопатии)проявляется болью и нарушениями чувствительности или периферическим па- резом в зонах их иннервации. Если поражено сплетение (плексопатия)- возможна локальная боль, иррадиирующая по ходу формирующихся в этом спле- тении нервных стволов, а также двигательные, чувствительные и вегетативные расстройства в зоне иннервации. При поражении ствола периферического нерва и его ветвей (невропатии)характерны вялые парезы или параличи ин- нервируемых ими мышц. В зоне, иннервируемой пораженным нервом, могут
быть нарушения чувствительности и вегетативно-трофические расстройства, проявляющиеся дистальнее уровня поражения нервного ствола и в зоне, иннервируемой его ветвями, отходящими ниже места расположения основного патологического процесса. В месте поражения нерва возможны боль и болезненность, иррадиирующие по ходу нерва, особенно отчетливые при перкуссии пораженного его участка (симптом Тинеля).
Множественное симметричное поражение дистальных отделов периферических нервов, характерное дляполиневропатии, может обусловить в дистальных отделах конечностей сочетания расстройств движений, чувствительности, а также вегетативных и трофических нарушений. Однако при различных формах невропатии или полиневропатии возможно преимущественное поражение двигательных, чувствительных или вегетативных структур периферических нервов. В таких случаях можно говорить о двигательной, чувствительной или вегетативной невропатии.
При поражении периферического нерва двигательные нарушения могут оказаться меньше ожидаемых в соответствии с существующими схематическими представлениями. Это обусловлено тем, что некоторые мышцы иннервируются двумя нервами. В таких случаях могут быть значимы межневральные анастомозы, характер которых подвержен большим индивидуальным колебаниям. Анастомозы между нервами в какой-то степени могут способствовать восстановлению нарушенных двигательных функций.
При анализе поражений периферической нервной системы надо учитывать возможность развития компенсаторных механизмов, иногда маскирующих имеющийся парез мышцы. Например, расстройство функции отводящей плечо дельтовидной мышцы отчасти компенсируют грудные, подлопаточная и трапециевидная мышцы. Характер активного движения может быть оценен неверно и в связи с тем, что оно совершается не за счет сокращения исследуемой мышцы, а в результате расслабления ее антагонистов. Иногда активные движения оказываются ограниченными из-за болей или в связи с поражением сосудов, мышц, связочного аппарата, костей и суставов. Ограничение активных и пассивных движений может быть следствием сформировавшихся контрактур, в частности контрактур мышц-антагонистов пораженной мышцы. Осложнять топическую диагностику может и множественное поражение периферических нервов, например, при травме нервного сплетения.
Диагностике периферического паралича или пареза, кроме нарушения движения, мышечной гипотонии и снижения или исчезновения определенных рефлексов, способствуют обычно проявляющиеся через несколько недель после поражения нерва или нервов признаки мышечной гипотрофии, а также сопутствующее периферическому парезу или параличу нарушение электровозбудимости соответствующих нервов и мышцы.
При топической диагностике поражений периферической нервной системы важной может быть информация, полученная при тщательном изучении состояния чувствительности. Надо иметь в виду, что каждому периферическому нерву соответствует определенная зона иннервации на коже, отраженная на существующих схемах (рис. 3. 1). В диагностике поражений периферической нервной системы следует учитывать, что зона нарушений чувствительности при поражении отдельных нервов обычно меньше, чем анатомическая ее территория, обозначенная на таких схемах. Это объясняется тем, что зоны, иннервируемые соседними периферическими нервами, а также чувствительными спинномозговыми корешками, частично перекрывают друг друга и в резуль-
тате расположенные на их периферии участки кожи имеют добавочную ин- нервацию за счет соседних нервов. Поэтому границы зоны нарушенной чувс- твительности при поражении периферического нерва нередко ограничиваются так называемой автономной зоной иннервации, размеры которой могут варьировать в довольно больших пределах в связи с имеющимися индивидуальными особенностями иннервации.
Импульсы разных видов чувствительности проходят по различным нервным волокнам, идущим в составе периферического нерва. В случае поражения нерва в зоне иннервации может нарушаться преимущественно чувствительность того или иного вида, что ведет к диссоциации чувствительных расстройств. Импульсы болевой и температурной чувствительности передаются по тонким миелиновым или безмиелиновым волокнам (А-гамма-волокна или С-волокна). Импульсы проприоцептивной и вибрационной чувствительности проводятся по толстым миелиновым волокнам. В передаче тактильной чувствительности участвуют как тонкие, так и толстые миелиновые волокна, тогда как вегетативные волокна всегда тонкие, безмиелиновые.
Определению локализации и степени повреждения периферического нерва может способствовать анализ описываемых пациентом ощущений, возникающих при пальпации нервных стволов, их болезненность, а также иррадиация болевых ощущений, возникающая при перкуссии возможного места повреждения нерва (симптом Тинеля).
Причины поражения периферических нервов многообразны: компрессия, ишемия, травма, экзогенная и эндогенная интоксикация, инфекционно-аллергические поражения, нарушения обмена, в частности, в связи с обусловленными некоторыми формами наследственной патологии ферментопатиями и сопряженными с этим метаболическими расстройствами.
· Корешки спинномозговых нервов
Задние корешки (radices posteriores) спинномозговых нервов являются чувствительными; их составляют аксоны псевдоуниполярных клеток, тела которых находятся в спинномозговых узлах (ganglion spinalie). Аксоны этих первых чувствительных нейронов входят в спинной мозг в месте расположения задней боковой борозды.
Передние корешки (radices anteriores) в основном двигательные, состоят из аксонов мотонейронов, входящих в состав передних рогов соответствующих сегментов спинного мозга, кроме того, в их состав входят аксоны вегетативных клеток Якобсона, расположенных в боковых рогах тех же спинальных сегментов. Передние корешки выходят из спинного мозга через переднюю боковую борозду.
Следуя от спинного мозга к одноименным межпозвонковым отверстиям в субарахноидальном пространстве, все корешки спинномозговых нервов, кроме шейных, спускаются вниз на то или иное расстояние. Оно невелико для грудных корешков и более значительно для корешков поясничных и крестцовых, участвующих в формировании вместе с терминальной (конечной) нитью так называемого конского хвоста.
Корешки покрыты мягкой мозговой оболочкой, а у места слияния переднего и заднего корешка в спинномозговой нерв у соответствующего межпозвонкового отверстия к нему подтягивается и арахноидальная оболочка. В резуль-
тате вокруг проксимального отдела каждого спинномозгового нерва образуется заполненное цереброспинальной жидкостью оболочечное влагалище, имеющее форму воронки, узкой частью направленное в сторону межпозвонкового отверстия. Концентрацией в этих воронках возбудителей инфекции иногда объясняют значительную частоту поражения корешков спинномозговых нервов при воспалении мозговых оболочек (менингитах) и развитие при этом клинической картины менингорадикулита.
Поражение передних корешков ведет к возникновению периферического пареза или паралича мышечных волокон, входящих в состав соответствующих миотомов. Возможно нарушение целостности соответствующих им рефлекторных дуг и в связи с этим исчезновение определенных рефлексов. При множественном поражении передних корешков, например при острой демиелинизи- рующей полирадикулоневропатии (синдроме Гийена-Барре), могут развиваться и распространенные периферические параличи, снижаются и исчезают сухожильные и кожные рефлексы.
Раздражение задних корешков, обусловленное той или иной причиной (дискогенный радикулит при остеохондрозе позвоночника, невринома заднего корешка и пр. ), ведет к возникновению болей, иррадиирующих в соответствующие раздражаемым корешкам метамеры. Болезненность нервных корешков может провоцироваться при проверке корешковогосимптома Нери, входящего в группу симптомов натяжения. Проверяется он у больного, который лежит на спине с выпрямленными ногами. Обследующий подводит свою ладонь под затылок больного и резко сгибает его голову, стремясь к тому, чтобы подбородок коснулся груди. При патологии задних корешков спинномозговых нервов у больного возникают боли в области проекции пораженных корешков.
При поражении корешков возможно раздражение расположенных поблизости мозговых оболочек и появление изменений в цереброспинальной жидкости, обычно по типу белково-клеточной диссоциации, как это наблюдается, в частности, при синдроме Гийена-Барре. Деструктивные изменения в задних корешках ведут к расстройству чувствительности в одноименных этим корешкам дерматомах и может обусловить выпадение рефлексов, дуги которых оказались прерваны.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|