
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Клиническая картина
Гепатиты.

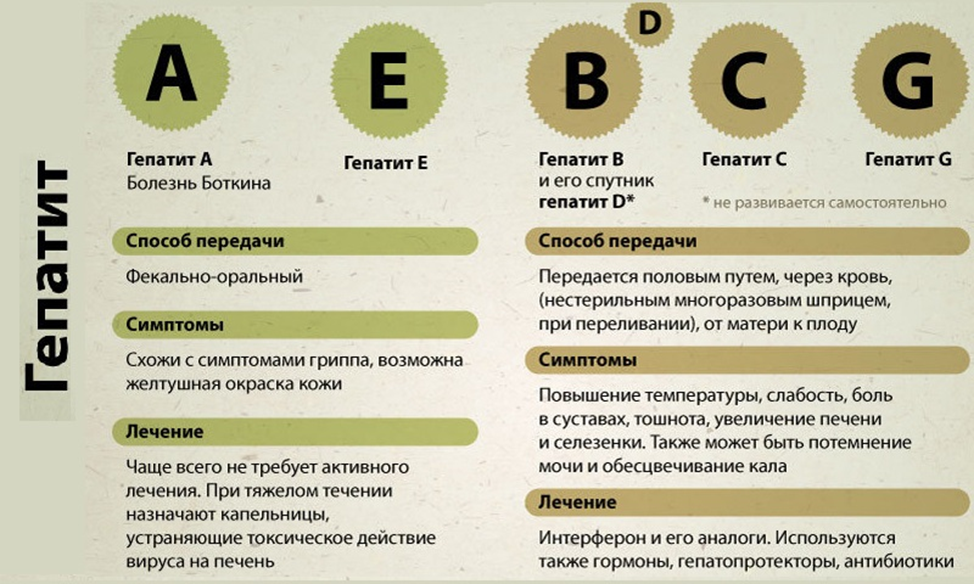
Гепатит Асхож с гепатитом Е, кроме возбудителя (диагностируют Е только поанти-HEVIgM в сыворотке крови, которые появляются в крови через 3–4 недели после инфицирования и исчезают через несколько месяцев).
ВГА (инфекционный гепатит, эпидемический гепатит, болезнь Боткина) — острое вирусное заболевание человека с фекальнооральным механизмом передачи возбудителя. Характеризуется воспалением печени, циклическим доброкачественным течением, может сопровождаться желтухой. Возбудитель ВГА — вирус HAV (hepatitis A virus), относимый к роду Hepatovirus в составе семейства Picornaviridae.
ВГA — типичная кишечная инфекция с фекально-оральным механизмом передачи возбудителя. Пути передачи: водный, пищевой и бытовой. Факторы передачи — различные пищевые продукты (в том числе морепродукты, замороженные овощи и фрукты), не подвергшиеся термической обработке, а также вода и грязные руки. Крупные вспышки ВГA связаны с фекальным загрязнением водоёмов (источников водоснабжения) или с попаданием сточных вод в водопроводную сеть.
Меры профилактики:
Специфическую профилактику осуществляют инактивированными вакцинами. В России зарегистрированы несколько как отечественных, так и зарубежных вакцин. В национальный календарь профилактических прививок вакцинация против ВГA включена по эпидемическим показаниям.
Неспецифическая профилактика ВГА, как и других кишечных инфекций, включает санитарно-гигиенические мероприятия, обеспечение населения доброкачественной питьевой водой и продуктами питания. Ранняя диагностика ВГA и изоляция заболевших ещё до появления у них желтухи может предотвратить заражение окружающих. В отделениях для больных вирусными гепатитами необходима раздельная госпитализация больных ВГA и другими гепатитами во избежание внутрибольничного заражения.
Патогенез
Внедрение HAV в организм происходит через рот и далее в желудок. Будучи кислотоустойчивым, вирус легко преодолевает желудочный барьер, поступает в тонкую кишку, всасывается в кровь и по системе воротной вены достигает печени, в клетках которой происходит его репликация. На мембране гепатоцитов есть соответствующие вирусу рецепторы, к которым HAV прикрепляется и проникает внутрь печёночной клетки; в цитоплазме гепатоцита происходит его репликация. Часть вновь образованных вирусных частиц поступает с жёлчью в фекалии и выделяется из организма, другая инфицирует соседние гепатоциты.
Установлено, что длительную репликацию HAV в культуре клеток не сопровождает цитолиз гепатоцитов. Поэтому в настоящее время полагают, что поражение печени при ВГA обусловлено не столько самим HAV, сколько клеточными иммунными реакциями человека. Цитотоксические Т-клетки распознают и лизируют инфицированные вирусом гепатоциты. Кроме того, эти же Т-лимфоциты продуцируют гамма-интерферон, запуская целый ряд иммунных реакций. Освобождение от вируса происходит в значительной степени благодаря иммунологически опосредствованному разрушению печёночных клеток. Вследствие распада подвергшихся некрозу гепатоцитов вирус и его «обломки» поступают в кровь, то есть возникает фаза вторичной вирусемии.
HAV обладает высокой иммуногенной активностью. Одновременно с клеточным происходит активизация и гуморального компонента иммунной системы с накоплением вируснейтрализующих антител. Благодаря быстрому и интенсивному иммунному ответу возникает блокада репликации вируса, а его дальнейшее внедрение в неинфицированныегепатоциты ограничивается. В результате сочетанного действия всех звеньев иммунной системы, как правило, уже через несколько недель организм освобождается от HAV, поэтому при ВГA нет ни длительного вирусоносительства, ни хронических форм. Адекватностью защитной иммунной реакции при ВГA объясняют сравнительно лёгкое его течение, исключительную редкость фульминантных форм с летальным исходом, полное выздоровление в подавляющем большинстве случаев. Массивного некроза гепатоцитов при ВГA обычно не бывает. Основная масса гепатоцитов остаётся неповрежденными. Как и при других острых вирусных гепатитах, при ВГA возникает острое диффузное воспаление печени, которое можно выявить ещё до появления желтухи. При ВГA печень — единственный орган-мишень, в котором происходит репликация вируса, поэтому внепечёночные проявления ВГА не свойственны.
Клиническая картина
Продолжительность инкубационного периода колеблется от 7 до 50 дней, составляя в среднем около месяца.
Классическим, хотя и не самым частым, считают протекающий циклически желтушный вариант ВГA, при котором вслед за инкубационным следует преджелтушный период. Начало болезни обычно острое, с повышением температуры тела до 38–39 °С, симптомами интоксикации (головная боль, головокружение, необъяснимая слабость, разбитость, ломота в мышцах, костях, суставах и др. ) и диспепсическим синдромом (снижение аппетита, тошнота, горечь во рту, отрыжка, рвота, тяжесть в эпигастральной области и правом подреберье, задержка или послабление стула). Одновременно, а иногда раньше диспепсических, могут возникнуть незначительно выраженные катаральные явления со стороны верхних дыхательных путей (першение в горле, небольшая боль при глотании и др. ), что нередко приводит к ошибочной диагностике ОРВИ.
В конце преджелтушного периода, продолжительность которого чаще всего составляет от 3 до 7 дней (с колебаниями от 2 до 14 дней), моча становится тёмно-жёлтой, а кал — осветлённым.
В отдельных случаях возможен зуд. У детей уже в преджелтушном периоде может быть выявлено увеличение печени. В сыворотке крови заболевших ВГA в преджелтушном периоде значительно (в 10 и более раз) повышена активность аминотрансфераз — АЛТ и АСТ, а в моче увеличено содержание уробилина. Через 3–5 дней от дебюта болезни температура тела обычно нормализуется, но возникает иктеричность — вначале склер, затем кожи, что знаменует начало желтушного периода. У 2–5% больных симптомы преджелтушного периода отсутствуют, ВГA сразу начинается с изменения окраски испражнений и желтушного окрашивания склер.
Обычно с появлением желтухи самочувствие больных довольно быстро начинает улучшаться, нормализуется температура тела, через несколько дней исчезают все симптомы преджелтушного периода. Дольше сохраняются слабость и снижение аппетита. Желтуха при ВГA нарастает быстро, достигая обычно максимума за 3–5 дней, в последующие 5–10 дней держится на одном уровне, а затем интенсивность её уменьшается. В среднем продолжительность желтушного периода около 2 нед. При осмотре больного в этом периоде обнаруживают увеличение и уплотнение печени, край её закруглён, чувствителен при пальпации; увеличение селезёнки отмечают в 10–20% случаев, чаще у детей. На высоте желтухи характерна брадикардия. По мере уменьшения интенсивности желтухи нормализуется окраска кала и мочи, постепенно уменьшается до нормальных размеров печень. В желтушном периоде сохраняется выраженная гиперферментемия (активность аминотрансфераз в 10–100 раз выше нормы) с преимущественным повышением активности АЛТ по сравнению с АСТ (соответственно коэффициент де Ритиса всегда менее 1). Гипербилирубинемия обычно умеренная и непродолжительная, в основном за счёт прямого билирубина. Характерно значительное повышение показателя тимоловой пробы, который может оставаться изменённым длительное время и в периоде реконвалесценции. В гемограмме отмечают нормоцитоз или лейкопению, относительный лимфоцитоз; СОЭ в норме. В моче присутствуют жёлчные пигменты (билирубин) с первых дней желтушного периода.
Диагностика
Диагноз ВГА устанавливают с учётом клинических, эпидемиологических и лабораторных данных. Основание для предположения о ВГA:
- острое начало болезни с высокой температурой тела, диспепсическими и астеновегетативными явлениями;
- короткий преджелтушный период;
- увеличение печени;
- улучшение самочувствия, нормализация температуры тела при появлении желтухи;
-гиперферментемия (АЛТ, АСТ) с коэффициентом де Ритиса менее 1;
-гипербилирубинемия (преимущественно за счёт прямого);
- высокий показатель тимоловой пробы;
- указание на контакт с больным(и) желтухой за 7–50 дней до заболеванияили употребление сырой воды из случайных источников, немытых овощей и фруктов и т. д.; случаи ВГA в коллективе, местности, где находился пациент в соответствующие инкубационному периоду сроки.
Специфическая и неспецифическая лабораторная диагностика
Специфический маркёр ВГA — антитела к HAV класса М (анти-HAV IgM), выявляемые методом ИФА в сыворотке крови с первых дней болезни и далее в течение 3–6 мес. Эти антитела («ранние») вырабатываются у всех больных ВГA независимо от клинического варианта и формы тяжести; их обнаружение — ранний и надёжный диагностический метод, позволяющий не только подтвердить клинический диагноз ВГA, но и выявить его безжелтушный, стёртый и субклинический варианты. Через 6–8 мес анти-HAV IgM уже не обнаруживают. Синтез специфических «поздних» анти-HAV IgG начинается со 2–3-й нед болезни, титр их нарастает медленно и достигает максимума через 4–6 мес, затем снижается, но в течение нескольких десятилетий (возможно, пожизненно) их можно обнаружить методом ИФА. Анти-HAV IgG обнаруживают у значительной части взрослых людей, что считают доказательством перенесённого ранее ВГA и наличия иммунитета к этой инфекции. Анти-HAV IgG вырабатываются также у вакцинированных против ВГA. В последние годы появилась возможность тестирования РНК HAV с помощью ПЦР. РНК HAV в сыворотке крови может быть выявлена за несколько дней до повышения активности АЛТ, т. е. ПЦР — высокоспецифический ранний метод диагностики ВГA, но на практике пока его используют редко.
Стандарт диагностики
Стандарт лабораторной диагностики ВГА (обязательный).
• Клинический анализ крови.
• Клинический анализ мочи и жёлчные пигменты (билирубин).
• Биохимический анализ крови: билирубин, АЛТ, АСТ, протромбиновый
индекс, тимоловая проба.
• Иммунологическое исследование:
-анти-HAVIgM (ИФА)
- HBs Ag;
- анти-HBсIgM;
- анти-HCV.
Дополнительная лабораторно-инструментальная диагностика ВГA.
• Холестерин, ЩФ, ГГТ, глюкоза, амилаза, общий белок и белковые фракции, ЦИК, криоглобулины, LE-клетки, РНК HAV, анти-HEVIgM, анти-ВИЧ.
• УЗИ брюшной полости.
• Рентгенография органов грудной клетки.
Медикаментозная терапия
При лёгкой форме ВГA лечение ограничивают базисной терапией, которая включает в себя вышеуказанную диету и полупостельный режим. Рекомендуют обильное питьё (до 2–3 л в сутки): некрепко заваренный чай с молоком, мёдом, вареньем, а также отвар шиповника, свежеприготовленные фруктовые и ягодные соки, компоты, щелочные минеральные воды.
Больным среднетяжёлой формой ВГA кроме базисной терапии с целью дезинтоксикации назначают энтеросорбенты, а при тошноте, отказе от питья внутривенно капельно 5% раствор глюкозы♠ илирастворРингера♠ по 800–1200 мл. Притяжёлой и фульминантной формах патогенетическую терапию проводят по той же схеме, как и при соответствующих формах ВГВ (см. «Гепатит В»). В случаях с выраженным холестатическим синдромом рекомендуют жирорастворимые витамины А и Е, энтеросорбенты, препараты урсодезоксихолевой кислоты по 10–15 мг/кг в сутки. Пациентам, больным ВГA с хронической алкогольной интоксикацией, показан адеметионин в первые 2 нед внутривенно по 800 мг ежедневно, затем по 800 мг 2 раза в сутки в таблетках. Потребность в витаминах следует обеспечивать за счёт натуральных пищевых продуктов. Если это невозможно, дополнительно назначают поливитаминные препараты. Необходимо следить за ежедневным опорожнением кишечника. При запорах следует использовать лактулозу, дозукоторой подбирают индивидуально (15–45 мл/сут) таким образом, чтобы стул был ежедневно, оформленный или кашицеобразный.
Стандарт лечения
• Лёгкая форма.
Базисная терапия:
– режим полупостельный;
– щадящая диета (стол № 5);
– обильное питьё (до 2–3 л в сутки).
• Среднетяжёлая форма.
Базисная терапия.
- Инфузионнаядезинтоксикационная терапия: внутривенно капельно 5–10% раствор глюкозы или раствор Рингера 800–1200 мл/сут.
- Поливитаминные препараты.
• Тяжёлая и молниеносная формы (см. «Гепатит В»).
Выписку из стационара производят при хорошем самочувствии, отсутствии желтухи, уменьшении печени до нормальных размеров (или явной тенденции к таковым), улучшении биохимических показателей по сравнению с периодом разгара (допускают остаточное повышение активности аминотрансфераз на уровне 3–4 норм).



















|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|