- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Задача 2.
Занятие 5 Пароксизмальные нарушения ритма и проводимости
НЕОТЛОЖНЫЕ СОСТОЯНИЯ:
1. Причины, клиническая картина, методы диагностики и тактика лечения больного с фибрилляцией предсердий.
2. Причины, клиническая картина, методы диагностики и тактика лечения больного с фибрилляцией желудочков.
3. Причины, клиническая картина, методы диагностики и тактика лечения больного с пароксизмальной желудочковой тахикардией.
4. Причины, клиническая картина, методы диагностики и тактика лечения больного с желудочковой экстрасистолией высоких градаций.
ТЕОРЕТИЧЕСКИЕ ВОПРОСЫ:
1. Нарушения ритма сердца: общие механизмы возникновения, классификация, ЭКГ диагностика. Методика снятия ЭКГ. Искусственные кардиостимуляторы и водители ритма.
2. Синусовая тахикардия: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
3. Синусовая брадикардия: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
4. Трепетание предсердий: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
5. Фибрилляция предсердий: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
6. Пароксизмальная желудочковая тахикардия: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
7. Фибрилляция желудочков: этиопатогенез, клиника, диагностика, дифференциальная диагностика и лечение.
8. Предсердные экстрасистолии: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
9. Желудочковые экстрасистолии: этиопатогенез, классификация, клиника, диагностика, дифференциальная диагностика и лечение.
вопросы занятия:
- алгоритм дифференциальной диагностики нарушений сердечного ритма.
- дифференциально-диагностические признаки синусовой тахикардии, синусовой брадикардии, экстрасистолии, миграции водителя ритма.
- дифференциально-диагностические признаки пароксизмальных тахикардий, фибрилляции и трепетания предсердий.
- дифференциально-диагностические признаки фибрилляции желудочков.
- дифференциально-диагностические признаки синдрома предвозбуждения желудочков (Вольфа-Паркинсона-Уайта).
- принципы дифференцированной терапии нарушений сердечного ритма. Основные группы антиаритмических препаратов. Электроимпульсная терапия.
- неотложная терапия пароксизмальной тахикардии, пароксизмальной мерцательной аритмии, фибрилляции желудочков.
Аритмии сердца представляют собой нарушения частоты, ритмичности и (или) последовательности сердечных сокращений: учащение (тахикардия) либо урежение (брадикардия) ритма, преждевременные сокращения (экстрасистолия), дезорганизацию ритмической деятельности (мерцательная аритмия) и т. д.
Этиология и патогенез аритмий.
Аритмии могут осложнять течение заболеваний сердечно-сосудистой системы – ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий; иногда развиваются вследствие врожденных аномалий проводящей системы (синдром Вольфа-Паркинсона-Уайта – WPW). Аритмии нередко возникают на фоне артериальной гипертензии, застойной сердечной недостаточности, электролитных расстройств (например, гипокалиемии, гипокальциемии, гипомагниемии). Их появление может провоцироваться приемом лекарственных средств – сердечных гликозидов, эуфиллина; препаратов, удлиняющих интервал QT (антиаритмиков – хинидина, кордарона, соталола; некоторых антигистаминных средств – в частности, терфенадина), а также приемом алкоголя и избыточным употреблением кофеинсодержащих напитков.
Причины развития нарушений ритма
§ Циркуляция возбуждения (re-entry) – анатомически или функционально детерминированное:
- микро-re-entry
- макро re-entry
§ Эктопическая активность:
- ранние постдеполяризации
- поздние постдеполяризации
§ Нарушения автоматизма:
- ускоренный нормальный автоматизм
- патологический автоматизм
Классификация аритмий сердца
(по М. С. Кушаковскому и Н. Б. Журавлевой в модификации А. В. Струтынского и соавт. )
I. Нарушение образования импульса
А. Нарушения автоматизма СА-узла (номотопные аритмии):
1) синусовая тахикардия;
2) синусовая брадикардия;
3) синусовая аритмия;
4) синдром слабости синусового узла.
Б. Эктопические (гетеротопные) ритмы, обусловленные преобладанием автоматизма эктопических центров:
1) медленные (замещающие) выскальзывающие комплексы и ритмы;
а) предсердные;
б) из АВ — соединения;
в) желудочковые.
2) ускоренные эктопические ритмы (непароксизмальные тахикардии):
а) предсердные;
б) из АВ — соединения;
в) желудочковые.
3) миграция суправентрикулярного водителя ритма.
В. Эктопические (гетеротопные) ритмы, преимущественно обусловленные механизмом повторного входа волны возбуждения:
1) Экстрасистолия:
а) предсердная;
б) из АВ–соединения;
в) желудочковая.
2) Пароксизмальная тахикардия:
а) предсердная;
б) из АВ–соединения;
в) желудочковая.
3) Трепетание предсердий.
4) Мерцание (фибрилляция) предсердий.
5) Трепетание и мерцание (фибрилляция) желудочков.
II. Нарушения проводимости:
1) Синоатриальная блокада.
2) Внутрипредсердная (межпредсердная) блокада.
3) Атриовентрикулярная блокада:
а) I степени;
б) II степени;
в) III степени (полная).
4) Внутрижелудочковые блокады (блокады ветвей пучка Гиса):
а) одной ветви (однопучковые, или монофасцикулярные);
б) двух ветвей (двухпучковые, или бифасцикулярные);
в) трех ветвей (трехпучковые, или трифасцикулярные).
5) Асистолия желудочков.
6) Синдром преждевременного возбуждения желудочков:
а) синдром Вольфа-Паркинсона-Уайта (WPW);
б) синдром укороченного интервала P-Q(R) (CLC).
III. Комбинированные нарушения ритма:
1) Парасистолия.
2) Эктопические ритмы с блокадой выхода.
3)Атриовентрикулярные диссоциации.
Нарушения ритма, связанные с расстройством автоматизма
синусового узла
К нарушениям автоматизма синусового узла относятся синусовая тахикардия, синусовая брадикардия, синусовая аритмия,
синдром слабости синусового узла.
Синусовая тахикардия
представляет собой учащение сердечного ритма до 150-180 в минуту при сохранении правильного синусового ритма.
У здоровых людей синусовая тахикардия возникает при эмоциональных и физических нагрузках. Частой причиной синусовой
тахикардии являются такие заболевания, как невроз, тиреотоксикоз, сердечная недостаточность, миокардиты и ревмокардиты, интоксикации, лихорадка, анемия. Синусовая тахикардия у лиц со здоровым сердцем может быть обусловлена функциональными нарушениями в коре головного мозга и подкорковых областях, а также нарушение равновесия тонуса вегетативной нервной системы с преобладанием тонуса симпатической иннервации.
Клиника синусовой тахикардии. Жалобами при синусовой тахикардии являются сердцебиение, чувство тяжести за грудиной. Синусовая тахикардия при ишемической болезни сердца может вызывать стенокардию, ускорить развитие сердечной недостаточности. Кроме того, синусовая тахикардия может рассматриваться как предвестник возможной пароксизмальной тахикардии, трепетания или мерцания предсердий.
ЭКГ-картина при синусовой тахикардии. Иногда при выраженной симпатикотонии, сопровождающейся синусовой
тахикардией, наблюдают смещение интервала RS-T ниже изолинии,
уплощение или инверсия зубца Т. Синусовую тахикардию на ЭКГ приходится дифференцировать с наджелудочковыми формами пароксизмальной тахикардии, трепетанием предсердий с проводимостью 2: 1.
Для диагностики синусовой тахикардии можно
широко использовать вагусные пробы, которые вызывают постепенное замедление частоты сердечных сокращений, а в случае пароксизмальных
тахикардий – резко обрывают приступ или неэффективны. Для синусовых тахикардий, в отличие от пароксизмальных, характерно
постепенное начало и окончание.
Для лечения синусовой тахикардии используют лекарственные средства, подавляющие автоматизм синусового узла и снижающие тонус симпатической нервной системы (бета-адреноблокаторы, дизопирамид, изоптин, кордарон, резерпин). В случае явного неврогенного происхождения синусовой тахикардии может быть использована психотерапия, исключение крепкого чая, кофе, алкоголя и назначение небольших доз транквилизаторов.
Синусовая брадикардия
представляет собой уменьшение сердечного ритма ниже 60 в минуту при сохранении правильного синусового ритма. Причиной синусовой брадикардии является повышение тонуса блуждающего нерва или воздействие на клетки синусового узла, наблюдаемое при некоторых инфекциях (грипп, брюшной тиф), инфаркте миокарда (часто заднедиафрагмальном), повышении внутричерепного давления и т. д.
Необходимо помнить, что вагусные брадикардии сопровождают
ряд заболеваний, клиника которых может быть острой или малосимптомной. К таким заболеваниям можно отнести депрессию, язвенную болезнь желудка и двенадцатиперстной кишки, желчнокаменную
болезнь, почечные, желчные кишечные колики, микседему, опухоли
головного мозга. Бесконтрольное использование таких медикаментов, как β -адреноблокаторы, хинидиновые препараты, резерпин, кордарон,
транквилизаторы, может вызвать брадикардию.
Клинические признаки синусовой брадикардии могут отсутствовать. Лишь иногда больные жалуются на редкий сердечный ритм,
слабость, головокружение. Чрезвычайно выраженная брадикардия
может вызвать ишемию мозга с явлениями syncope.
На ЭКГ при синусовой брадикардии сохраняются все основные
признаки нормального синусового ритма, кроме снижения его частоты. Иногда может наблюдаться повышение интервала RS-T выше
изолинии (но не более 0, 5-1 мм) и формироваться высокий остроконечный зубец Т. При синусовой брадикардии можно наблюдать появление выскальзывающих сокращений или ритмов, которые необходимо отличать от экстрасистолической аритмии по отсутствию явления преждевременности. Необходимо отметить опасность попыток подавления выскальзывающего ритма, что может привести к остановке синусового узла.
Дифференцируют синусовую брадикардию на ЭКГ с синоаурикулярной блокадой 2: 1, атриоветрикулярной блокадой, узловым ритмом, синдромом Фридерика (полной атриоветрикулярной блокадой при мерцательной аритмии).
В лечении синусовой брадикардии могут быть использованы
препараты беладонны: экстракт беладонны 0, 01-0, 02 три раза в
сутки, атропин – 0, 5-0, 1 мл 0, 1% раствора через 3-4 часа,
миофедрин (оксифедрин) по 1 т х 2-3 раза в сутки. Можно
использовать кофеин в дозе 0, 2г 3-4 раза в сутки.
Если синусовая брадикардия является следствием заболевания других органов и систем, необходимо в первую очередь направить усилия на лечение основного заболевания.
Синусовая аритмия
Синусовая аритмия – это неправильный синусовый ритм,
характеризующийся периодами постепенного учащения и урежения
сердечного ритма. Синусовая аритмия, как правило, физиологическое явление. Она вызывается рефлеторными изменениями тонуса блуждающего и симпатического нервов в соответствии с фазой дыхания. Однако, встречаются виды синусовой аритмии, не связанной с актом дыхания, причина которой не совсем ясна.
Синусовая аритмия практически не имеет клинической симтоматики и выявляется при аускультации или пальпации пульса нерегулярностью сердцебиения.
На ЭКГ предсердно-желудочковый комплекс такой же, как и при нормальном синусовом ритме, за исключением наблюдаемых различий в интервалах Р-Р или R-R.
Синусовая аритмия не требует специального лечения.
Экстрасистолия (ЭС)
Экстрасистолия – это преждевременное сокращение всего сердца или какого-либо его отдела под влиянием эктопического импульса.
Экстрасистолическая аритмия является наиболее частым нарушением ритма, с которым приходится сталкиваться во врачебной
практике.
По этиологии выделяют:
· функциональные экстрасистолии, встречающиеся у лиц с практически здоровым сердцем, но нарушенной деятельностью вегетативной нервной системы;
· органические экстрасистолы появляются при заболеваниях сердца,
а также при воздействии на сердце различных токсических агентов
(кофеин, алкоголь, никотин, бензол и др. );
· механические экстрасистолы, имеющие место при механическом раздражении миокарда в период его активной деятельности. Таким раздражителем может быть эндо- или миокардиальный электрод имплантированного кардиостимулятора протезного клапана, створка атриоветрикулярного клапана, что имеет место при синдроме пролабирования атроветрикулярных створок.
Классификация экстрасистолии
1. По локализации – синусовая, предсердная, из АВ соединения, желудочковая.
2. По времени появления в диастоле – ранняя, средняя, поздняя.
3. По частоте – редкая (менее 5 в 1 мин), средняя (от 6 до 15 в 1 мин) и частая (более 15 в 1 мин).
4. По плотности – одиночная и парная.
5. По периодичности – спорадическая и аллоритмированная (бигеминия, тригеминия, квадригимения).
6. По скрытому характеру экстрасистолии – скрытые экстрасистолы.
7. По проведению экстрасистол – блокада проведения (антеро- и ретроградная), " щель" в проведении, сверхнормальное проведение.
Номенклатура экстрасистолии
Ранние экстрасистолы – ЭС с очень малым интервалом сцепления, когда начальная часть экстрасистолы наслаивается на зубец Т предшествующего ЭС очередного комплекса QRST.
Групповая (залповая) экстрасистолия – наличие на ЭКГ трех и более ЭС подряд.
Монотопная экстрасистолия – ЭС, исходящие из одного эктопического источника.
Политопная экстрасистолия – ЭС, исходящие из разных эктопических очагов.
Аллоритмия – правильное чередование ЭС и нормальных (например синусовых) комплексов P-QRST (бигеминия, тригеминия, квадригеминия).
Интервал сцепления – расстояние от предшествующего экстрасистоле очередного цикла P-QRST основного ритма до экстрасистолы.
Компенсаторная пауза – расстояние от экстрасистолы до следующего за ней цикла P-QRST основного ритма.
Неполная компенсаторная пауза – это пауза, возникающая после предсердной экстрасистолы или экстрасистолы из АВ-соединения, длительность которой чуть больше обычного интервала P-P (R-R) основного ритма. Неполная компенсаторная пауза включает время, необходимое для того, чтобы эктопический импульс достиг СА-узла и «разрядил» его, а также время, которое требуется для подготовки в нем очередного синусового импульса.
Полная компенсаторная пауза – пауза, возникающая после желудочковой экстрасистолы, длительность которой равна удвоенному интервалу R-R основного ритма.
Блокированные предсердные ЭС – экстрасистолы, исходящие из предсердий, которые представлены на ЭКГ только зубцом Р, после которого отсутствует экстрасистолический желудочковый комплекс QRST'.
Вставочная (интерполированная) экстрасистола – ЭС, которая как бы вставлена между двумя обычными желудочковыми комплексами QRS без какой бы то ни было компенсаторной паузы.
Угрожающие желудочковые экстрасистолы (ЖЭ) — экстрасистолы, которые нередко являются предвестниками более тяжелых нарушений ритма (пароксизмальной желудочковой тахикардии, фибрилляции или трепетания желудочков). К угрожающим желудочковым экстрасистолам (ЖЭ) относятся: 1) частые; 2) политопные; 3) парные (групповые) и 4) ранние ЖЭ.
К субъективным признакам экстрасистолии следует отнести
ощущение удара или толчка в области сердца, повороты или замирание. Нередко ощущение удара оставляет на какой-то период чувство сжатия за грудиной или ноющей боли. Иногда экстрасистолия вызывает головокружение, слабость, страх, недостаток воздуха.
Ощущение сильного удара в области сердца обусловлено первым сокращением, возникающим после компенсаторной паузы и
сопровождающимся высоким ударным объемом. Сами экстрасистолы,
в связи с коротким периодом наполнения и малым ударным объемом, могут вообще не ощущаться.
По месту возникновения экстрасистолы подразделяют на
предсердные, атриоветрикулярные, желудочковые.
Предсердные экстрасистолы
возникают из очага возбуждения в предсердиях. На ЭКГ они характеризуются наличием экстраиситолической волны Р, занимающей преждевременное место, как правило деформированной или с измененной полярностью. В тех случаях, когда экстрасистола возникает в верхних отделах предсердий, близко от синусового узла, зубец Р во II стандартном отведении по форме может мало отличаться от синусового. Интервал P-Q при предсердных экстрасистолах может быть нормальным, укороченным или удлиненным. Комплекс QPS при предсердных экстрасистолах в большинстве случаев не изменен. Однако, в случае заставания импульсом одной из веточек пучка Гиса в рефрактерном состоянии, возможна деформация желудочкового комплекса. Такая экстрасистола носит название предсердной с аберрантным желудочковым комплексом и наблюдается чаще при нарушении проведения по правой ножке пучка Гиса. В связи с временными затратами, идущими на разрядку синусового узла экстрасистолическим импульсом, при предсердных
экстрасистолах чаще наблюдается неполная компенсаторная пауза.
Экстрасистолы из атриоветрикулярного соединения
отличаются тем, что экстрасистолический импульс, возникающий в атриоветрикулярном соединении, распространяется в двух направлениях: антероградно по проводящей системе к желудочкам и ретроградно к предсердиям, достигая и разряжая синусовый узел. Поскольку вектор предсердий направлен снизу вверх, на ЭКГ
предсердный комплекс отрицательный. В зависимости от условий охвата возбуждением предсердий и желудочков при экстрасистолии из атриоветрикулярного соединения различают несколько электрокардиографических вариантов:
1. с одновременным возбуждением предсердий и желудочков
(на ЭКГ отсутствует рубец Р),
2. с одновременным возбуждением предсердий (на ЭКГ отрицательный зубец Р находится на коротком расстоянии перед QRS
комплексом),
3. с преждевременным возбуждением желудочков (на ЭКГ отрицательный зубец Р находится позади комплекса QRS на интервале RS-T или зубца Т).
Узловые экстрасистолы могут сопровождаться как неполной,
так и полной компенсаторной паузой. Комплекс QRS также может
быть аберрантным, как и в случае предсердных экстрасистол.
Желудочковые экстрасистолы
– одна из наиболее часто встречающихся форм экстрасистолии, наряду с явлением преждевременности появляется уширение комплекса QRS более 0, 1 секунды, отсутствием экстрасистолической волны Р. Поскольку зародившийся в желудочках эктопический импульс не может попасть ретроградно в предсердия и не разряжает синусовый узел, то желудочковая экстрасистолия сопровождается полной компенсаторной паузой. Желудочковые экстрасистолы из одного и того же эктопического очага одинаковой формы на ЭКГ называют мономорфными, в отличие от полиморфной экстрасистолии, имеющей на ЭКГ разную направленность и форму желудочкового комплекса. Полиморфный характер желудочковой экстрасистолии всегда свидетельствует о более
тяжелом поражении миокарда. Желудочковая экстра-
систолия без компенсаторной паузы носит название интерполированной или вставочной.
Другой разновидностью желудочковых экстрасистол являются ранние формы, при которых комплекс QRS экстрасистолы наслаивается на волну Т предшествующего синусового сокращения – так
называемые экстрасистолы " R на Т". В исследованиях последних лет установлено, что ранние желудочковые экстрасистолы отнюдь не чаще, а иногда и реже, чем поздние желудочковые экстрасистолы вызывают желудочковую тахикардию, трепетание или мерцание желудочков.
Правильное чередование экстрасистол с нормальными синусовыми циклами Р-QRST свидетельствует свидетельствует об аллоритмической экстрасистолии, или об аллоритмии. Обычно аллоритмия
сопровождает поражение миокарда. Чаще в клинической практике
встречается экстрасиситолическая бигеминия, характеризующаяся
постоянным чередованием синусового сокращения с экстрасистолическим.
Классификация желудочковых экстрасистол
(по B. Lown, M. Wolf, M. Ryan, 1975):
0. Отсутствие желудочковых экстрасистол за 24 часа мониторирования.
1. Не больше 30 желудочковых экстрасистол за любой час мониторирования.
2. Больше 30 желудочковых экстрасистол за любой час мониторирования.
3. Полиморфные желудочковые экстрасистолы.
4 А. Мономорфные парные желудочковые экстрасистолы.
4 Б. Полиморфные парные желудочковые экстрасистолы.
5. Желудочковая тахикардия (более 3 подряд экстрасистол).
Вероятность неблагоприятного прогноза возрастает с повышением класса экстрасистолии.
Лечение экстрасистолии
В лечении экстрасистол важное значение имеет уточнение
этиологического фактора.
При редкой экстрасистолии у молодых здоровых людей в противоаритмическом лечении нет необходимости. Такой подход может быть использован и в случаях других доброкачественных экстрасистолах, при которых достаточным оказывается назначение успокаивающих средств.
Лицам, страдающим функциональной экстрасистолией гиперадренергической природы, рекомендуют упорядочить трудовой режим, нормализовать сон, избегать, по возможности, неблагоприятного психоэмоционального напряжения. Следует порекомендовать ограничение крепкого чая и кофе, острых блюд, пряностей. Среди лекарственных препаратов наиболее эффективны β -адреноблокаторы. Можно использовать анатгонисты кальция группы верапамила. Перечисленные препараты можно сочетать с назначением настоя из корня валерианы, валокардина, препаратов боярышника и пустырника.
Экстрасистолия, возникающая на фоне клинических проявлений повышенного тонуса парасимпатической нервной системы и брадикардии, может купироваться препаратами, обладающими симпатомиметическими, холинометическими эффектами. Замечено положительное влияние бетастимулятора оксифедрина или препарата красавки (атропин, " Белласпон", " Беллатаминал" ). Иногда в таких случаях можно получить эффект при использовании трициклических антидепрессантов, приема кофе или кофеинсодержащих препаратов.
Необходимость лечения экстрасистолии выясняется после выявления этиологии, оценки состояния больного, особенностей гемодинамики, а также после уточнения локализации и частоты экстрасистолии.
В неотложном порядке необходимо лечить экстрасистолию при
остром инфаркте миокарда, миокардите, при наличии интоксикации
сердечными гликозидами, гипокалиемии или воздействия наркотических средств. Обязательно осуществляется лечение экстрасистолии при различных формах ИБС у больных, с установленными в
прошлом эпизодами мерцания или фибрилляции желудочков, после
операций на сердце или при установленном искусственном водителе
ритма. Устранять следует экстрасистолы любой этиологии, если
они полифокусные, частые, групповые или возникают у больных с
синдромом WPW. При лечении экстрасистолии важно также устранять нарушения кислотно-щелочного равновесия, корригировать электролитный дисбаланс, регулировать уровень АД, лечить сердечную недостаточность и ИБС.
При остром инфаркте миокарда и миокардитах желудочковые
экстрасистолы устраняются назначением лидокаина или тримекаина 40-120 мг внутривенно в течение 2-3 минут с последующим капельным введением препаратов со скоростью 1-2 мг в
мин. В других случаях причин желудочковой экстрасистолии следует отдавать предпочтение кордарону, который назначают вначале в дозе 800 мг в сутки (в два-три приема) с последующим понижением дозы на 200 мг каждые три-четыре дня с переходом на поддерживающую дозу 200-400 мг в сутки. Необходимо также отметить и эффективность при экстрасистолии этмозина 600-800 мг в сутки, этацизина от 150 до 300 мг в сутки, а также аллопинина по 100 мг в сутки.
Необходимо отметить, что многие противоаритмические препараты утрачивают свою силу на фоне гипокалиемиии. В целях поддержания достаточного уровня ионов К в организме назначают
аспаркам (панангин) по 1-2 драже три раза в сутки, хлорид калия
по 4 г в день в растворах воды или фруктового сока.
Действие антиаритмического препарата считается эффективным, если он устраняет приблизительно 75-80% регистрируемых экстрасистол.
Пароксизмальные тахикардии
Пароксизмальные тахикардии – это внезапное, чаще всего
резкое учащение сердечной деятельности. Причины и механизмы
пароксизмальной тахикардии те же, что и при экстрасистолической аритмии. Одиночные эктопические импульсы в предсердиях
вызывают одиночные экстрасистолы, несколько очередных
импульсов вызывают групповую экстрасистолию, предсердная
импульсация частотой 140-200 в минуту вызывает появление
пароксизмальной тахикардии, а импульсы частотой 200-300 в
минуту являются причиной трепетания, и более 300 – мерцания предсердий. Высокая частота сокращения сердца обусловливает появление гемодинамических расстройств, сопровождающих это нарушение
ритма. Основной причиной изменений гемодинамики является укорочение диастолы, сопровождающееся снижением наполнения желудочков правого, уменьшением ударного и минутного объема кровообращения. При продолжительной тахикардии наступает компенсаторная централизация кровотока за счет рефлекторного сужения периферических сосудов, направленное на повышение АД. При недостаточной компенсации наступает и развивается аритмическая форма
кардиологического шока. Длительно существующая пароксизмальная тахикардия может привести к появлению признаков сердечной недостаточности, как правило, рефракторной к лекарственной терапии. Особенно быстро развивается сердечная недостаточность при узловых и желудочковых пароксизмальных тахикардиях, когда нарушается физиологический асинхронизм работы предсердий и желудочков.
Клиника пароксизмальной тахикардии
Больные описывают приступ пароксизмальной тахикардии как
ощущение сердцебиения, начавшееся с резкого толчка за грудиной
и при купировании приступа также резко обрывающегося. У некоторых больных в период прекращения тахикардии могут возникать
головокружения вплоть до синкопальных состояний. Больные во время приступа напуганы, наблюдается двигательное беспокойство. Зачастую устанавливается ритм галопа, исчезающий после прекращения приступа. Во время тахикардии часто можно услышать систолический шум в области аускультапции аорты или легочной артерии, обусловленный турбулентностью кровотока, связанного с увеличением его скорости.
Различают наджелудочковую пароксизмальную тахикардию и желудочковую.
Наджелудочковая пароксизмальная тахикардия
объединяет тахикардии, возникающие из мест выше разветвления пучка
Гиса. К наджелудочковой форме пароксизмальной тахикардии
относят предсердную и атриоветрикулярную форму. Клинически последние две формы тахикардии неотличимы.
На ЭКГ предсердная тахикардия отличается:
1) деформированной волной Р (чаще положительной во II
стандартном отведении);
2) колеблющейся частотой ритма 150-300 в 1 мин.;
3) отсутствием в большинстве случаев деформации
желудочкового комплекса;
4) наличием прогрессирующего укорочения интервалов R-R
после начала приступа (" разогрев" ).
Данный тип тахикардии приходится дифференцировать от
синусовой, атриоветрикулярной тахикардии и трепетания
предсердий. Многие специалисты в качестве дифференциально-
диагностического признака предсердной тахикардии указывают ее
резистентность к электрической дефибрилляции.
Лечение предсердной тахикардии начинают с устранения очевидной причины. Это может быть проявление гликозидной интоксикации, гипокалиемия и др. В качестве медикаментозных средств можно использовать бета-адреноблокаторы, если нет выраженных
симптомов сердечной недостаточности. Дифенин может быть
полезен, когда причиной тахикардии является токсическое
воздействие сердечных гликозидов. Возможно использование
пролонгированных форм хинидина или новокаинамид 0, 5 г четыре-пять раз в сутки. Эффективен также и кордарон, назначаемый по схеме (см. лечение экстрасистолии).
Тахикардия из атриоветрикулярного соединения на ЭКГ
сходна с предсердной тахикардией, если на ЭКГ нечетко прослеживаются зубцы Р. Иногда ретроградное проведение в предсердиях сопровождается появлением отрицательных Р во II, III и aVF отведениях. Необходимо отметить, что истинный механизм наджелудочковых форм тахикардии можно установить лишь при электрофизиологическом исследовании.
Лечение суправетрикулярной пароксизмальной тахикардии
Врачебная тактика при пароксизме суправентрикулярной тахикардии определяется стабильностью гемодинамики пациента. Падение АД с развитием синкопального состояния, приступ сердечной астмы или отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии (энергия разряда – 100 Дж).
На фоне стабильной гемодинамики и ясного сознания больного купирование пароксизма начинают с приемов, направленных на раздражение блуждающего нерва и замедление проведения через атриовентрикулярный узел.
«Вагусные» пробы:
- задержка дыхания
- кашель
- резкое натуживание после глубокого вдоха (проба Вальсальвы)
- вызванная рвота
- проглатывание корки хлеба
- погружение лица в ледяную воду
- проба Ашоффа (надавливание на глазные яблоки не рекомендуется).
- массаж каротидного синуса (допустим только при отсутствии недостаточности церебрального кровотока).
- надавливание на область солнечного сплетения малоэффективно, а удар в эту же область небезопасен.
Отсутствие эффекта от рефлекторных приемов требует применения противоаритмических средств. Терапию пароксизмальной суправентрикулярной тахикардии в условиях специализированного кардиореанимобиля и в стационаре начинают с в/в введения аденозина или АТФ, прерывающего круг " повторного входа": 10 мг (1 мл 1% раствора) АТФ вводят в/в болюсно в течение 5-10 сек, при отсутствии эффекта через 2-3 минуты повторно вводят еще 20 мг (2 мл 1% раствора). При использовании аденозина (аденокор) начальная доза составляет 3-6 мг (1-2 мл). Эффективность препарата при этом виде нарушений ритма составляет 90-100%. При отсутствии эффекта от аденозина, целесообразно применение антагониста кальция верапамила (изоптина), также удлиняющего рефрактерный период в атриовентрикулярном узле, но действующего более продолжительно (до 30 мин). Препарат вводится в/в болюсно в дозе 2, 5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
Верапамил следует применять только при нарушениях ритма с " узким" комплексом QRS. При " широком" комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) верапамил противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков.
Альтернативой верапамилу может служить прокаинамид (новокаинамид). Препарат можно также использовать при неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Новокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (когда верапамил противопоказан).
При отсутствии АТФ и верапамила возможно также использование β -адреноблокаторов (пропранолола) и сердечных гликозидов (дигоксина), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40-55%.
Новокаинамид, вводимый с соответствующими предосторожностями в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500-1000 мг). Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрантным проведением или на фоне блокады ножек пучка Гиса).
Желудочковые пароксизмальные тахикардии
Желудочковые пароксизмальные тахикардии – частый и в основном регулярный ритм, характеризующийся наличием на ЭКГ трех или больше комплексов, исходящих из а) сократительного миокарда желудочков, б) сети Пуркинье, в) ножек пучка Гиса. Приступы длительностью менее 30 с называются неустойчивыми (нестойкими), а более 30 с – устойчивыми (стойкими). Желудочковые тахикардии бывают:
- реципрокные,
- очаговые автоматические,
- очаговые триггерные.
В 90% и более случаев желудочковой пароксизмальной тахикардии лежат органические изменения миокарда. При этой форме
тахикардии нарушение гемодинамики встречается значительно чаще,
чем при наджелудочковой пароксизмальной тахикардии. При желудочковой тахикардии большой частоты (свыше 220 в 1 мин) и органическом поражении миокарда, вследствие остро возникшего резкого
нарушения кровообращения развивается аритмический шок, иногда
сопровождающийся потерей сознания или клинической смертью.
На ЭКГ при желудочковой тахикардии отмечается
три и более последовательных широких (более 0, 12 с) комплекса QRS с частотой 100-250 в минуту с дискордантным смещением сегмента ST и зубца Т в сторону, противоположную основному зубцу комплекса QRS.
Возможно периодическое появлением комплексов QRS
нормальной ширины, или разных QRS комплексов при полифокусной
тахикардии.
Следует также отметить форму " двунаправленной-веретенообразной" желудочковой пароксизмальной тахикардии, которая возникает на фоне удлиненного интервала QT на ЭКГ. Во время приступа комплексы QRS значительно расширены, а их направленность меняется через 5-20 циклов, что создает впечатление их " вращения" вокруг изоэлектрической линии. Интервалы между комплексами варьируют, а зубцы Т по отношению к комплексам направлены в противоположную сторону. Этот вид
желудочковой тахикардии может часто переходить в фибрилляцию
или мерцание желудочков.
Для купирования желудочковой пароксизмальной тахикардии применяют противоаритмические вещества и электрическую кардиоверсию. Первоочередными медикаментами являются лидокаин, тримекаин. При отсутствии эффекта используют новокаинамид внутривенно по 50-100 мл в мин до суммарной дозы 1 г, контролируя ЭКГ и АД. Возможно внутривенное применение аймалина до 50 мг, обзидана до 5 мг и ритмодана 2 мг/ кг веса. Все перечисленные препараты способны понижать АД, поэтому в случаях низкого АД используют для купирования тахикардии электрический разряд дефибриллятора, что считается весьма эффективным методом. Необходимо отметить, что частые
труднокупируемые эпизоды тахикардии, возникающие на фоне органических заболеваний миокарда, являются серьезной угрозой для
жизни и требуют лечения в специализированном стационаре.
Плановое лечение включает радиочастотную катетерную аблацию аномального очага пейсмекерной активности или (при неуспешности операции или отказе от нее больного) подбора купирующей (при редких пароксизмах) или профилактической антиаритмической терапии.
При желудочковой тахикардии для профилактической терапии препаратами выбора являются β -блокаторы (Метопролол, Соталол) и Амиодарон. Альтернативой медикаментозному лечению является имплантация кардиовертера-дефибриллятора. Препараты 1 класса (флекаинид, хинидин, пропафенон, дизапирамид, прокаинамид и т. д. ) при наличии ИБС для длительной антиаритмической терапии не рекомендуются. Сейчас в лечение желудочковых нарушений ритма (даже ишемического генеза) активно внедряются методы радиочастотной катетерной аблации. Однако эффективность этого метода и его значение остаются до конца не изученными.
Трепетание и мерцание предсердий.
Трепетание предсердий – это очень частая, но регулярная деятельность предсердий.
Мерцание (фибрилляция) предсердий – очень частая, но не регулярная (беспорядочная) деятельность предсердий. По данным многих исследователей, трепетание и мерцание предсердий чаще всего возникает на фоне органического заболевания сердца (кардиосклероз, кардиомиопатии, пороки сердца, ишемическая болезнь сердца). Состояние центральной гемодинамики связано с частотой и ритмичностью работы желудочков, поскольку активная систола предсердий при этих видах нарушений ритма отсутствует.
Особенностью трепетания предсердий является изменение
соотношения предсердных и желудочковых комплексов за счёт
различной степени проведения импульсов в АВ соединении: 2: 1. 3: 1 или 4: 1. При проведении 2: 1 или 1: 1 (редко) беспокоит сильное сердцебиение, слабость, нарастает сердечно-сосудистая недостаточность.
Появление формы 3: 1 и 4: 1 больной может и не заметить.
ЭКГ при трепетании предсердий обнаруживаются волны F, расположенные на равных интервалах близко друг к другу,
одинаковой высоты и ширины, частотой 200-350 в минуту. Форма и
ширина желудочковых комплексов обычно нормальная. Наиболее часто
наблюдается атривентрикулярная блокада различной степени, и
не всегда удается установить наличие одного из пары предсердных
комплексов в связи с его наслаиванием на желудочковый комплекс.
В такой ситуации трепетание предсердий может быть принято за
пароксизмальную предсердную тахикардию. Существует 2 типа трепетания предсердий.
1 тип (правопредсердный) – активация предсердий с частотой 240-339 в 1 мин, одинаковая пилообразная форма волн F, легко купируется электрической стимуляцией.
2 тип (левопредсердный) – с частотой от 340 до 430 в 1 мин, интервалы F-F изменяются, не прерывается стимуляцией. Тромбоэмболический риск при трепетании предсердий признан равным таковому при фибрилляции предсердий, поэтому все мероприятия по антикоагулянтной подготовке и профилактике проводятся также, как при фибрилляции предсердий. На
При мерцании предсердий нарушение гемодинамики обусловлено
отсутствием координированного сокращения предсердий и желудочков вследствие их аритмии. Установлено, что в такой ситуации
минутный объем сердца страдает на 20-30%. Субъективные ощущения больного зависят от частоты сокращения желудочков и их продолжительности. При тахикардии (100-200 сок-
ращений в минуту) больные предъявляют жалобы на сердцебиение,
слабость, одышку, утомляемость. При брадиаритмической форме
(меньше 60 сокращений в минуту) отмечается головокружение,
приступы потери сознания. При нормоаритмической форме (60-
100 сокращений в минуту) нередко жалобы отсутствуют.
На основании продолжительности мерцания предсердий различают три формы – пароксизмальную, персистирующую (свыше 7 дней и до 6-ти месяцев) и постоянную (более 6-ти месяцев).
При обследовании больного обнаруживается аритмия сокращений
сердца с меняющейся интенсивностью тонов и пульсовой волны, а
также дефицит пульсовых волн по соотношению к числу сердечных
сокращений.
На ЭКГ зубцы Р отсутствуют, вместо них определяются
нерегулярные, непрерывно меняющиеся по форме, длительности,
амплитуде и направлению волны. Расстояние между комплексами QRS
нерегулярны.
Лечение трепетания и мерцания предсердий преследует следующие цели:
1) прекращение пароксизма трепетания или мерцания предсердий;
2) предупреждение рецидива трепетания или мерцания предсердий;
3) урежение частоты сокращения желудочков в случаях сохранения трепетания или мерцания предсердий.
При пароксизмах мерцания и трепетания с целью прекращения
аритмии может быть использован новокаинамид, вводимый внутривенно
по 50-100 мг/мин до получения эффекта. Эффективным методом
является назначение хинидина по 400 мг каждые 2-3 часа
до суммарной дозы 1, 4-1, 6 г. Реже используется внутривенное введение изоптина в дозе 5-10 мг или обзидана в дозе 5 мг. При быстром нарастании
признаков сердечной недостаточности показана электроимпульсная
терапия, проводимая в условиях стационара.
Если длительность пароксизма трепетания или мерцания предсердий более 48 часов, то из-за высокого риска нормализационных тромбоэмболий, восстановление синусового ритма следует отложить на 3 недели антикоагулянтной терапии, проводя в этот период мероприятия по урежению частоты желудочковых сокращений: дигоксин, β -блокаторы Са-блокаторы (верапамил, дилтиазем), амиодарон.
В случае нарастания проявлений недостаточности кровообращения, неконтролируемой тахисистолии, коронарной недостаточности возможно более раннее восстановление синусового ритма. При длительности пароксизма более 7 суток предпочтительнее ЭИТ.
При пароксизме трепетания или мерцания предсердий на фоне WPW синдрома введение сердечных гликозидов (дигоксин), β -блокаторов, Са-блокаторов (верапамил, дилтиазем) – ПРОТИВОПОКАЗАНО!
· Лечение трепетания предсердий 1 типа – радиочастотная катетерная аблация макро re-entry в правом предсердии в зоне каватрикуспидального истмуса путем нанесения линейного повреждения. Медикаментозное профилактическое лечение трепетания предсердий проводится при противопоказаниях или отказе больного от интервенционного лечения.
· Лечение трепетания предсердий 2 типа проводится по аналогии с лечением фибрилляции предсердий. В целях предупреждения рецидива трепетания или мерцания предсердий могут использоваться пропафенон, хинидин, новокаинамид, сердечные гликозиды, β -адреноблокаторы, кордарон, изоптин, этацизин и этмозин, а также другие ранее перечисленные средства. Выбор препарата и его дозы подбираются индивидуально в каждом конкретном случае, учитывая эффективность и переносимость лекарственного средства.
· Для урежения частоты сокращений желудочков в основном
принимают β -адреноблокаторы или изоптин. В случае их недостаточной
эффективности добавляют сердечные гликозиды: дигоксин, целанид в дозе 0, 125-0, 75 мг в сутки.
Немедикаментозные методы лечения фибрилляции предсердий (ФП).
1. Трансвенозная радиочастотная модификация АВ проведения (т. е. ограничение проведения предсердных импульсов на желудочки).
2. Трансвенозная радиочастотная абляция АВ соединения с имплантацией ЭКС в режиме VVI(R).
3. Трансвенозная абляция re-entry предсердий и/или очагов эктопической активности (по типу операций " коридор", " лабиринт" ). Такая процедура высокоэффективна, но весьма сложна технически и трудоемка.
Электрокардиостимуляция показана при бради и тахи-бради формах ФП (т. е. при синдроме слабости синусового узла и при АВ блокадах). Двухкамерная (DDD, при пароксизмальной форме ФП) или предсердная (AAI, в том числе с положением электрода в межпредсердной перегородке) стимуляция могут уменьшать частоту возникновения рецидивов. Однако различные виды электрокардиостимуляции (в том числе чреспищеводная) не купируют ФП.
Имплантируемый предсердный кардиовертер-дефибриллятор осуществляет разряды прямого тока с энергией 6 Дж, в ранние сроки (почти сразу) после детекции ФП. С учетом феномена электрофизиологического ремоделирования, раннее купирование ФП уменьшает предпосылки для частого рецидивирования и самоподдерживания ФП.
Трепетание и мерцание желудочков
Трепетание желудочков – это частая регулярная деятельность
желудочков более 250 сокращений в минуту, сопровождающаяся
прекращением кровообращения.
Мерцание (фибрилляция) желудочков – частая и беспорядочная деятельность желудочков. Фибрилляция желудочков (ФЖ) является наиболее частой причиной внезапной смерти. Выделяют первичную, вторичную и позднюю фибрилляцию желудочков.
Клиника. При данных нарушениях сердечного ритма кровоток прекращается немедленно. В случае пароксизмального трепетания или мерцания желудочков это ведет к syncope, приступу Морганьи-Эдамса-Стокса, а в случае постоянного – к клинической смерти.
С момента возникновения трепетания или мерцания желудочков
исчезает пульс, не прослушиваются сердечные тоны, артериальное
давление не определяется, кожные покровы становятся бледными с
синюшным оттенком. В течение 20-40 секунд больной теряет
сознание, могут появиться судороги, расширяются зрачки, дыхание
становится шумным и частым.
На ЭКГ при трепетании желудочков регистрируются
регулярные ритмические волны, напоминающие синусоидную
кривую c частотой 180-250 в минуту. Зубцы Р и Т не определяются.
При мерцании желудочков на ЭКГ регистрируются
непрерывно меняющиеся по форме, длительности, высоте и
направлению волны частотой 150-300 в 1 минуту.
Для прекращения трепетания и мерцания желудочков неотложно
применяют следующие меры:
1. При фибрилляции желудочков и невозможности немедленной дефибрилляции нанести удар кулаком в прекордиальную область и начать сердечно-легочную реанимацию.
2. Закрытый массаж сердца с частотой 90 в 1 мин и ИВЛ любым доступным способом (массаж и дыхание при работе вдвоем – 5: 1, а одним врачом – 15: 2). Ингаляции 100% кислорода. Интубация трахеи (не дольше 30 сек, не прерывать СЛР более чем на 30 сек).
3. Катетеризация центральной или периферической вены.
4. Адреналин по 1 мг в/в каждые 3-5 мин проведения сердечно-легочной реанимации.
5. Дефибрилляция последовательно с нарастающей мощностью – 200, а затем 360 Дж.
6. Массаж сердца и ИВЛ 1 мин, дефибрилляция 360 Дж и последовательное введение препаратов в/в:
· Лидокаин 1, 5 мг/кг.
· Повторить инъекцию лидокаина.
· Прокаинамид 1 г.
· Пропафенон 280 мг.
· Мониторировать жизненно важные функции.
Эффективность перечисленных мероприятий зависит от
промежутка времени, через которое они начаты, и возможности
проведения электрической дефибрилляции сердца.
Программа лечения асистолии (остановка сердца):
Ø если ритм не известен и возможна ФЖ, проводят дефибрилляцию;
Ø если диагностирована асистолия:
1) установка в/в доступов;
2) адреналин 1: 10 000 – 0, 5-1 мг (в/в болюсом);
3) интубация трахеи, если возможно в первые минуты;
4) атропин – 1 мг в/в болюсом (повторяют каждые 5 мин);
5) назначение бикарбоната натрия;
6) временная ЭКС.
Синдром WPW
Выделяют феномен WPW (бессимптомный, лечения не требует) и манифестирующий синдром WPW. Синдром WPW обусловлен наличием врожденных дополнительных проводящих путей (ДПП), соединяющих предсердия и желудочки в обход АВ-узла.
Синдром WPW дифференцируют от АВ-узловой тахикардии по величине интервала RP' на внутрисердечной или чреспищеводной эндограмме. При WPW он более 100 мс.
При синдроме WPW выделяют:
· пароксизмальную реципрокную АВ ортодромную тахикардию (антероградно импульс проводится через АВ узел, ретроградно – через ДПП),
· пароксизмальную реципрокную АВ антидромную тахикардию (антероградно – через ДПП, ретроградно – через АВ узел).
Купирование реципрокных наджелудочковых тахикардий при синдроме WPW: вагусные приемы, последовательное болюсное в/в введение АТФ 10-20-30 мг, при неэффективности – через 2 мин – верапамил в/в медленно 5-10 мг (максимально до 100 мг), при неэффективности через 20 мин – прокаинамид в/в медленно (под контролем АД! ) 500 мг со скоростью 50-100 мг/мин. При возможности – ввести зонд-электрод в пищевод до уровня правого предсердия и произвести сверхчастую стимуляцию током 10-30 мА, при максимально возможной длительности стимула. При неэффективности – электрическая кардиоверсия последовательно 200-360 Дж.
Плановое лечение синдрома WPW – катетерная радиочастотная аблация ДПП. Профилактическая антиаритмическая терапия при реципрокных тахикардиях проводится только при противопоказаниях или отказе больного от радиочастотной аблации.
На догоспитальном этапе целесообразно разделить все нарушения ритма и проводимости на требующие неотложную терапию и не требующие.
Нарушения ритма и проводимости, требующие неотложной терапии
§ пароксизмальная суправентрикулярная тахикардия;
§ пароксизмальное мерцание, трепетание предсердий;
§ желудочковая тахикардия (в т. ч. “пируэтная”);
§ желудочковая экстрасистолия в острейшей стадии инфаркта миокарда;
§ брадиаритмии с развитием приступов Морганьи-Эдемса-Стокса.
§ полная AV-блокада.
Нарушения ритма и проводимости, не требующие неотложной терапии
§ синусовые тахикардия, брадикардия и аритмия;
§ постоянная форма мерцания и трепетания предсердий без признаков сердечной декомпенсации;
§ экстрасистолия;
§ ускоренный идиовентрикулярный ритм; ритм из AV-соединения;
§ AV-блокада I и II степени у лиц без инфаркта миокарда в анамнезе и приступов Морганьи-Эдемса-Стокса;
- блокады ножек пучка Гиса.
При анализе клинической картины пароксизмальных нарушений сердечного ритма врач скорой помощи должен получить ответы на следующие вопросы:
1) Есть ли в анамнезе заболевания сердца, щитовидной железы? Необходимо выяснить возможную причину аритмии.
2) Какие лекарственные средства пациент принимал в последнее время? Некоторые лекарственные средства провоцируют нарушения ритма и проводимости – антиаритмики, диуретики, холиноблокаторы и т. д. Кроме того, при проведении неотложной терапии необходимо учитывать взаимодействие антиаритмиков с другими лекарственными средствами. Имеет значение эффективность использованных ранее препаратов.
3) Есть ли ощущение сердцебиения или перебоев в работе сердца? Аритмии, субъективно не ощущаемые, нередко не нуждаются в неотложной терапии; отсутствие ощущений, напротив, затрудняет определение давности аритмии. Уточнение характера сердцебиения позволяет до проведения ЭКГ ориентировочно оценить вид нарушений ритма – экстрасистолия, мерцательная аритмия и т. д.
4) Как давно возникло ощущение сердцебиения? От длительности существования аритмии зависит, в частности, тактика оказания помощи при мерцательной аритмии.
5) Не было ли обмороков, удушья, боли в области сердца?
Необходимо выявить возможные осложнения аритмии.
6) Были ли подобные пароксизмы ранее? Если да, то чем они купировались.
Нередко больные сами знают, какой из антиаритмиков помогает им эффективнее. Кроме того, иногда по эффективности антиаритмика можно определить вид нарушений ритма – например, аденозин эффективен только при суправентрикулярной тахикардии, лидокаин – при желудочковой тахикардии.
Общие принципы лечения аритмий
· В большинстве случаев аритмия является следствием основного заболевания (вторична) и, поэтому, лечение основного заболевания может способствовать лечению нарушения ритма. Например: тиреотоксикоз при фибрилляции предсердий или ишемическая болезнь сердца при желудочковой экстраситолии.
· Большинство аритмий сопровождается психосоматическими расстройствами, которые требуют проведения психокоррекции. При недостаточности немедикаментозных мероприятий наиболее эффективны алпразолам и современные антидепрессанты.
· Определенного успеха в лечении аритмий позволяет добиться метаболическая терапия. Однако, препараты первого поколения (рибоксин, инозие, оротат калия) – крайне низко эффективны. Более предпочтительны современные препараты (неотон, эспалипон, триметазидин, солкосерил, актовегин).
Классификация антиаритмических средств
1. Классификация E. Vaughan-Williams (1969):
1 класс – средства, действующие на натриевые каналы.
1А – удлиняют реполяризацию (хинидин, прокаинамид, дизопирамид, аймалин).
1B – укорачивают реполяризацию (лидокаин, тримекаин, мексилетин, токаинид).
1C – практически не влияют на реполяризацию (пропафенон, флекаинид, энкаинид, этмозин, этацизин, аллапинин).
2 класс – бета-адреноблокаторы (пропранолол, атенолол, метопролол, эсмолол, надолол, ацебутолол).
3 класс – средства, удлиняющие реполяризацию и действующие на калиевые каналы (амиодарон, соталол, ибутилид, дофетилид, бретилий).
4 класс - кальциевые блокаторы (верапамил, дилтиазем).
2. Классификация Сицилианского гамбита (1994):
Основная идея классификации – подбор препарата каждому конкретному больному индивидуально, с учетом всех особенностей того или иного лекарства. Классификация создавалась не для заучивания, ее применение упрощается с использованием компьютера. Состоит она из двух таблиц. По первой, определив механизм развития аритмии, находим уязвимые параметры и группы препаратов, которые могут на них повлиять. По второй таблице, выбирают конкретный препарат с учетом его клинических эффектов и действия на каналы, рецепторы, транспортные ферменты.
3. Препараты, не вошедшие в классификацию, но обладающие антиаритмическими свойствами.
· холинолитики (атропин, препараты красавки) – используют для увеличения ЧСС при брадикардиях, особенно велико их значение в лечении вегетативных дисфункций синусового узла;
· сердечные гликозиды (дигоксин, строфантин) – традиционные средства урежения сердечного ритма;
· аденозин (АТФ) – препарат для купирования реципрокных тахиаритмий;
· электролиты (растворы калия, магния, пероральные препараты калия и магния) – препараты калия обладают урезающим действием. Действуя на патогенетические механизмы, электролиты способствуют нормализации ритма сердца;
· дигидропиридиновые кальциевые блокаторы (нифедипин, нифедипин SR, амлодипин, фелодипин, лацидипин) – успешно применяются для лечения брадизависимых аритмий, поскольку приводят к умеренному увеличению ЧСС;
· ингибиторы ангиотензинпревращающего фермента (каптоприл, эналаприл, рамиприл, трандолаприл, квинаприл, лизиноприл) – доказан положительный эффект при желудочковых нарушениях ритма
· препараты омега-3-полиненасыщенных жирных кислот (омакор) – доказана эффективность в снижении желудочковых аритмий при ИБС.
Тестовые задания:
Вариант 1
1. Что характерно для мерцательной аритмии?
1) частота желудочковых комплексов более 120 в мин
2) отсутствие зубцов Р
3) наличие преждевременных комплексов QRS
4) укорочение интервалов PQ
5) наличие дельта-волны
2. Какие ЭКГ-критерии характерны для желудочковой экстрасистолии?
1) преждевременный комплекс QRS
2) экстрасистолический комплекс QRS расширен, деформирован
3) наличие полной компенсаторной паузы
4) измененный зубец Р перед экстрасистолическим комплексом
5) правильно 1, 2, 3
3. Какие ЭКГ-критерии характерны для наджелудочковой экстрасистолии?
1) преждевременный комплекс QRS
2) экстрасистолический комплекс похож на основной
3) наличие неполной компенсаторной паузы
4) наличие деформированного зубца Р перед экстрасистолическим комплексом
5) правильно все
4. При каких заболеваниях чаще всего встречается мерцательная тахиаритмия?
1) гипертрофическая кардиомиопатия
2) митральный стеноз
3) тиреотоксикоз
4) миокардит
5) правильно 2 и 3
5. Какие препараты показаны для купирования пароксизмальной наджелудочковой тахикардии?
1) ритмилен
2) финоптин
3) гилуритмал
4) кордарон
5) все перечисленное
6. Какие препараты показаны для купирования пароксизмальной желудочковой тахикардии?
1) ритмилен
2) дигоксин
3) финоптин
4) кордарон
7. Какое осложнение наблюдается при мерцательной аритмии?
1) тромбоэмболический синдром
2) инфаркт миокарда
3) гипертонический криз
8. Наиболее неблагоприятный прогностический признак у больных острым инфарктом миокарда:
1) мерцательная аритмия
2) ранняя желудочковая экстрасистолия
3) групповые желудочковые экстрасистолы
4) политопные желудочковые экстрасистолы
5) наджелудочковые экстрасистолы
9. Для лечения пароксизмальных наджелудочковых тахикардий при синдроме Вольфа-Паркинсона-Уайта наилучшим средством считается:
1) дигоксин
2) анаприлин
3) новокаинамид
4) кордарон
10. Показаниями к проведению электроимпульсной терапии являются:
1) быстрое прогрессирование на фоне приступа тахиаритмии признаков сердечной недостаточности, недостаточности коронарного или мозгового кровообращения
2) брадисистолическая форма мерцательной аритмии
3) тахиаритмии, развившиеся на фоне интоксикации сердечными гликозидами
Ситуационные задачи:
Задача 1.
Пациент К., 63 лет, находился на стационарном лечении в кардиологическом отделении на 5-е сутки после перенесенного ОИМ. Получал стандартную терапию (иАПФ, β -блокатор, дезагрегант, статин, нитраты, гепарин). Около 4 часов утра предъявил жалобы на чувство сильного сердцебиения, дискомфорта в области сердца, нарастающей общей слабости и одышки. На ЭКГ:
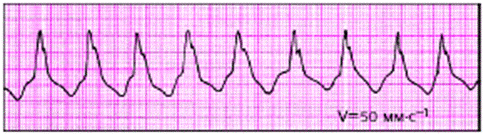
В течение последующих 10 минут состояние больного ухудшилось: кожные покровы бледные, диффузный гипергидроз, потерял сознание. Зрачки несколько расширены. Пульс и АД не определяются. Зарегистрирована ЭКГ (а), начаты реанимационные мероприятия. Через несколько минут зарегистрирована ЭКГ (б), продолжены реанимационные мероприятия.
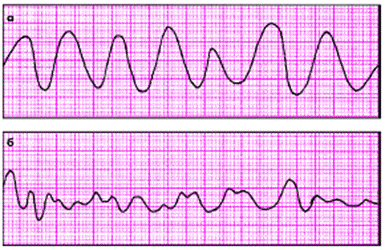
1) Охарактеризуйте нарушения ритма на представленных записях ЭКГ.
2) В чем причина данных аритмий?
3) Какие меры следует применять в постинфарктом периоде для профилактики подобных аритмий?
4) Какие реанимационные мероприятия необходимы больному?
5) В случае успеха реанимационных мероприятий какие коррективы следует внести в лечение?
Задача 2.
Больная К., 19 лет, через 2 недели после перенесенного ОРВИ обратила внимание на повышенную утомляемость, слабость, ощущение «усиленных» сердечных тонов и перебоев в работе сердца, колющие боли в области сердца продолжительностью до нескольких секунд, несвязанные с физической нагрузкой, одышку при умеренной подъеме по лестнице на один этаж.
Объективный статус. Больная астенического телосложения. Кожные покровы умеренно бледные. Температура тела 36, 7 °С. Над областью легких выслушивается везикулярное дыхание, ЧДД 16 в минуту. Область сердца при осмотре не изменена. Верхушечный толчок ослаблен, локализован в V межреберье по 1. mediaclavicularis sinistra. Границы относительной сердечной тупости: левая – V межреберье по 1. mediaclavicularis sinistra, верхняя по II межреберью, правая на 2 см кнаружи от правого края грудины. При аускультации сердца: тоны приглушенные, аритмичные, на верхушке выслушивается мягкий систолический шум. ЧСС 52 уд/мин. АД 110/70 мм рт. ст. Живот мягкий, безболезненный. Мягко-эластичный нижний край печени пальпируется под краем реберной дуги. Размеры печени по Курлову 9х8х7 см.
Данные дополнительного обследования
Общий анализ крови: гемоглобин 130 г/л, эритроциты 4, 5х1012/л, лейкоциты 8, 2х109/л, эозинофилы 2%, палочкоядерные 7%, сегментоядерные 60%, моноциты 15%, лимфоциты 16%, СОЭ 20 мм/ч.
Биохимический анализ крови: общий белок 74 г/л, креатинин 78 мкм/л, мочевина 5, 2 мм/л, АЛТ 24 Ед/л, ACT 30 Ед/л, билирубин общий 12 мкмоль/л, К+ 4, 6 мэкв/л, Na+ 138 мэкв/л.
Общий анализ мочи – без патологии.
Рентгенография органов грудной полости: признаки центрального венозного застоя в лёгких, признаки кардиомегалии (кардиоторакальный индекс 60%).
На ЭКГ:
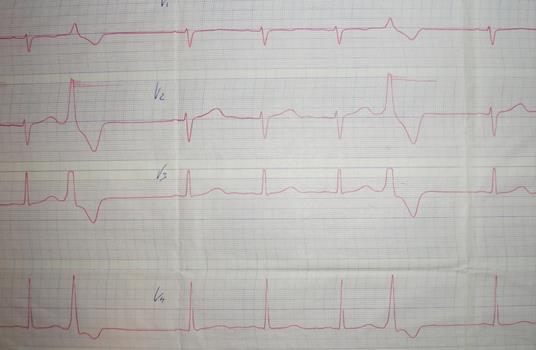
1. Какое нарушение ритма выявлено у пациентки?
2. Поставьте развернутый клинический диагноз.
3. Опишите тактику ведения больной.
Нуждается ли пациентка в оказании неотложной врачебной помощи?
Вариант 2
1. При бигеминии экстрасистолия возникает после:
1) двух синусовых комплексов
2) каждого синусового комплекса
3) трех синусовых комплексов
2. Дефицит пульса – это:
1) число сокращений сердца меньше количества пульсовых волн на лучевой артерии
2) число сокращений сердца больше количества пульсовых волн на лучевой артерии
3) число сокращений сердца равно количеству пульсовых волн на лучевой артерии
3. Рефлекторные способы купирования аритмии эффективны при:
1) пароксизмальной мерцательной аритмии
2) пароксизмальном трепетании предсердий
3) пароксизмальной наджелудочковой тахикардии
4) синусовой тахикардии
5) пароксизмальной желудочковой тахикардии
4. Противопоказаниями к применению рефлекторных способов купирования наджелудочковых тахикардий являются:
1) ИБС, в том числе острый инфаркт миокарда, постинфарктный кардиосклероз
2) синдром слабости синусового узла
3) хроническая сердечная недостаточность II-III стадии
4) правильно все
5. Антиаритмическая терапия не проводится при следующих нарушениях сердечного ритма:
1) постоянной мерцательной аритмии
2) синусовой аритмии
3) синусовой тахикардии
6. Как изменяется пресистолический шум у больных митральным стенозом при возникновении мерцательной аритмии?
1) значительно усиливается
2) незначительно усиливается
3) не изменяется
4) исчезает
5) уменьшается
7. Какой антиаритмический препарат является наименее безопасным и достаточно эффективным при лечении тахиаритмий, вызванных дигиталисной интоксикацией?
1) новокаинамид
2) лидокаин
3) изоптин
4) индерал
5) хинидин
8. У больного с ИБС – острым трансмуральным переднеперегородочным инфарктом миокарда возникли частые желудочковые экстрасистолы. Какой из перечисленных препаратов необходимо ему ввести?
1) строфантин
2) лидокаин
3) обзидан
4) финоптин
5) дигоксин
9. У больного с ИБС – острый трансмуральный передне-перегородочный инфаркт миокарда, развилась фибрилляция желудочков. Ваша тактика:
1) ввести строфантин
2) произвести кардиоверсию
3) ввести обзидан
4) ввести кордарон
10. У больного с ИБС – постинфарктный кардиосклероз. Выявлен синдром слабости синусового узла, последние 2 недели ежедневно возникают приступы мерцательной тахиаритмии, отмечаются эпизоды брадикардии, сопровождающиеся головокружениями. Ваша тактика:
1) назначить хинидин
2) назначить новокаинамид
3) провести имплантацию постоянного искусственного водителя ритма
4) назначить дигоксин
5) провести временную кардиостимуляцию
Ситуационные задачи:
Задача 1
Больной К., 48 лет, обратился в клинику с жалобами на тяжесть в затылочной области, приступы неритмичного сердцебиения, возникающие ежедневно, чаще вечером, в покое, после приема пищи или умеренного количества алкоголя, продолжительностью до 2 ч, сопровождающиеся ощущением нехватки воздуха и повышением артериального давления. Приступы купируются самостоятельно или при приеме 12, 5 мг атенолола.
Анамнез заболевания. Впервые приступ сердцебиения возник после эпизода употребления алкоголя 6 лет назад. Бригадой скорой медицинской помощи зарегистрировано нарушение сердечного ритма, купировавшееся после в/в введения лекарственного препарата (названия не помнит) и перорального приёма таблетки феназепама. В течение последних 5 лет стал отмечать появление артериальной гипертензии (максимальное АД 160/100 мм рт. ст. ), ситуационно принимал гипотензивные препараты. Приступы «аритмии» возникали 3-4 раза в год, купировались самостоятельно. В течение последнего месяца приступы участились до 4-6 раз в неделю.
Семейный анамнез: отец больного в возрасте 50 лет перенес инфаркт миокарда.
По профессии – госслужащий, профессиональные вредности отрицает. Алкоголь употребляет не чаще 2 раз в месяц, не более 100 мл в пересчёте на чистый этанол.
Объективный статус. При осмотре состояние удовлетворительное. Телосложение правильное, гиперстеническое, рост 185 см, вес 120 кг, индекс массы тела 35 кг/м2. Кожные покровы и видимые слизистые чистые, физиологической окраски. Регионарные лимфатические узлы не увеличены, периферических отеков нет. Щитовидная железа подвижная, безболезненная при пальпации, обе доли умеренно увеличены.
Дыхание свободное через нос, ЧДД 16 в мин. При перкуссии звук ясный, легочный; границы легких в пределах физиологической нормы. При аускультации дыхание везикулярное, проводится во все отделы.
Область сердца визуально – без патологии. Границы относительной сердечной тупости: правая – правый край грудины, левая – на 1 см кнутри от левой среднеключичной линии, верхняя – верхний край III ребра. При аускультации тоны сердца ясные, звучные, ритмичные. Пульс 82 уд/мин, дефицита нет. Пульсация периферических сосудов сохранена. Сосудистые шумы над проекцией экстракраниального отдела брахиоцефальных артерий, брюшного отдела аорты, почечных артерий не выслушиваются. АД 130/80 мм рт. ст. на обеих руках.
При обследовании органов брюшной полости патологии не выявлено.
Мочеиспускание свободное, безболезненное, дизурических явлений нет. Почки не пальпируются.
Данные дополнительного обследования
Общий анализ крови: эритроциты 5, 4х1012/л, гемоглобин 157 г/л, лейкоциты 6, 7х109/л, тромбоциты 209х109/л., СОЭ 2 мм/ч.
Общий анализ мочи: удельный вес 1020, реакция кислая, прозрачность полная, цвет желтый. Белка, глюкозы нет. Цилиндров нет. Лейкоциты – 1-2 в поле зрения, эритроциты 0-1 в поле зрения.
Биохимический анализ крови: общий белок 75 г/л, общий билирубин 13, 3 ммоль/л, креатинин 91, 3 ммоль/л, глюкоза 5, 42 ммоль/л, холестерин 5, 7 ммоль/л, триглицериды 2, 84 ммоль/л, К+ 4, 42 ммоль/л, Na+ 140 ммоль/л, ACT 17 Ед/л, АЛТ 16 Ед/л.
Тиреоидный профиль: ТТГ 3, 48 мМЕ/л, свободный Т4 18, 16 мМЕ/л.
ЭКГ на момент осмотра:
|
|
Рентгенография грудной клетки: легочные поля прозрачные, патологических теней нет. Корни структурны, диафрагма обычно расположена, плевральные синусы свободные. Сердце не расширено в поперечнике. Аорта уплотнена.
ЭхоКГ: аорта уплотнена, не расширена, 3, 8 см в диаметре. Левое предсердие 4, 1 см. Левый желудочек не расширен, КДР 5, 5 см, КСР 3, 1 см. Глобальная сократительная способность миокарда левого желудочка сохранена, ФВ > 60%. Зоны гипо- и акинеза не выявлены. ТМЖП 1, 0 см, ТЗСЛЖ 1, 1. Правое предсердие 3, 5 см. Передне-задний размер правого желудочка 3, 1 см. Признаки лёгочной гипертензии отсутствуют. Створки аортального клапана не уплотнены, амплитуда раскрытия нормальная. Патологии клапанов нет. Функция диастолического расслабления миокарда нарушена Е/А = 3, 53/0, 62 = 0, 85 (< 1). Заключение: нарушение диастолической функции миокарда левого желудочка. Уплотнение створок аорты.
Тредмил-тест: исследование выполнено по протоколу R. Bruce, в период сохранения синусового ритма, остановлено в связи с достижением максимальной ЧСС (143 уд/мин). Самочувствие удовлетворительное, жалоб нет. АД до нагрузки 131 /90 мм рт. ст. и на всех ступенях нагрузки соответствовало выполняемой работе. АДтах 214/95 мм рт. ст. на пятой ступени (10, 1 mets). Нормализация АД к 4 мин восстановительного периода. Исходно зарегистрирована частая предсердная экстрасистолия. За время исследования нарушений ритма, проводимости и ишемических изменений не зарегистрировано.
Консультация окулиста: гипертоническая ретинопатия I стадии.
1) Какое нарушение ритма выявлено у пациента? Опишите электрофизиологические механизмы формирования данного нарушения ритма сердца.
2) Сформулируйте клинический диагноз.
3) Какое дополнительное обследование вы рекомендуете больному?
4) Назначьте лечение.
Задача 2.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|