
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
ХИРУРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ МОЧЕПОЛОВОЙ СИСТЕМЫ Заболевания урологического профиля:
Острый цистит - это остро возникшее воспаление слизистой оболочки мочевого пузыря. Как правило, заболевание хорошо поддается терапии, однако в ряде случаев могут иметь место тяжелые осложнения, угрожающие жизни.
Цистит является самым распространенным урологическим заболеванием и одной из часто встречаемых инфекций вообще. Наиболее характерно острое воспаление мочевого пузыря для женской половины населения, что связано с анатомическими особенностями мочеиспускательного канала. Он имеет больший диаметр (чем у мужчин) и малую длину, что создает благоприятные условия для проникновения патогенной флоры в мочевой пузырь. Кроме того, наружное отверстие мочеиспускательного канала близко граничит с прямой кишкой и влагалищем, которые могут стать источником инфекции. Если сравнить количество случаев у мужчин и женщин, то последние страдают циститом в 5 или 6 раз чаще. Примерно около 10 процентов острых циститов переходят в хроническую форму.
Острый цистит может быть как первичным, так и вторичным. Первичное воспаление мочевого пузыря является самостоятельным заболеванием и встречается чаще у женщин. Вторичный цистит, то есть цистит осложняющий течение других патологических состояний, например аденомы, встречается преимущественно у мужчин. Согласно статистике большинство заболеваний цистита приходится на возраст двадцати – сорока лет, что связано с активной половой жизнью в этот период.
Причины острого цистита
Причины возникновения цистита весьма разнообразны. Способствовать развитию заболевания может несоблюдение правил личной гигиены, всевозможные анатомические особенности строения органов мочеполовой системы, препятствующие нормальному оттоку жидкости, заболевания тканей и структур, окружающих мочевой пузырь, инфекция, воздействие лекарств и химикатов. Однако в большинстве случаев острый цистит является следствием одновременного воздействия разных факторов.
Обычно пусковым фактором является переохлаждение организма и снижение защитных сил. Повлиять на возникновение болезни могут и микротравмы (появившиеся, например, во время полового акта). Яркое проявление этого - дефлорационный цистит
В подавляющем большинстве случаев острого цистита, причиной заболевания все же является инфекция. Возбудителями могут быть бактерии, вирусы, грибки, простейшие.
Бактериальный цистит чаще всего вызывается стафилококком, кишечной палочкой, протеем или их сочетанием. В моче при цистите могут быть обнаружены нити актиномицетов (грибов), кандид, влагалищных трихомонад.
Особую группу составляют вирусные инфекционные циститы, которые не редко являются осложнением респираторных инфекций, вызванных аденовирусами. В этом случае микробы попадают в мочевой пузырь с током крови. Вирусный цистит чаще встречается у мальчиков и мужчин, так как именно для них наиболее свойственен такой способ проникновения инфекции в мочевой пузырь.
Слизистая оболочка органа обладает сильным местным иммунитетом, благодаря которому незначительное количество микробов может находиться в пузыре, не приводя к развитию цистита. Однако в ряде случаев иммунная система человека может ослабевать, что, например, отмечается в случае стресса, переохлаждения, эндокринной патологии, после операций. Поэтому если уровень защитных сил ослабевает, имеющиеся микроорганизмы смогут свободно расти и размножаться, что приведет к развернутой клинической картине острого цистита.
Подытожив вышесказанное, можно выделить четыре основных способа проникновения инфекции в мочевой пузырь:
- Восходящий путь (наиболее характерен для женщин) – из половых органов и кишечника;
- Нисходящий путь (если имеет место пиелонефрит) - из почек;
- Гематогенный путь (с током крови) – если в организме имеет место другой очаг инфекции. Он наиболее характерен для мужчин;
- Инструментальный путь (во время медицинских манипуляций).
Причинами циститов неинфекционной природы являются вещества (лекарства, химикаты), которые попадая в мочевой пузырь, приводят к раздражению его слизистой оболочки и развитию асептического (безмикробного) воспаления. Существует уротропиновый и фенацетиновый цистит.
Имеет место и лучевой цистит, который может развиться в период лучевой терапии онкологических заболеваний.
Симптомы острого цистита
Классической триадой симптомов при остром цистите является сочетание таких признаков как дизурия (нарушение мочеиспускания), гематурия (присутствие крови в моче) и лейкоцитурия (присутствие в моче лейкоцитов или гноя). Наличие всех трех симптомов не обязательно, однако говорить о цистите становится возможным, если в анализе мочи есть признак воспаления, то есть имеются лейкоциты (белые кровяные тельца), а также выражена клиническая картина болезни.
К дизурическим симптомам острого цистита относят учащенное мочеиспускание. Интервалы между походами в туалет могут сокращаться до 5 – 15 минут. В том числе и в ночное время суток. Однако объем каждой порции мочи не велик, что связано с тем, что жидкость не успевает накапливаться в пузыре. В некоторых случаях отмечаются императивные позывы, которые носят повелительный характер, то есть не поддаются усилию воли, и, соответственно, могут приводить к неудержанию мочи.
Прохождение жидкости по уретре сопровождается чувством зуда, жжения и боли. Особенно часто болевой синдром усиливается в самом конце акта мочеиспускания, что объясняется ущемлением нервных окончаний, которые расположены в области шейки. Также у пациентов с острым циститом отмечается боль в нижней половине живота, в области лобка и половых органов.
Лечение острого цистита
1. Обильное питье. Для лечения острого цистита необходимо употреблять большое количество жидкости. Чем больше будет выпито, тем активнее будет вымываться инфекция и токсины из мочевого пузыря. Отдавать предпочтение следует мочегонным напиткам, например морсу из клюквы, березовому соку. Щелочные растворы (негазированные минеральные воды, раствор пищевой соды или минеральные соли (цитрат магния и кальция)) помогают нейтрализовать кислую среду мочи, тем самым уменьшить зуд, жжение и облегчить состояние;
2. Тепло. Прикладывание грелки с теплой водой, физиопроцедуры, сопровождающиеся прогреванием области мочевого пузыря помогают снять спазм сосудов и в значительной степени уменьшить выраженность симптомов болезни;
3. Лекарственные травы. Хорошим уросептическим и мочегонным эффектом обладают листья толокнянки, цветы василька, крапива, трава зверобоя, медвежьи ушки, хвощ полевой;
4. Диета. Обязательно следует исключить во время острого цистита продукты питания, содержащие большое количество специй (в том числе магазинные полуфабрикаты или готовые изделия), соли, а также алкоголь в любых количествах;
5. Растительные лекарственные препараты: Канефрон по 50 капель три раза в сутки, Фитолизин по 1 чайной ложке, разведенной в 100 мл питьевой воды 3 – 4 раза в сутки;
6. Антибактериальные препараты (антибиотики). Принимать их следует строго по назначению врача. Важно отметить, что прерывать курс терапии нельзя даже после исчезновения симптомом заболевания.
7. Противовирусные препараты;
8. Противогрибковые препараты (антимикотики).
Не смотря на то, что острый цистит хорошо поддается терапии, перед началом приема любых лекарственных средств, следует посетить врача и сдать необходимые анализы. Только после этого специалист сможет дать грамотный совет о том, как лечить острый цистит в каждом конкретном случае.
Осложнения острого цистита
Осложнениями острого цистита являются:
- Пиелонефрит;
- Интерстициальный цистит;
- Простатит;
- Пузырно-мочеточниковый рефлюкс.
Профилактика острого цистита
- Соблюдение правил личной гигиены;
- Одежда по погоде;
- Своевременное и полное лечение урологических и гинекологических заболеваний.
Баланопостит.
Баланопоститом называется сочетанное воспаление крайней плоти и головки полового члена. При локализованном воспалении лишь крайней плоти болезнь называется «поститом», а изолированный воспалительный процесс только головки полового члена именуется «баланитом». 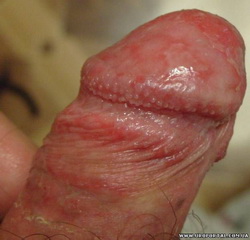 Воспаление крайней плоти и головки полового члена - баланопостит. К деликатному мужскому заболеванию баланопоститу чаще всего приводит недостаточное соблюдение гигиены половых органов. В результате этого под крайней плотью образуется идеальная среда для размножения стрептококков, стафилококков, кишечной палочки и других болезнетворных микроорганизмов.
Воспаление крайней плоти и головки полового члена - баланопостит. К деликатному мужскому заболеванию баланопоститу чаще всего приводит недостаточное соблюдение гигиены половых органов. В результате этого под крайней плотью образуется идеальная среда для размножения стрептококков, стафилококков, кишечной палочки и других болезнетворных микроорганизмов.
Инфекция может попасть на половой член мужчины во время незащищённого секса, если у партнёрши есть дисбактериоз влагалища. Возможно также инфекционное заражение головки полового члена при оральном или анальном контакте. Аллергические и токсические формы баланопостита встречаются значительно реже.
Среди факторов, провоцирующих развитие баланопостита, называют также фимоз (сужение кожи крайней плоти). Это заболевание приводит к неполному обнажению головки полового члена и, следовательно, к его недостаточной гигиене.
Условия для размножения инфекции и развития баланопостита могут создать заболевания, связанные с нарушениями обмена веществ и со значительным снижением иммунитета, например, сахарный диабет.
Симптомы баланопостита
Клиническими симптомами баланопостита являются покраснение, а также сильный отёк крайней плоти и головки полового члена. Больные с симптомами баланопостита жалуются на ощущение жжения или зуда. Нередко заболевание сопровождается генитальными выделениями с неприятным запахом. Баланопостит иногда вызывает увеличение лимфатических паховых узлов и изъязвления головки полового члена.
Более поздним симптомом баланопостита считается гной, выделяемый из препуциального мешка (кожной складки крайней плоти полового члена). Длительный воспалительный процесс приводит к снижению чувствительности головки полового члена и может повлиять на качество оргазма.
Игнорирование симптомов баланопостита также может закончиться распространением инфекции в мочевыделительную систему, развитием уретрита, пиелонефрита, почечной недостаточности и т. д.
Диагностика баланопостита
Диагноз «баланопостит» устанавливается врачом-урологом во время физикального осмотра. Проведение дополнительных анализов при явных клинических симптомах баланопостита, как правило, не требуется.
В диференционной диагностике баланопостита от болезни Рейтера, лишая кожи, лейкоплакии или онкологии полового члена применяются изучение бактериального посева выделений уретры, крайней плоти и головки полового члена.
Иногда необходима также биопсия тканей половых органов.
Лечение баланопостита
Лечение баланопостита комплексное и включает в себя решение, как минимум, 3 задач. Лечить баланопостит, как и большинство других инфекционных заболеваний, нужно с применением антисептиков и иммуномодуляторов. Головку и крайнюю плоть полового члена рекомендуется обрабатывать растворами Мирамистина или Хлоргексидина в течение 1 недели и дольше.
Важно также помнить, что гормональные препараты в лечении баланопостита на сегодняшний день практически не применяются, а назначение антибиотиков оправдано лишь в случае доказанной бактериальной этиологии заболевания.
Как лечить баланопостит с помощью иммуномодуляторов?
Препараты для местного повышения иммунитета назначаются индивидуально с целью улучшить защитные свойства слизистой оболочки половых органов. Наиболее часто при баланопостите рекомендуется ректальный приём Генферона или орошения Циклофероном.
Эффективное лечение баланопостита возможно лишь при соблюдении усиленной интимной гиены. Больным рекомендуется тщательно мыть половые органы несколько раз в день тёплым мыльным раствором. После душа обязательно тщательное осушение головки полового члена.
Профилактика баланопостита
Избежать развития баланопостита или рецидивов заболевания можно с помощью тщательной интимной гигиены. Вторым важным фактором мужского здоровья является постоянный половой партнер и ответственное отношение партнёрши к своему здоровью. Регулярные осмотры у гинеколога позволят ей своевременно выявить дисбактериоз влагалища и предотвратят развитие баланопостита у мужчины.
Варикоцеле. Варикоцеле - это варикозное расширение вен яичка и семенного канатика. Варикоцеле одно из самых распространенных заболеваний среди мужчин, которое часто приводит к весьма неприятным последствиям. Причины варикоцеле Варикоцеле развивается в результате двух причин. 1. Врожденная слабость сосудистой стенки. Чаще всего варикоцеле развивается в результате генетической предрасположенности к такого рода проблемам. Практически всегда у кого-то из родственников пациента с варикоцеле обнаруживаются варикозное расширение вен конечностей, плоскостопие, пороки клапанов сердца, фимоз или другие проявления недостаточности соединительной ткани. Часто эти заболевания сопутствуют друг другу. 2. Повышенное давление крови в венах малого таза или мошонки. На самом деле это скорее предрасполагающий фактор, нежели причина заболевания. Но иногда встречаются настолько явно выраженные анатомические изменения, ведущие к повышению давления в венах, что этот фактор становится причиной варикоцеле. Яичковая вена может перегибаться, пережиматься другими сосудами, проходить через складки тканей и т. д. Все это приводит к сужению просвета вены и как следствие - повышению давления в ней. Реже повышение давления крови в вене вызывается общими явлениями - хронические запоры или диарея, поднятие тяжестей, напряжение мышц брюшного пресса и т. д. Эти факторы могут способствовать развитию варикоцеле, но едва ли способны стать причиной заболевания. В чем заключается варикоцеле По венам мошонки кровь течет от яичка и окружающих тканей к сердцу. При этом кровь течет снизу вверх, против силы тяжести. В норме обратному току крови по венам препятствует специальный клапанный аппарат венозной стенки. При расширении вен эти клапаны перестают работать, в результате чего кровь начинает совершать в вене так называемые " маятникообразные движения". В итоге кровоток резко замедляется, и страдает кровоснабжение яичка в целом. Нарушение кровоснабжения яичка приводит к тому, что его обедненные кислородом ткани начинают хуже функционировать. Кроме того, температура яичек в норме на несколько градусов ниже температуры тела. При варикоцеле яичко находится в окружении сплетения расширенных вен, температура его становится равной температуре тела, и функция угнетается еще больше. Все это приводит к появлению симптомов заболевания. Степени развития варикоцеле По тому, насколько сильно расширены вены яичка и семенного канатика, различают 4 степени варикоцеле. 1 степень - вены яичка не прощупываются руками, их варикозное расширение определяется только инструментально (УЗИ, допплерография). 2 степень - расширение вен прощупывается в положении стоя, в положении лежа варикоцеле не определяется. 3 степень - расширенные вены прощупываются и в положение стоя, и в положение лежа. 4 степень - расширенные вены яичка и семенного канатика видны невооруженным глазом. Чаще всего варикоцеле развивается у юношей в период полового созревания, быстро достигает какой-то степени и больше не прогрессирует. Крайне редко одна степень варикоцеле переходит в другую. Практически всегда варикоцеле бывает левосторонним. Очень редко приходится сталкиваться с двусторонним варикоцеле и исключительно редко варикоцеле развивается справа. Проявления варикоцеле Как уже было сказано, при варикоцеле страдает функция яичка. Это может проявляться двумя путями - либо возникает боль или неприятные ощущения в яичках, либо мужчина становится бесплодным. Описанные симптомы встречаются у разных мужчин с варикоцеле по-разному. Если принять всех мужчин, страдающих варикоцеле, за 100%, то у половины из них не будет никаких проявлений заболевания, 25% будут испытывать неприятные ощущения в яичке и 25% будут страдать бесплодием. Причем эти цифры никак не зависят от стадии заболевания. Боли в яичках при варикоцеле Чаще всего боли или неприятные ощущения имеют тянущий, давящий характер, часто пациенты описывают это состояние как тяжесть в мошонке. Обычно эти ощущения не присутствуют постоянно, а появляются после физических нагрузок, полового акта, тепловых процедур или после длительного малоподвижного состояния. Совсем необязательно неприятные ощущения в мошонке при левостороннем варикоцеле появляются именно слева. Чаще всего пациенты затрудняются определить, в какой половине они выражены сильнее, и нередко боли локализуются главным образом справа. Бесплодие и варикоцеле Среди всех мужчин, страдающих бесплодием, варикоцеле отмечается у 40% из них. При этом относительно редко варикоцеле проявляется какими-либо другими симптомами. Поэтому все мужчины, показатели спермограммы которых не соответствуют норме, обязательно должны пройти обследование на этот счет. Нарушение кровоснабжения ткани яичка и его терморегуляции приводят к угнетению функции сперматогенного эпителия. В результате этого в спермограмме может снижаться количество сперматозоидов, ухудшаться показатели их подвижности и морфологии. Но это еще не все механизмы бесплодия при варикоцеле. Ткань яичка относится к разряду так называемых забарьерных тканей. Это означает, что в норме иммунная система организма никогда не встречается с тканью яичка и " не знакома" с ней. При варикоцеле венозная стенка может перестать выполнять функцию барьера. В этом случае факторы иммунитета добираются до ткани яичка и начинают воспринимать ее как чужеродную ткань. Развивается так называемое асептическое аутоиммунное воспаление. Оно выражено тем сильнее, чем в лучшем состоянии находится иммунитет организма мужчины. Самое плохое здесь заключается в том, что вырабатывающиеся антитела действуют и на здоровое яичко, вызывая такое же воспаление в нем. Бессимптомное течение варикоцеле Это наиболее распространенный вариант заболевания. Большая часть случаев варикоцеле протекает бессимптомно, никак не беспокоит человека. Многие мужчины живут с варикоцеле всю жизнь, имеют детей и знать не знают ничего про это заболевание. Часто варикоцеле оказывается случайной находкой при прохождении осмотра совершенно по другому поводу. Как уже было сказано, варикоцеле редко прогрессирует, поэтому если симптомов заболевания нет, то они скорее всего и не появятся. Однако нередко происходит и обратное - у мужчин в возрасте появляются боли в яичках или изменения в спермограмме, связанные с варикоцеле. Диагностика варикоцеле Начиная со второй степени варикоцеле обнаруживается урологом при осмотре. Если увеличение вен значительное, и диагноз не оставляет сомнений, то дополнительного обследования не требуется. Если степень варикоцеле маленькая, то нужно провести специальное обследование - УЗИ или допплерографию мошонки. УЗИ или допплерография при подозрении на варикоцеле обязательно должны проводиться в двух положениях пациента - лежа и стоя. Если это не сделано, обследование теряет всякий смысл. Какой именно метод обследования выбрать, большого значения не имеет. Допплерография точнее, и позволяет окончательно подтвердить или опровергнуть диагноз. Однако выполненное грамотным специалистом УЗИ органов мошонки также рассеивает все сомнения по поводу диагноза варикоцеле. Допплерография или УЗИ мошонки в положениях лежа и стоя должны обязательно проводиться всем мужчинам при бесплодии и при болях в яичках. Помимо всего сказанного, при варикоцеле обязательно должна быть сделана спермограмма. Лечение варикоцеле Существуют только оперативные способы лечения варикоцеле. Если вам придется где-нибудь услышать о лечении варикоцеле без операции - не верьте этому, эффективного лечения варикоцеле без операции не существует. Профилактика варикоцеле Варикоцеле развивается главным образом в силу анатомической или генетической предрасположенности к этому заболеванию. Поэтому ни о какой особенной профилактике варикоцеле речь не идет. После окончания периода полового созревания (лет 19-20) есть смысл пройти обследование у уролога, и если никаких признаков варикоцеле обнаружено не будет, на этот счет можно не волноваться. Если варикоцеле уже есть, то нужно стараться избегать тяжелых физических нагрузок и проблем со стулом. И то и другое ведет к повышению внутрибрюшного давления и в результате давления крови в венах малого таза, что может привести к прогрессированию заболевания. При болях в яичке, вызванных варикоцеле, может помочь холод на область мошонки и применение сосудосуживающих препаратов. Напротив, расширяющие сосуды лекарства и тепло в такой ситуации противопоказаны. Однако во всех этих случаях значительно прогрессивнее вовремя сделать операцию. Это позволит избавиться от болезни и всех ее проявлений, что сделает жизнь радостнее и счастливее. Фимоз, парафимоз.
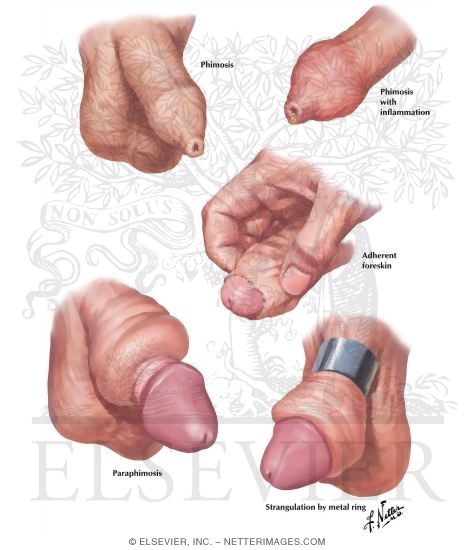
Фимоз - это сужение крайней плоти, при котором головка полового члена не открывается совсем или открывается с трудом и болезненно.
Причины фимоза:
Фимоз бывает врожденный и приобретенный. Частота встречаемости в среднем составляет 2-3% всего мужского населения.
Врожденный фимоз бывает у большинства у детей раннего возраста. Некоторые исследователи называют это состояние физиологическим фимозом. Чаще всего фимоз у детей проходит сам, головка открывается. Однако до того момента, как головка открылась, следует уделять особое внимание ее гигиене, лучше всего раз в день промывать головку антисептиками (хлоргексидин, мирамистин, и др. ). Как правило, к 6-7 годам головка полового члена должна открываться свободно, и если этого не происходит, то необходима операция.
Приобретенный фимоз развивается как следствие заболеваний, травмы полового члена. У детей фимоз может возникнуть после резкого открывания головки при физиологическом фимозе, когда возникает разрыв внутреннего листка крайней плоти. Раны заживают и формируется рубцовый фимоз. Также к формированию фимоза могут приводить воспалительные заболевания в области головки и крайней плоти — баланопостит. В случае отсутствия явных травматических причин развития фимоза необходимо исключить наличие у пациентов сахарного диабета.
Особенности фимоза.
Необходимо отметить довольно частое сочетание фимоза и короткой уздечки полового члена. Уздечка полового члена это продольная складка листка крайней плоти, идущая от наружного отверстия мочеиспускательного канала к венечной борозде. Лечение при этой ситуации такое же, как и при фимозе.
Среди осложнений фимоза можно выделить приращение крайней плоти к головке, когда головка полового члена длительно не открывается совсем, что в итоге приводит к слипанию, а затем приращению участков крайней плоти к головке.
Следует отметить, что при исследованиях и анализе пациентов с раком полового члена фимоз был выявлен в 25%случаев. Доказано, что циркумцизия (обрезание кожи крайней плоти) в раннем возрасте устраняет риск развития рака полового члена.
Лечение фимоза.
Основным методом лечения фимоза является операция — циркумцизия или «обрезание». Продолжительность операции около 20 минут. Пациент может покинуть клинику уже примерно через 1 час после операции обрезания. В нашей клинике применяется также уникальная немецкая методика данной операции, заключающаяся в мгновенном иссечении листков крайней плоти.
Парафимоз
Парафимоз — это ущемление головки полового члена суженной крайней плотью.
Причины парафимоза
Чаще всего парафимоз развивается при фимозе, когда пытаются открыть крайнюю плоть Ущемление также может возникнуть во время полового акта или мастурбации.
Симптомы парафимоза
При парафимозе быстро развивается отек головки полового члена, она значительно увеличивается в размерах, что делает через какое-то время вправление парафимоза невозможным.
Лечение парафимоза.
Вначале проводится вправление головки полового члена. При невозможности вправить крайнюю плоть необходима экстренная операция — циркумцизия или продольное рассечение крайней плоти.
Орхит.
Орхитом называется воспаление яичка. Это заболевание в урологической практике встречается нередко, однако как правило, оно не возникает самостоятельно, а является результатом осложнения общих инфекционных процессов, протекающих в организме. Орхит - воспаление яичка
Причины орхита
Наиболее частой причиной орхита бывает распространение инфекции, передающейся половым путем (ИППП) с других органов мочеполовой системы на яичко. К таким возбудителям относятся гонококки, трихомонады, хламидии, микоплазмы, уреаплазмы. Вторая по частоте причина возникновения орхита – занесение с током крови инфекции, чаще всего орхит вызывает вирус эпидемического паротита, в народе называемого свинкой. Кроме возбудителя паротита, причиной орхита может послужить и вирус гриппа, и вирус ветряной оспы, и пневмококк, и другие. В некоторых случаях орхит возникает в результате аутоиммунного процесса, например, при ревматическом полиартрите. Также орхит может появиться в результате травмы яичка или как осложнение после оперативного вмешательства в области наружных половых органов мужчины.
Симптомы орхита
По характеру течения различают острый орхит и хронический орхит, воспаление, как правило, возникает с одной стороны, но примерно в 10% 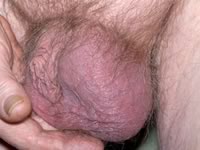 случаев симптомы орхита проявляются в обоих яичках.
случаев симптомы орхита проявляются в обоих яичках.
Острый орхит имеет резкое начало. Первым симптомом орхита является сильная боль в яичке, усиливающаяся при движении, яичко равномерно увеличивается в размерах, кожа мошонки над ним натягивается, становится гладкой, горячей и гиперемированной, прикосновение вызывает резкую боль. Острый орхит сопровождается общим ухудшением состояния: температура тела поднимается до 38 - 40°С, присоединяется лихорадка, появляются головные и мышечные боли, слабость. При принятии активных лечебных мер симптомы орхита проходят за 7-10 дней, если заболевание не лечить, возможны три пути развития процесса: может наступить самоизлечение в течение 2-3 недель, болезнь может перейти в хроническую форму или разовьется абсцесс (гнойное воспаление) яичка.
Хронический орхит может быть следствием невылеченного острого орхита, или же быть первично-хроническим, т. е. инфекционный процесс возникает как хронический сразу, обычно это свойственно для орхитов, вызванных ИППП. В этом случае симптомы орхита могут вообще отсутствовать, и заболевание выявляется случайно при обследовании по поводу бесплодия, к которому часто приводит хронический орхит. Единственным симптомом орхита в его хронической форме, как правило, являются незначительные боли в яичке, появляющиеся обычно при определенном положении тела или ощупывании.
Диагностика орхита
Диагноз орхита ставится на основании данных анамнеза (перенесенные заболевания, травмы и т. п. ), внешнего осмотра наружных половых органов и ультразвукового исследования. Большое значение придается выявлению возбудителя заболевания, так как от этого зависит лечение орхита, поэтому проводятся исследования для выявления ИППП; также берутся общий анализ крови и мочи, проводится пункция яичка с лабораторным изучением пунктата.
Лечение орхита
Лечение орхита острой и хронической форм несколько различается, однако и в том и в другом случае главные мероприятия должны быть направлены на излечение основного заболевания, приведшего к возникновению орхита.
При остром орхите назначается ударный курс антибактериальной терапии, для чего применяются антибиотики широкого спектра действия, так как требуется быстрое принятие энергичных мер, и нет возможности ждать результатов бактериального посева. В комплексе с ними назначаются нестероидные противовоспалительные и обезболивающие средства. Пациенту предписывается постельный режим, а в случае двигательной активности необходимо ношение суспензория – специального бандажа, поддерживающего яичко в определенном положении. При резко выраженном болевом синдроме проводят блокады семенного канатика с помощью инъекции анестетиков. Из употребления в пищу на период лечения исключаются жирные, жаренные и острые продукты, а также алкоголь.
Лечение орхита хронического должно быть последовательным и упорным, так как хронический орхит трудно поддается терапии, но может стать причиной бесплодия мужчины. Как и при лечении орхита острого, назначаются антибактериальные препараты, однако они тщательно подбираются в соответствии с данными бактериального исследования. Как правило, лечение хронического орхита требует нескольких курсов антибактериальной терапии разными препаратами, в комплексе с гормональными противовоспалительными средствами. Параллельно активно применяются физиотерапевтические методы: УВЧ-терапия, магнитотерапия, лазеротерапия, согревающие компрессы и теплые сидячие ванны. Такие же лечебные мероприятия назначаются при лечении острого орхита в стадии стихания воспаления, но меньшими курсами. Лечение хронического орхита также требует соблюдения диеты и отказа от вредных привычек.
Осложнения орхита
Наиболее частым осложнением острого орхита является развитие пиоцеле – гнойного воспаления, приводящего либо к расплавлению яичка, либо к образованию свища. Такие осложнения лечатся хирургическим путем, для чего яичко вскрывают, промывают антисептиками и дренируют. В случае образования свища его иссекают и ушивают. Если наступило полное гнойное расплавление яичка, проводят операцию по его удалению – орхэктомию.
Осложнением хронического орхита является бесплодие в результате снижения секреторной функции яичка, в некоторых случаях хронический процесс может привести к атрофии яичка или к гидроцеле – водянке яичка. Недолеченный хронический орхит ведет к появлению других воспалений мочеполовой системы, и как постоянный очаг хронической инфекции к снижению иммунитета со всеми вытекающими последствиями.
Прогноз орхита
Острый орхит имеет более благоприятный прогноз, чем хронический, в отношении дальнейшего мужского здоровья. Как правило, при принятии своевременных лечебных мер, острый орхит проходит бесследно. Хронический орхит лечится с большим трудом, требует упорства как от врача, так и от пациента, но иногда даже в случае полного излечения секреторная функция яичка может быть значительно снижена. Особенно опасен в этом смысле двусторонний орхит, перенесенный в детском и юношеском возрасте. В качестве профилактики заболевания имеет большое значение своевременное, как можно более раннее лечение орхита.
Эпидидимит.
Эпидидимитом называют воспаление придатка яичка, которое может быть самостоятельным заболеванием, а может сопровождать другие воспалительные заболевания мужской половой системы. Эпидидимит встречается в любом возрасте, в том числе и у детей. Различают острый эпидидимит, хронический эпидидимит и обострившийся. По характеру воспаления процесс может быть серозным, гнойным и инфильтративным.
Причины эпидидимита
Эпидидимит может возникать в результате восходящей инфекции, проникающей в организм со стороны наружных половых органов, нисходящей инфекции, когда возбудитель проникает в придаток яичка со стороны кишечника, мочевого пузыря или простаты. В некоторых случаях эпидидимит является осложнением общего инфекционного заболевания организма (грипп, тонзиллит, туберкулез и пр. ) или травмы промежности, в том числе и операционной. Одним из видов травматического эпидидимита является воспаление придатков яичка после перевязки семенных протоков, вызванное нарушением эвакуации сперматозоидов, и вызванного этим застоя.
Возбудителями эпидидимита у взрослых чаще всего являются урогенитальные инфекции, они же инфекции, передающиеся половым путем (УГИ или ИППП): гонококки, хламидии, уреаплазмы, микоплазмы, трихомонады. В случае попадания инфекции нисходящим путем это обычно кишечная палочка, протей, стафилококки или стрептококки.
Факторами, способствующими развитию эпидидимита, являются:
- Переохлаждение;
- Наличие заболеваний мочеполовой системы;
- Наличие в организме очагов хронической инфекции;
- Острые и хронические травмы промежности;
- Малоподвижный, особенно сидячий образ жизни;
- Нерегулярная и беспорядочная сексуальная жизнь;
- Несоблюдение правил личной гигиены.
Симптомы эпидидимита
Симптомы эпидидимита зависят от того, в острой или хронической форме протекает воспаление. Как правило, первоначально заболевание возникает остро, а хронический эпидидимит является результатом нелеченного или недолеченного острого эпидидимита.
Симптомы эпидидимита
Симптомы эпидидимита острой формы: резкая боль в промежности, усиливающаяся при движении, вначале не локализованная, затем сосредотачивающаяся в области яичка на одной стороне. Мошонка со стороны воспаления отечна и увеличена, имеется покраснение, кожный рисунок сглажен. Острый эпидидимит сопровождается подъемом температуры до 38-39°С, лихорадкой, ухудшением общего состояния, головными и мышечно-суставными болями. Отмечается положительный симптом Прена: уменьшение боли при подъеме мошонки. Это отличает острый эпидидимит от перекрутки яичка, при котором симптом Прена отрицательный.
Симптомы эпидидимита в хронической форме обычно менее выражены, а иногда могут вообще отсутствовать, проявляясь лишь во время обострений. Хронический эпидидимит проявляет себя болезненностью яичка при ходьбе и увеличением и уплотнением придатка яичка, который при пальпации ощущается как образование, плотно спаянное с яичком и слабо болезненное.
Диагностика эпидидимита
Диагноз острого эпидидимита не вызывает затруднений, и ставится на основании данных анамнеза и осмотра внешних половых органов. При хроническом эпидидимите и эпидидимите обострившемся проводят УЗИ мошонки. Для диагностики эпидидимита решающее значение имеет определение возбудителя, вызвавшего воспаление. С этой целью проводят бакпосев и лабораторное исследование содержимого уретры, а также бакпосев мочи. При подозрении на эпидидимит, вызванный ИППП, проводят все необходимые тесты для определения возбудителя урогенитальной инфекции.
Лечение эпидидимита
Лечение эпидидимита зависит от формы заболевания, но схема его схожа и в том, и в другом случае: антибактериальная терапия с целью устранения возбудителя, противовоспалительная терапия, предупреждение и устранение осложнений воспаления.
Лечение эпидидимита острого: назначают курс антибактериальной терапии с применением антибиотиков широкого спектра действия, у детей применяют сульфаниламидные препараты (бактрим). Также назначаются негормональные противовоспалительные и обезболивающие средства, холод на область промежности, постельный режим с приподнятым положением мошонки, при передвижении ношение суспензория (поддерживающей повязки или тугих плавок). Рекомендована диета, исключающее потребление острой, жирной, жареной, копченой, соленой пищи. При стихании острых симптомов эпидидимита приступают к физиотерапевтическим процедурам: теплым ванночкам из лекарственных трав, согревающим компрессам на пораженную область, СВЧ-, лазеро-, магнитотерапии и др. процедурам, направленным на снятие воспаление и предупреждение развития спаечного процесса.
Уретрит.
Уретри́ т — воспаление мочеиспускательного канала (уретры), вызванное поражением стенки канала различного рода бактериями и вирусами.
По характеру течения уретрита выделяют острую и хроническую форму заболевания. Уретриты делят на гонорейные (их лечением занимается венеролог) и негонорейные. Негонорейные уретриты могут быть инфекционными и неинфекционными.
Этиология
Уретрит возникает обычно в результате заражения венерическими болезнями при половом сношении или при попадании в уретру гноеродных бактерий у лиц, нарушающих правила личной гигиены; реже микробы заносятся в уретру из вышерасположенных органов при их воспалении или по кровеносным и лимфатическим сосудам из имеющихся в организме очагов воспаления, например: миндалин при тонзиллите, кариозных зубов.
Симптомы уретрита
Симптомами уретрита являются болезненное мочеиспускание, а также выделение гноя из мочеиспускательного канала (пиурия), покраснение и слипание краев его наружного отверстия. При появлении этих симптомов следует немедленно обратиться к врачу, так как дальнейшее распространение воспалительного процесса может привести к поражению вышележащих отделов мочеполовой системы или формированию сужения уретры.
При отсутствии лечения уретрит может перейти в простатит, в опухоль яичек или в хронический уретрит.
Профилактика уретрита
Для предупреждения важно соблюдать правила личной и половой гигиены, своевременно лечить воспалительные и инфекционные заболевания.
Доброкачественная гиперплазия предстательной железы.
Доброкачественная гиперплазия предстательной железы (ДГПЖ) или аденома простаты является самым распространенным урологическим 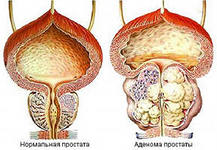 заболеванием у мужчин старше 50-ти лет. При доброкачественной гиперплазии предстательной железы происходит увеличение ее объема за счет гиперплазии (разрастания) ткани (парауретральные железы, расположенной вдоль мочеиспускательного канала. В результате происходит сдавление мочеиспускательного канала с уменьшением его просвета. А это, в свою очередь приводит к появлению и нарастанию таких симптомов как учащенное, малыми порциями и затрудненное, «вялой струей» мочеиспускание. В своем развитиии болезнь проходит следующие стадии (а дисплазия - степени):
заболеванием у мужчин старше 50-ти лет. При доброкачественной гиперплазии предстательной железы происходит увеличение ее объема за счет гиперплазии (разрастания) ткани (парауретральные железы, расположенной вдоль мочеиспускательного канала. В результате происходит сдавление мочеиспускательного канала с уменьшением его просвета. А это, в свою очередь приводит к появлению и нарастанию таких симптомов как учащенное, малыми порциями и затрудненное, «вялой струей» мочеиспускание. В своем развитиии болезнь проходит следующие стадии (а дисплазия - степени):
гиперплазия I ст. - стадия компенсации (учащенное мочеиспускание, преимущественно ночью, отсутствие чувства опорожнения мочевого пузыря);
гиперплазия II ст. - стадия субкомпенсации (истончение струи при мочеиспускании, затруднение при мочеиспускании заставляющее пациента тужится, накопление остаточной мочи);
гиперплазия III ст. - стадия декомпенсации – хроническая задержка мочи с явлениями уретерогидронефроза и ХПН.
При отсутствии лечения увеличение размеров предстательной железы может привести к острой задержке мочи с необходимостью отведения мочи путем наложения цистостомы (установка «трубки» в мочевой пузырь через брюшную стенку для отведения мочи) или длительной катетеризации мочевого пузыря по уретре.
Симптомы доброкачественной гиперплазии предстательной железы (ДГПЖ, аденомы простаты).
Увеличение объема предстательной железы может проявляться различными симптомами. Наиболее часто встречаются следующие симптомы доброкачественной гиперплазии предстательной железы:
- слабая струя мочи;
- трудности с началом мочеиспускания;
- перерывы во время мочеиспускания;
- толчкообразное с натуживанием выделение мочи в конце мочеиспускания;
- частые или повелительные позывы к мочеиспусканию;
- увеличенная частота мочеиспускания в ночное время (никтурия);
- необходимость напрягаться во время мочеиспускания;
- неспособность полностью опорожнить мочевой пузырь без повторного мочеиспускания через короткий промежуток времени;
- хронические инфекции мочевыводящих путей;
- формирование камней в мочевом пузыре;
- снижение функции почек, почечная недостаточность;
- парадоксальная ишурия (постоянное подтекание мочи при наполненном мочевом пузыре) и хроническая задержка мочи;
Большие размеры простаты не обязательно сопровождаются большей выраженностью симптомов нарушения мочеиспускания. Некоторые пациенты с незначительно увеличенной предстательной железой, наоборот, испытывают значительные проблемы с мочеиспусканием.
Лишь около половины мужчин с увеличением предстательной железы имеют симптомы, которые становятся заметными или выраженными настолько, чтобы заставить их обратиться за медицинской помощью. Как правило, по мере увеличения объема простаты выраженность симптомов аденомы увеличивается.
Причины доброкачественной гиперплазии предстательной железы (ДГПЖ, аденомы простаты).
Этиология ДГПЖ. Роль дигидротестостерона.
Предстательная железа является тем органом репродуктивной системы у мужчин, который производит большую часть жидкой части в составе спермы. Секрет простаты - это молочного цвета жидкость, которая обеспечивает питание и транспорт сперматозоидов в половых путях у мужчины во время эякуляции (оргазма). Предстательная железа находится под мочевым пузырем. Уретра (мочеиспускательный канал) которая обеспечивает транспорт мочи из мочевого пузыря проходит через центр простаты. Поэтому, когда предстательная железа увеличивается, она начинает сдавливать уретру и блокировать или затруднять прохождение мочи.
Врачи на сегодняшний день не уверены точно, что же вызывает такое усиленное увеличение объема предстательной железы, которое наблюдается после 45-50 лет. Наиболее вероятно, и данные последних исследований это подтверждают, что в первую очередь это связано с возрастными изменениями в соотношении половых гормонов, а именно, с увеличением выработки дигидротестостерона, которая нарастает, по мере того, как Вы становитесь старше.
Факторы риска доброкачественной гиперплазии предстательной железы (ДГПЖ, аденомы простаты).
Основными факторами риска для аденомы (доброкачественной гиперплазии) предстательной железы, являются:
- Старение. Доброкачественная гиперплазия и связанная с ней симптоматика в виде нарушений мочеиспускания крайне редко встречается у мужчин в возрасте до 40 лет. К 55 годам, примерно у 1 из 4 мужчин есть признаки и симптомы доброкачественной гиперплазии (аденомы) предстательной железы. К 75 годам, более половины мужчин отмечают наличие у них тех или иных симптомов нарушения мочеиспускания связанных с доброкачественной гиперплазией предстательной железы.
- Семейный анамнез. Наличие у кровного родственника, такого как отец или брат проблем, касающихся состояния простаты означает, что Вы, с большой вероятностью, также столкнетесь с подобными проблемами.
- Регион проживания. Аденома простаты довольно распространена в Европе, Америке и в Австралии. Но гораздо реже это заболевание встречается у мужчин в Китае, Индии и в Японии.
Осложнения доброкачественной гиперплазии предстательной железы (ДГПЖ, аденомы простаты).
Острая задержка мочи. Требует экстренной катетеризации мочевого пузыря или выполнения троакарной цистостомии.
Камень в мочевом пузыре. Может вызывать боли и затруднение при мочеиспускании, кровь в моче.
Дивертикул мочевого пузыря. Опасен его разрывом.
Увеличение предстательной железы становится серьезной проблемой тогда, когда она начинает сильно влиять на вашу способность к опорожнению мочевого пузыря. Если это случится, то Вам может потребоваться хирургическое вмешательство.
Осложнения доброкачественной гиперплазии простаты следующие:
- Острая задержка мочи. Острая задержка мочи – это внезапно возникшая неспособность помочиться, сопровождающаяся интенсивными болями и ощущением распирания в нижних отделах живота. Это может произойти после приема мочегонных препаратов, при аллергии, при простуде, после приема алкоголя или острой пищи. Когда Вы совсем не можете помочиться, врач может провести через уретру в мочевой пузырь катетер для отведения мочи. Или, ваш врач может поставить в надлобковой области трубку (цистостому) - катетер, который устанавливается в мочевой пузырь через брюшную стенку в нижней части живота.
- Инфекции мочевыводящих путей. У некоторых мужчин с доброкачественной гиперплазией (аденомой) предстательной железы отмечается высокая частота инфекционно-воспалительных заболеваний мочевыводящих путей, таких как, например пиелонефрит и простатит. Причиной этого является нарушение пассажа мочи и наличием большого количества остаточной мочи.
- Камни мочевого пузыря. Высокая частота образования камней мочевого пузыря у больных с аденомой предстательной железы связана с их неспособностью полностью опорожнить мочевой пузырь. При наличии большого количества остаточной мочи вероятность образования камней в мочевом пузыре значительно повышается, а ослабление потока мочи делает невозможным их самостоятельное отхождение.
- Дивертикулы и разрывы мочевого пузыря. Это происходит, когда мочевой пузырь не опорожняется полностью в течение длительного периода времени. Мышечная стенка мочевого пузыря растягивается и истончается, становится слабой и не может уже обеспечить сокращение мочевого пузыря и выделение мочи по мочеиспускательному каналу. При постоянном растяжении мочевого пузыря мочой образуются выпячивания его истонченной стенки (дивертикулы), которые могут разорваться в любой момент даже при незначительной физической нагрузке. После хирургического лечения по поводу доброкачественной гиперплазии (аденомы) предстательной железы и восстановления оттока мочи из мочевого пузыря, дивертикулы сохраняются, но при этом опасность их разрыва существенно снижается.
- Поражение почек. Это связано с высоким давлением в мочевом пузыре из-за хронической задержки мочи. Это высокое давление передаваясь по мочеточникам может напрямую повредить почки вызывая разрывы сводов чашечек и форникальные кровотечения. При увеличении предстательной железы вызванном ее доброкачественной гиперплазией может развиться гидронефроз – расширение собирательной системы одной или обеих почек на фоне нарушенного оттока мочи.
У большинства мужчин с доброкачественной гиперплазией предстательной железы при своевременном лечении эти осложнения не развиваются. Тем не менее, острая задержка мочи и поражения почек (пиелонефрит, гидронефроз) могут представлять серьезную угрозу для жизни и здоровья.
Рак предстательной железы, мочевого пузыря. Причины возникновения, клиника, принципы диагностики и лечения, уход.
Рак предстательной железы (РПЖ) – часто встречающееся злокачественное новообразование у мужчин, занимающее второе место по уровню смертности среди всех злокачественных опухолей в России. Данный показатель неуклонно растёт.
Рак предстательной железы чаще всего встречается у мужчин старше 60 лет. Он создает препятствие оттоку мочи; в отсутствие лечения может давать метастазы. В большинстве случаев заболевания прибегают к полному удалению железы. Пораженная раком предстательная железа выделяет чрезмерно большое количество секрета - кислой фосфатазы, повышение уровня этого фермента в крови и моче имеет диагностическое значение. Опасность заключается в том, что болезнь протекает практически незаметно до тех пор, пока злокачественная опухоль не выходит за пределы предстательной железы и не начинает распространяться в другие органы (метастазировать).
Причины и развитие заболевания
До конца не выяснены. Развитие рака простаты связывают с гормональными изменениями у мужчин пожилого возраста, в частности, с высоким уровнем тестостерона — мужского полового гормона. Рак предстательной железы является гормонозависимой опухолью, то есть рост опухоли стимулируется тестостероном. Поэтому у мужчин, у которых уровень тестостерона в крови выше, возникновение рака простаты вероятнее и течение его будет более злокачественно.
Факторы риска в развитии рака предстательной железы:
- Возраст. Чаще всего возраст заболевших мужчин старше 60-70 лет;
- Содержание жира в диете;
- Раса;
- Контакт с кадмием;
- Семейный анамнез. Наличие генетического компонента подтверждается наблюдением, в котором утверждается, что наследственная форма заболевания выявляется примерно у 10% всех мужчин, страдающих раком предстательной железы. У мужчин, ближайшие родственники которых страдают раком предстательной железы, данное заболевание развивается в 2 раза чаще, чем у мужчин, у которых нет родственников с данным заболеванием;
- Вазэктомия;
- Доброкачественная гипертрофия предстательной железы;
- Снижение интенсивности ультрафиолетового облучения.
Симптомы рака предстательной железы:
Рак предстательной железы отличается медленным и злокачественным течением. Это означает, что опухоль растет медленно (если сравнивать ее, скажем, с раком печени), она может не проявляться многие годы. С другой стороны, рак предстательной железы дает ранние метастазы, то есть небольших размеров опухоль уже может начать распространяться в другие органы. Чаще всего распространение идет в кости (таз, бедра, позвоночник), легкие, печень, надпочечники. Это и есть самая большая опасность рака. До появления метастазов опухоль можно удалить, и это остановит заболевание. Но если появились метастазы, удалить их все не сможет ни один хирург, и полностью вылечить человека будет уже невозможно. Именно в этом и заключается самая большая проблема рака — заболевание начинает беспокоить человека только тогда, когда оно зашло уже очень далеко и шансы на излечение значительно снизились. Рак предстательной железы может проявляться учащением мочеиспускания, болями в промежности, кровью в моче и в сперме. Но может не отмечаться ни одного из этих симптомов. Тогда первым проявлением заболевания станут метастазы раковой опухоли. Это могут быть боли в костях (в тазу, бедрах, позвоночнике), боли в груди. Отмечаются учащенные позывы к мочеиспусканию, особенно ночью, трудности начала мочеиспускания, кровь в моче, болевые ощущения. В далеко зашедших случаях может развиться острая задержка мочи, а так же симптомы раковой интоксикации — резкое похудание, слабость, бледность кожи с землистым оттенком.
Однако существуют обязательные методы обследования, позволяющие с высокой точностью установить наличие заболевания, определить его стадию, а также выбрать наиболее эффективное лечение.
Различают четыре стадии рака предстательной железы:
Стадия I: клинических проявлений нет, диагноз устанавливают случайно при морфологическом исследовании удаленных аденом.
Стадия II: нарушения мочеиспускания и других признаков болезни нет; при ректальном исследовании обнаруживают плотный узел в железе; диагноз устанавливают при биопсии; метастазы в этой стадии редки.
Стадия III: частое мочеиспускание, гематурия, другие симптомы; опухоль прорастает семенные пузырьки, основание мочевого пузыря и боковых стенок таза; биопсия подтверждает диагноз; в половине случаев находят метастазы в тазовые и забрюшинные лимфатические узлы,
Стадия IV: чаще опухоль больших размеров с выраженными дизурическими расстройствами; основной характерный признак этой стадии — наличие метастазов в кости и/или другие органы. В сыворотке в 70% случаев обнаруживается высокий уровень кислой фосфатазы.
Диагностика рака предстательной железы :
При первом же обращении больного уролог ощупывает предстательную железу через прямую кишку (пальцевое ректальное исследование). Этот простой и полезный способ позволяет заподозрить рак предстательной железы. К сожалению, если опухоль можно прощупать, что чаще всего это уже одна из поздних стадий заболевания, при которой операция уже не поможет. Далее при подозрении на рак проводится ряд анализов.
Другие исследования — УЗИ, рентгеновские методы, позволяют лишь точнее определить размер опухоли и состояние других органов. Радиоизотопное сканирование костей, рентгенография, экскреторная урография, компьютерная томография органов таза и забрюшинного пространства позволяют обнаружить метастазы в наиболее часто поражаемых органах.
Окончательный диагноз рака предстательной железы ставится после проведения биопсии простаты — специальной иглой через промежность или через прямую кишку берется маленький кусочек железы для исследования.
Самым лучшим и прогрессивным методом на сегодняшний день является определение в крови ПСА — так называемого простатспецифического антигена. Это такое вещество, количество которого в крови резко возрастает при возникновении рака в простате. Преимущество этого метода заключается в том, что сегодня это практически единственный способ заподозрить рак простаты на самой ранней стадии, когда его еще можно удалить. Метод очень прост и для больного выглядит как обычный анализ крови. К недостаткам метода можно отнести его очень небольшую распространенность в России и его относительно высокую стоимость.
Открытие простатического специфического антигена (ПСА), как наиболее специфического онкомаркера – показателя рака предстательной железы, позволяет выявлять это заболевание уже в ранних стадиях, когда отсутствует распространение опухоли и имеется реальная возможность излечения пациента путём радикальной операции.
Простатический специфический антиген (ПСА) - вещество белковой природы, которое вырабатывается клетками предстательной железы. Основное количество ПСА находится в протоках предстательной железы и способствует разжижению семенной жидкости. Через барьер между системой протоков предстательной железы и кровеносным руслом в кровь попадает небольшое количество ПСА. В плазме крови различают общий и свободный
(не связанный с другими компонентами крови) ПСА.
Нормальные показатели ПСА:
Уровень общего ПСА имеет тенденцию к увеличению с возрастом.
Поэтому верхняя граница нормы для разных возрастных групп различна:
40 - 49 лет - 2, 5 нг/мл
50 - 59 лет - 3, 5 нг/мл
60 - 69 лет - 4, 5 нг/мл
70 - 79 лет - 6, 5 нг/мл
Повышение ПСА в крови обусловлено тем, что нарушается барьер между системой протоков предстательной железы и кровеносным руслом. Это может быть связано с воспалительным процессом (простатит, абсцесс), доброкачественной гиперплазией предстательной железы и злокачественным новообразованием предстательной железы, а также с урологическими манипуляциями: массаж предстательной железы, катетеризация мочевого пузыря и цистоскопия. Однако, наиболее выраженное и стабильное повышение ПСА, как правило, связано с раком предстательной железы.
Методы лечения рака предстательной железы:
Существует оперативное, медикаментозное и лучевое лечение рака простаты.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|