
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Тема: Местное обезболивание. Боль и механизмы ее возникновения
Тема: Местное обезболивание
Боль и механизмы ее возникновения
Боль возникает всегда при любых видах нарушения целостности тканей под воздействием повреждающих факторов - механических, химических, физических, в том числе и операционная травма.
По сходным определениям П. А. Анохина и французского невролога Бодуэна, боль - это субъективное ощущение, возникающее в ответ на сверхсильное или разрушительное воздействие какого-либо травмирующего фактора.
Процесс возникновения болевого чувства сводится к трем этапам:
Ø восприятие (система рецепторов, воспринимающих специфическое раздражение);
Ø проведение (чувствительные проводящие пути центральной нервной системы, центростремительно проводящие возбуждение);
Ø ощущение (корковые центры и ретикулярная формация головного мозга, анализирующие ощущение и формирующие болевое чувство).
Рецепторы (от лат. recipere - принимать, брать) представляют собой нервные образования, воспринимающие разнообразные раздражения из внешней среды ( экстерорецепторы, от лат. exter - внешний), внутренней среды ( интерорецепторы, от лат. inter - внутренний ) и от собственного двигательного аппарата - мышц, сухожилий, фасций, суставных сумок (проприорецепторы, от лат. proprius - собственный ).
По современным гистологическим данным, большинство нервных волокон оканчиваются мелкими, множественными разветвлениями, переплетающимися с такими же разветвлениями других нервных волокон. Они встречаются в коже, слизистых оболочках, внутренних органах. Считается, что именно они воспринимают болевые ощущения. По данным ряда авторов, на поверхности кожи их насчитывается от 2 до 4 миллионов. Боль может восприниматься и другими рецепторами - Холодовыми, тепловыми, когда их порог раздражения становится сверхсильным.
После восприятия болевыми рецепторами сверхсильного раздражения сигнал поступает по проводящим путям через задние корешки в спинной мозг и по проводящим путям спинного мозга к зрительным буграм, а оттуда в область задней центральной извилины теменной доли головного мозга. Здесь формируется локальное ощущение боли - болит палец, болит глаз, болит зуб. Сигнал о боли поступает и в ретикулярную формацию головного мозга, где формируется нелокализованное, диффузное чувство боли: болит живот, болит все тело, болит голова.
Способствуют раздражению болевых рецепторов биологически активные вещества белковой природы, которые высвобождаются из тканей при действии повреждающих факторов - кинины (брадикинин, каллидин). Кинины активизируют гистамин, серотонин, ацетилхолин, при избытке которых происходит возбуждение болевых рецепторов.
Таким образом, боль - это субъективная реакция организма на любое сверхсильное раздражение рецепторов на периферии, которое по проводящим путям центральной нервной системы достигает болевых центров теменной доли и ретикулярной формации головного мозга, где формируется болевое ощущение локального или диффузного характера. Возникновению боли способствует раздражение болевых рецепторов биологически активными веществами - кининами, серотонином, ацетилколином, гистамином, которые выделяются при повреждении тканей.
Местное обезболивание (местная анестезия) — это обратимая и намеренно вызванная потеря болевой чувствительности в определенной части тела при полном сохранении сознания. При этом другие виды чувствительности (тактильная, проприорецептивная, холодовая) снижены, но сохранены. Местное обезболивание используется для проведения хирургических манипуляций и небольших операций, а также для лечения болевых синдромов.
Преимуществами местной анестезии являются сохранение сознания, т. е. возможность контакта с пациентом; отсутствие специальной предоперационной подготовки; простота и доступность выполнения; отсутствие дорогостоящей аппаратуры для выполнения.
К недостаткам местной анестезии относятся возможные аллергические реакции; психоэмоциональное напряжение пациента при длительных операциях; невозможность использования при обширных и травматичных операциях, когда требуется полная мышечная релаксация (расслабление), и у пациентов с нарушениями функции жизненно важных органов, когда требуются ИВЛ и другие методы зашиты от операционной травмы.
Специальной подготовки к местной анестезии не требуется. Однако у эмоционально лабильных людей для предупреждения психологического стресса назначают премедикацию за 30 — 40 мин до операции. Для этого вводят препараты седативного (успокаивающего) действия — седуксен, реланиум, нейролептики (гипнотики) — дроперидол, наркотический анальгетик — например, промедолом. Для профилактики аллергических осложнений вводят антигистаминные препараты (димедрол, супрастин, тавегил).
Механизм действия местных анестетиков основан на их способности проникать через мембраны клеток, вызывать обратимую «денатурацию» белка клетки, нарушать окислительно-восстановительные реакции в клетке и в результате этого блокировать проведение нервного импульса в центральную нервную систему.
Виды местного обезболивания. В зависимости от места воздействия анестетика различают поверхностную и глубокую местную анестезию.
Поверхностная, или терминальная, анестезия. Данная анестезия развивается, когда анестетик непосредственно контактирует с нервными окончаниями, проникая через кожу или слизистые оболочки. Иногда применяют метод охлаждения для достижения терминальной анестезии за счет быстрого испарения с поверхности кожи летучих жидкостей (хлорэтила).
Глубокая анестезия. Выделяют два вида глубокой анастезии.
Инфильтрационная анестезия наступает путем тугой инфильтрации (пропитывания) тканей строго послойно раствором анестетика и заполнения им естественных «футляров» тела — межфасциальных, межмышечных пространств, брыжейки и брюшины. Метод известен во всем мире как метод «ползучего инфильтрата», разработанный русским хирургом А. В. Вишневским в 1928 г. При инфильтрационной анестезии происходит блокада кожных и глубжележащих нервных окончаний.
Проводниковая анестезия развивается вследствие блокады анестетиком проводящих нервных стволов, сплетений или корешков спинного мозга. Этот метод называется проводниковой или регионарной анестезией. При проводниковой анестезии утрачивается болевая чувствительность в зоне (регионе) иннервации проводящих путей нервной системы. Например, при оперативных вмешательствах на пальцах проводится анестезия по Оберсту — Лукашевичу, когда раствор анестетика вводят подкожно в проекции нервных стволов по внутренним поверхностям пальца с двух сторон.
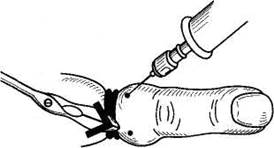
Проводниковая анестезия по Оберсту—Лукашевичу
Разновидностями проводниковой анестезии являются спинномозговая и эпидуральная анестезия. При спинномозговой анестезии анестетик вводится в субарахноидальное пространство, а при перидуральной (эпидуральной) — в перидуральное пространство.
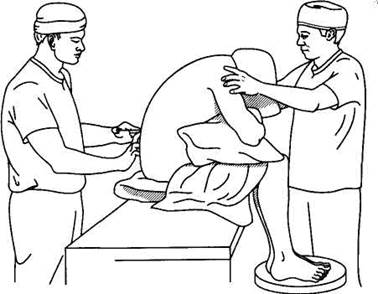
Положение больного при выполнении спинномозговой анестезии
Анестетик действует на чувствительные и двигательные корешки и вызывает обезболивание и релаксацию (расслабление) всей иннервируемой области. Данный вид анестезии используется при операциях на органах малого таза, нижних конечностях и выполняется только врачом.
Клиническая характеристика местных анестетиков. Кокаин. Как анестетик кокаин используется для анестезии слизистых полости рта, носа, гортани (смазывание или орошение 2 —5 % раствором) или конъюнктивы и роговицы (1—3% раствор).
Новокаин (прокаин). В основном новокаин применяется для инфильтрационной (0, 25 и 0, 50% раствор) и проводниковой анестезии (1 и 2 % раствор). В течение многих лет он был стандартным местным анестетиком. Новокаин характеризуется выраженным местноанестезирующим эффектом и относительно низкой токсичностью. Для продления действия раствора к новокаину добавляют 0, 1 % раствор адреналина гидрохлорида по одной капле на 10 мл раствора новокаина.
Дикаин (пантокаин). Дикаин в 15 раз сильнее, но почти во столько же раз токсичнее новокаина. Его применяют для анестезии слизистых в виде 0, 25; 0, 5; 1 или 2 % раствора.
Лидокаин (ксилокаин). Препарат в 2 раза токсичнее, но в 4 раза сильнее и действует более длительно (до 5 ч), чем новокаин. Для анестезии слизистых оболочек используют 4—10 % растворы; в глазной практике — 2 % раствор, для проводниковой анестезии — 0, 5 — 2, 0 % раствор (до 50 мл); для инфильтрационной анестезии — 0, 25 — 0, 50 % растворы.
Тримекаин (мезокаин). Тримекаин в 1, 5 раза токсичнее и в 3 раза сильнее новокаина. Для инфильтрационной анестезии используют 0, 25 и 0, 5 % растворы соответственно по 800 и 400 мл, для проводниковой анестезии — 1 (100 мл) или 2 % (не более 20 мл в связи с резким потенцированием! ) растворы. В виде 3 % раствора тримекаин в количестве 7—10 мл применяют для эпидуральной анестезии, а для спинномозговой анестезии достаточно 2 — 3 мл 5 % раствора.
Бупивакаин (маркаин). Для инфильтрационной анестезии используют 0, 25 % раствор, для эпидуральной — 0, 5 % раствор. Длительность действия препарата при инфильтрационной анестезии составляет 7 — 14 ч; спинномозговой и эпидуральной — от 3 до 5 ч.
Новокаиновые блокады. Блокада — это локальное введение раствора новокаина разных концентраций и количеств иногда в сочетании с другими веществами для получения лечебного эффекта. Блокады применяют при некоторых заболеваниях и травмах для уменьшения боли, профилактики шока и улучшения состояния больного.
Осуществлять новокаиновые блокады надо при строгом соблюдении правил асептики в положении больного, удобном для выполнения блокады. После блокады больной в течение 2 ч должен находиться в постели.
Блокада места перелома — один из наиболее простых и эффективных методов обезболивания при переломе кости. При этом обеспечивается блокада нервных рецепторов непосредственно в очаге повреждения.
Циркулярную (футлярную) новокаиновую блокаду поперечного сечения конечности проводят при значительных повреждениях тканей конечности, а также перед снятием длительно находившегося на конечности жгута с целью профилактики «турникетного» шока и синдрома длительного сдавления.
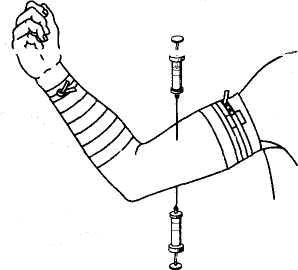
Футлярная блокада плеча
Выше участка повреждения конечности (места расположения жгута) циркулярно из разных точек в мягкие ткани на всю глубину до кости вводят до 250 — 300 мл 0, 25 % раствора новокаина.
Внутритазовая блокада по Школьникову — Селиванову показана при переломах костей таза. В положении больного на спине игла вводится в мягкие ткани брюшной стенки в точку, расположенную на расстоянии 1 см внутри от передней верхней ости подвздошной кости. При двусторонней внутри газовой блокаде с каждой стороны вводят по 200 мл 0, 25 % раствора новокаина.
Паравертебральная блокада межреберных нервов показана при множественных переломах ребер. Для блокады межреберных нервов раствор новокаина вводится в точки, расположенные несколько латеральнее паравертебральной линии под каждое поврежденное ребро, а также под вышележащие и нижележащие ребра. Используется 1 % раствор новокаина в количестве 6 —8 мл для каждой инъекции.
Шейная вагосимпатическая блокада проводится при травмах грудной клетки с повреждением органов грудной полости. Раствор новокаина вводят через точку, расположенную по заднему краю середины грудино-ключично-сосцевидной (кивательной) мышцы.
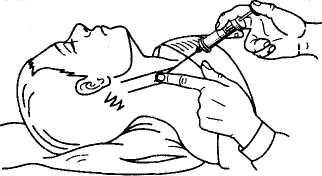
Шейная вагосимпатическая блокада по Вишневскому
Паранефральная блокада показана при некоторых заболеваниях органов брюшной полости (острый панкреатит, парез кишечника), травме живота и забрюшинного пространства, синдроме длительного сдавления. Больной должен лежать на противоположном зоне блокады боку на валике, расположенном между XII ребром и крылом подвздошной кости. Указательным пальцем врач определяет место пересечения XII ребра с наружным краем длинной мышцы спины и вводит в него иглу, конец которой постепенно продвигает в сторону паранефрального пространства, одновременно вводя новокаин.
Положение больного при выполнении паранефральной блокады
по Вишневскому
Короткая блокада выполняется для лечения воспалительного процесса. Раствор новокаина в концентрации вводится вблизи очага воспаления в пределах здоровых тканей под основание воспалительного инфильтрата.
Осложнения местной анестезии. Осложнения местной анестезии чаще возникают при индивидуальной непереносимости препарата, превышении допустимой дозы, случайном введении с кровеносный сосуд или при погрешностях в технике проведения обезболивания.
Различают местные и общие осложнения анестезии.
Местные осложнения. Местными осложнениями являются ранения кровеносного сосуда, травмирование нервов и сплетений, а также рядом расположенных органов, воздушная эмболия, инфицирования при пренебрежении правилами асептики и антисептики.
Общие осложнения. Первыми признаками развивающегося общего осложнения на введение анестетика является беспокойство или возбуждение пациента, жалобы на слабость, головокружение, появление потливости, сыпи или розовых пятен на коже, тремор (дрожание) пальцев рук. Вслед за этими проявлениями могут возникнуть судороги, потеря сознания, развиться коматозное состояние с нарушениями дыхания и сердечной деятельности.
Профилактика осложнений. Для профилактики осложнений необходимо тщательно собирать аллергологический анамнез, интересуясь прежде всего, вводились ли пациенту местные анестетики ранее, были ли и какие реакции на их введение.
Если раньше больному местная анестезия не применялась, то необходимо использовать накожную пробу на чувствительность к новокаину. Для этого марлевый шарик, смоченный 1 % раствором новокаина, прикладывают к нижней трети внутренней стороны предплечья, закрывают влагонепроницаемой тканью и прибинтовывают на 10— 12 ч. Появление гиперемии или кожного дерматита после указанного времени свидетельствует о повышенной чувствительности к новокаину. Для профилактики осложнений необходимо выполнять определенные правила:
• применять в качестве премедикации десенсибилизирующие средства — димедрол, супрастин, пипольфен, тавегил;
• внимательно следить за состоянием пациента во время проведения местной анестезии и в раннем послеоперационном периоде;
• не превышать максимально допустимых доз анестетика;
• пользоваться раствором анестетика, к которому добавлен сосудосуживающий препарат (адреналин), замедляющий всасывание;
• перед введением раствора анестетика проверять положение иглы обратным движением поршня шприца (аспирационная проба): если игла находится в просвете сосуда, появится кровь.
При возникновении осложнения медсестра должна быстро и грамотно помогать врачу вывести пациента из тяжелого состояния. Она должна знать все возможные опасные для жизни изменения в работе органов и систем, заранее приготовить необходимые для их коррекции медикаменты и медицинскую аппаратуру.
Препараты для местной анестезии являются сильнодействующими средствами, способными вызывать побочные эффекты и осложнения, одной из причин тяжелых осложнении является использование повышенной концентрации раствора местного анестетика. Медсестра должна четко знать, какая концентрация анестетика соответствует выбранному методу анестезии
Роль медсетры в проведении местного обезболивания. Подготовка к местной анестезии начинается с выявления приоритетных проблем пациента и их решения. Это могут быть физические проблемы, связанные с болью или беспомощностью пациента. Медсестра должна помочь ему справиться с этим состоянием, своевременно выполнить назначенное врачом обезболивание, спокойно и доброжелательно провести все необходимые мероприятия по уходу и личной гигиене пациента.
Потенциальной социальной проблемой пациента может быть боязнь потерять работу, остаться инвалидом, и в этом случае медсестра должна убедить пациента в его нужности для общества, семьи, поддержать больного в трудную минуту принятия решения.
Немаловажно обеспечить пациенту моральный и душевный покой, позаботиться о полноценном отдыхе и ночном сне, своевременно выполнить вечернюю премедикацию с применением снотворных средств.
Медсестра должна тщательно и добросовестно провести непосредственную подготовку пациента к предстоящей операции — санитарную обработку, смену белья, обработку операционного поля и другие процедуры.
Медсестра готовит необходимые медикаменты, инструментарий и аппаратуру для местной анестезии. В основной набор входят: шприцы объемом 5, 10, 20 мл; иглы инъекционные или специальные (для перидуральной или спинномозговой анестезии) разной длины и диаметра; новокаин или другой анестетик в нужной концентрации; стерильная емкость для новокаина; раствор адреналина в ампулах — добавляют две-пять капель 0, 1 % раствора на 100 мл новокаина при инфильтрационной анестезии и одну каплю на 1 мл новокаина или дикаина при терминальной (поверхностной) анестезии.
Дополнительно медсестра готовит амилнитрит в ампулах, препараты, стабилизирующие гемодинамику (полиглюкин), гормональные (преднизолон, адреналин), десенсибилизирующие (димедрол, тавегил), противосудорожные (седуксен, реланиум) препараты, аппаратуру для обеспечения ИВЛ (воздуховоды, аппарат дыхательный ручной, лицевая маска для подачи кислорода). Медсестра обязательно проверяет наличие кислорода в системе.
Действия медсестры заключаются в подаче необходимых инструментов и медикаментов во время проведения анестезии, создании правильного положения пациента на операционном столе, внимательном наблюдении за ним во время манипуляций с регистрацией основных параметров сердечной и дыхательной систем, обо всех малейших отклонениях в состоянии пациента медсестра должна немедленно сообщить врачу, проводящему операцию под местным обезболиванием.
В послеоперационном периоде необходимо обеспечить соблюдение пациентом постельного режима для профилактики ортостатического (при перемене положения тела) коллапса. Медсестра в этом периоде наблюдает не только за параметрами общего состояния пациента, но и за признаками появления поздних осложнений местной анестезии — головными болями, нарушением. Функции нижних конечностей после спинномозговой или перидуральной анестезии, признаками пневмоторакса (нарастание одышки, цианоза, болей в грудной клетке) после анестезии плечевого сплетения и за ранними проявлениями других возможных осложнений.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|