
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
классификация пневмонии
1. Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
2. классификация пневмонии
| Внебольничная Пневмония | Нозокомиальная пневмония | Пневмония, связанная с оказанием медицинской помощи |
| I. Типичная (у пациентов с отсутствием нарушений иммунитета): а. бактериальная; б. вирусная; в. грибковая; г. микобактериальная; д. паразитарная. II. У пациентов с выраженными нарушениями иммунитета: а. синдром приобретенного иммунодефицита (СПИД); б. прочие заболевания/ патологические состояния. III. Аспирационная пневмония/абсцесс легкого. | I. Собственно нозокомиальная пневмония. II.Вентилятор-ассоциированная пневмония. III. Нозокомиальная пневмония у пациентов с выраженными нарушениями иммунитета: а. у реципиентов донорских органов; б. у пациентов, получающих цитостатическую терапию. | I. Пневмония у обитателей домов престарелых. II. Прочие категории пациентов: а. антибактериальная терапия в предшествующие 3 мес; б. госпитализация (по любому поводу) в течение ≥ 2 суток в предшествующие 90 дней; в. пребывание в других учреждениях длительного ухода; г. хронический диализ в течение ≥ 30 суток; д. обработка раневой поверхности в домашних условиях; е. иммунодефицитные состояния/заболевания. |
3.Этиология:
а) внебольничных (внегоспитальных) пневмоний:
1. Streptococcus pneumoniae (пневмококк) – 70-90% всех больных внебольничной пневмонией
2. Haemophilus influenzae (гемофильная палочка)
3. Mycoplasma pneumonaiae
4. Chlamydia pneumoniae
5. Legionella pneumophila
6. Другие возбудители: Moraxella catarralis, Klebsiella pneumoniae, Esherichia coli, Staphylococcus aureus, Streptococcus haemoliticus.
б) внутрибольничных (госпитальных / нозокомиальных) пневмоний (т.е. пневмоний, развивающихся через 72 ч после госпитализации при исключении инфекций, которые находились в инкубационном периоде на момент поступления больного в стационар и до 72 ч после выписки):
1. Грамположительная флора: Staphylococcus aureus
2. Грамотрицательная флорма: Pseudomonas aeruginosa, Klebsiella pneumoniae, Escherichia coli, Proteus mirabilis, Haemophilus influenzae, Enterobacter, Serratia
3. Анаэробная флора: грамположительная (Peptostreptococcus и др.) и грамотрицательная (Fusobacterium, Bacteroides и др.)
Больное влияние на этиологию и характер течения госпитальных пневмоний оказывает специфика лечебного учреждения.
в) пневмоний при иммунодефицитных состояниях (врожденных иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия): пневмоцисты, патогенные грибы, цитомегаловирусы.
4. Факторы риска пневмонии (в старшей возрастной группе):
· курение и хронический бронхит
· хронические болезни лёгких(врожденные пороки развития легких)
· эндокринные заболевания
· застойная сердечная недостаточность
· иммунодефицитные состояния
· хирургические операции грудной клетки и брюшной полости
· длительное пребывание в горизонтальном положении
· алкоголизм
· наркомания
5. Клиника пневмонии складывается из приведенных ниже синдромов:
1) синдрома острой фазы воспаления (озноб, высокая температура, румянец, выявление возбудителя в мокроте, увеличение скорости оседания эритроцитов, лейкоцитоз со сдвигом влево);
2) интоксикационного синдрома (общая слабость, головные боли, снижение аппетита);
3) синдрома очагового уплотнения легочной ткани:
- одышка, за счет отека стромы легкого;
- колющая боль в грудной клетке на глубине вдоха в результате разрушения плевры;
- кашель - вначале сухой, рефлекторный, затем за счет частичного разжижения экссудата с мокротой, которая при пневмококковой долевой пневмонии приобретает "ржавый" характер за счет примеси эритроцитов;
- отставание пораженной половины грудной клетки в акте дыхания;
- усиление голосового дрожания;
- притупление перкуторного звука;
- бронхиальное дыхание над зоной поражения;
- усиление бронхофонии;
- рентгенологически гомогенное или негомогенное затемнение всей доли, сегмента или нескольких сегментов.
6. 1) Пневмококковые пневмонии чаще всего регистрируются весной и осенью и сопровождают вспышки гриппа или ОРВИ. Заболевание начинается остро с лихорадки, потрясающего озноба, кашля со скудной мокротой и интенсивных плевральных болей. Кашель вначале непродуктивный, затем появляется мокрота «ржавого» или зеленого цвета. Характерны ослабленное дыхание и звонкие влажные мелкопузырчатые хрипы, возможен шум трения плевры. Инфильтрация рентгенологически и морфологически не имеет сегментарных ограничений.
2) Стафилококковая пневмония возникает после вирусных инфекций или развивается у больных, длительно находящихся в стационаре. Для стафилококковой пневмонии характерно ее развитие по типу многофокусной пневмонии и осложнение перибронхиальными абсцессами, которые легко дренируются (стафилококковая деструкция). Физикальные данные включают в себя все признаки уплотнения лёгочной ткани.
3) Стрептококковая пневмония встречается достаточно редко. Заболевание начинается остро с озноба, сухого кашля, повышения температуры. Кашель вначале сухой, затем присоединяется мокрота слизистого и слизисто-гнойного характера с прожилками крови. Очаги инфильтрации мелкие, локализуются в нижних отделах. Характерны ранние осложнения в виде парапневмонических плевритов и абсцедирования в зоне пневмонического очага.
4) Пневмония, вызванная клебсиеллой, наиболее часто возникает у мужчин старше 60 лет, страдающих хроническим алкоголизмом, у больных сахарным диабетом, циррозом печени и хроническим бронхитом. Заболевание начинается остро, с тяжелой интоксикацией, устойчивой лихорадкой, болями при дыхании, одышкой. Мокрота желеобразная, гнойная, иногда с запахом пригорелого мяса. Рентгенологически - поражение верхней доли, преимущественно справа. Возможно развитие одиночного абсцесса.
5) Пневмония, вызванная синегнойной палочкой, чаще возникает у тяжелых больных (злокачественные опухоли, операции на сердце и лёгких, трахеостома), а также при наличии очагов инфекции в полости рта и придаточных пазухах носа у ослабленных больных. Течение болезни острое, тяжелое, с быстрым распространением инфильтрации, присоединением плеврита и абсцедирования.
6) Пневмония, вызванная гемофильной палочкой, возникает обычно при хронических обструктивных заболеваниях лёгких, сердечной недостаточности, часто у курильщиков. Клинически распознают как вторую волну лихорадки при гриппе, так как гемофильные палочки являются бактериальной инфекцией при гриппе. Этот вид пневмонии встречается нечасто, в основном у детей.
7) Микоплазменные пневмонии - эпидемические подъемы заболеваемости отмечаются в осенне-весенний период каждые 4 года. Заболевают главным образом дети школьного возраста и взрослые в период вспышек микоплазменной инфекции (осень-весна). Заболевание начинается остро или постепенно с катаральных явлений. Кашель непродуктивный или с отделением небольшого количества слизистой мокроты. Характерны внелёгочные симптомы: миалгии, конъюнктивиты, поражения миокарда, гемолитические анемии.
При рентгенологическом исследовании выявляется усиление легочного рисунка, иногда - инфильтративные затенения.
8) Хламидийная пневмония составляет до 10% всех внебольничных пневмоний (по данным серологических исследований). Фактором риска является контакт с птицами. Заболевание начинается с респираторного синдрома, сухого кашля, фарингита, недомогания. Развитие пневмонии подострое с появлением ознобов и высокой лихорадки. Кашель быстро становится продуктивным с выделением гнойной мокроты.
Рентгенологическая картина вариабельная: выявляется инфильтрация в одной и более долях, нередко инфильтрация носит перибронхиальный характер.
9) Легионеллезная пневмония составляет в среднем до 5% всех домашних и 2% госпитальных пневмоний. Факторами риска являются: иммунодефицитные состояния, земляные работы, проживание вблизи открытых водоемов, контакт с кондиционерами (легионеллы составляют часть естественных и искусственных водных экосистем и в кондиционерах обитают в конденсируемой влаге). Характерны острое начало, тяжелое течение, относительная брадикардия, внелёгочные поражения (диарея, желтуха, увеличение печени, повышение трансаминаз, мочевой синдром, энцефалопатия). Рентгенологически - долевые затенения в нижних отделах лёгких, возможен плевральный выпот.
10) Вирусные пневмонии возникают в период вирусных инфекций (эпидемии гриппа А, аденовирусная инфекция). В клинической картине преобладают проявления соответствующей вирусной инфекции. Физикальная и рентгенологическая симптоматика скудная. Наличие вирусных пневмоний признается не всеми. Предполагается, что вирусы угнетают местный иммунитет легочной системы (Т-клеточный дефицит, снижение фагоцитарной активности иммунокомпетентных клеток и повреждение реснитчатого эпителия слизистой), что способствует возникновению бактериальных пневмоний. Вирусные (или «поствирусные») пневмонии часто остаются нераспознанными даже у больных, у которых отмечаются «затяжное» течение острых респираторных заболеваний, развитие бронхиальной обструкции и воспалительные изменения в крови. Нередко эти изменения расцениваются как остаточные явления перенесенных ОРВИ.
7. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
· обструктивный синдром
· абсцесс, гангрена легкого
· острая дыхательная недостаточность
· парапневмонический экссудативный плеврит,эмпиема
Среди внелегочных осложнений пневмонии часто развиваются:
· острая сердечно-легочная недостаточность
· эндокардит, миокардит
· менингит и менингоэнцефалит
· гломерулонефрит
· инфекционно-токсический шок
· анемия
· психозы
8. Критерии тяжести пневмоний:
Легкое течение – невыраженные симптомы интоксикации, температура тела субфебрильная, отсутствуют дыхательная недостаточность и нарушения гемодинамики, легочная инфильтрация в пределах 1 сегмента, лейкоциты 9,0-10,0 х 109/л, нет сопутствующих заболеваний.
·Средняя степень тяжести: умеренно выраженные симптомы интоксикации, повышение температуры тела до 38°С, легочный инфильтрат в пределах 1-2 сегментов, ЧД до 22/мин, ЧСС до 100 уд/мин, осложнения отсутствуют.
Тяжелое течение: выраженные симптомы интоксикации, температура тела <35,5°С или >38°С; дыхательная недостаточность II-III ст (SaO2 < 92% (по данным пульсоксиметрии), РаО2 < 60 мм рт.ст. и/или РаСО2 > 50 мм рт.ст. при дыхании комнатным воздухом), нарушения гемодинамики (АД<90/60 мм рт. ст, ЧСС>100 уд/мин), инфекционно-токсический шок, лейкопения ˂4,0х109/л или лейкоцитоз 20,0х109/л; инфильтрация более чем в одной доле; наличие полости (полостей) распада; плевральный выпот, быстрое прогрессирование процесса (увеличение зоны инфильтрации на 50% и более за 48 час наблюдения), абсцедирование, мочевина >7,0 ммоль/л, ДВС-синдром, сепсис, недостаточность других органов и систем, нарушения сознания, обострение сопутствующих и/или фоновых заболеваний.
9.принципы лечения пневмоний: 1.Надлежащий контроль (щадящий + обильное питье)
2.Применение антибактериальных средств(как можно раньше – до 4 ! часов)
3.Дезинтоксикационная терапия
4.Восстановление бронхиальной проходимости
5.Нормализация иммунологической реактивности
6.Лечение возникающих осложнения
Основным лечением острой пневмонии является назначение антибактериальных средств.Лечение пневмонии начинается немедленно после установки диагноза. Обязателен бактериологический контроль с определе нием возбудителя и его чувствительности к антибиотикам.
При отсутствии эффекта от антибиотика в течение 2-3 дней, его меняют, при тяжёлом течении пневмонии антибиотики комбинируют.
Не рекомендуется сочетание группы антибиотиков (пенициллинов, цефалоспоринов и гликопептидов) с сульфаниламидными препаратами. Механизм бактерицидного действия этих антибиотиков связан с воздействием только на размножающиеся бактерии. Сульфаниламидные препараты вызывают торможение этого процесса.
При внебольничных пневмониях, которые чаще всего вызываются пневмококками, гемофильными палочками и реже грамотрицательной флорой или микоплазмой, лечение начинают с антибиотиков 1-го ряда (группа пенициллинов - бензилпенициллины, оксациллин, ампициллин, амоксициллин, агументин (амоксициллин и клавулановая кислота подавляет Я-лактамазу и защищает пенициллин), пиопен, азлоциллин, темоциллин).
Альтернативный препарат группы макролидов: старые -эритромицин, олететрин; новые -сумамед, макропен.
Внутрибольничные пневмонии нередко вызываются резистентными штаммами стафилококков и для лечения рекомендуется оксациллин, сочетание антибиотиков с ингибиторами Я-лактомаз, ципрофлаксин.
При аспирационных пневмониях, связанных с грамотрицательной флорой или анаэробами, рекомендуются аминогликозиды (1 пок - канамицин, 2 пок - гентамицин, 3 пок - амикан ) или сочетание цефалоспоринов 3-го поколения (клафоран ) с метронидазолом.
Если предполагается, что возбудитель синегнойная палочка, то применяют аминогликозиды, пенициллины 6-го поколения и цефалоспорины 4-го поколения.
Атипичные пневмонии вызываются микоплазмой, легионеллой, хламидиями. Для лечения используются макролиды.
У больных с иммунодефицитными состояниями пневмонии часто вызываются оппортунистической флорой и простейшими. Для их лечения используются бисептол, бактрим.
Дальнейшая коррекция антибактериальной терапии осуществляется в зависимости от клинического эффекта и результатов лабораторных исследований.
10.
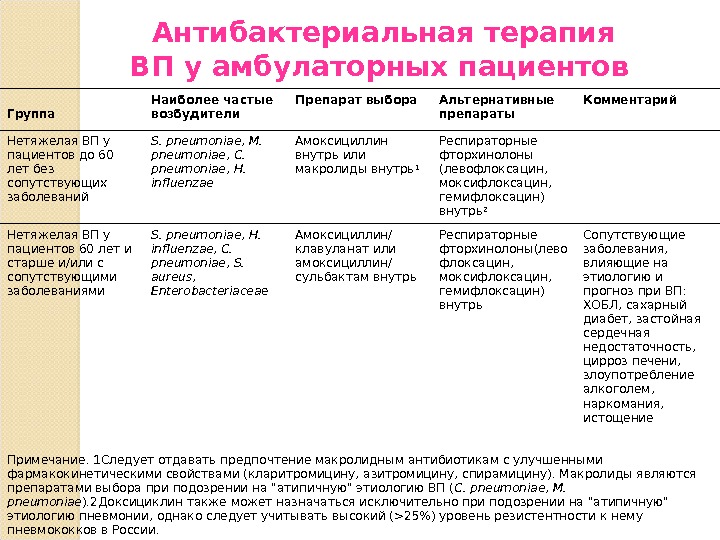
11.
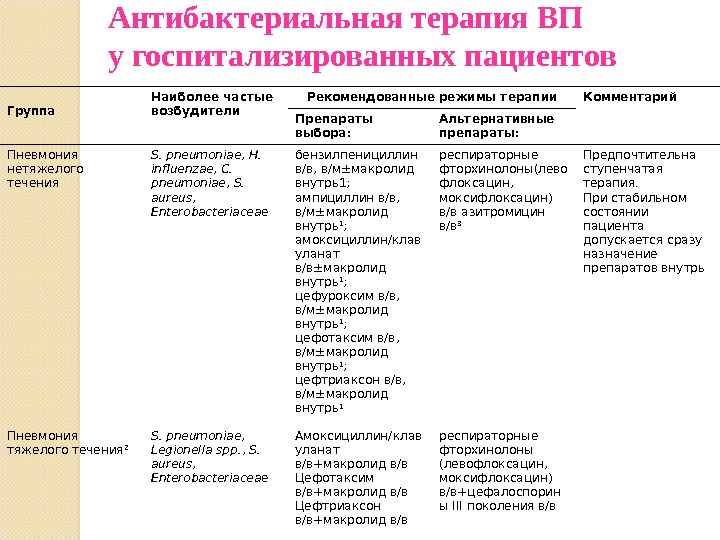
12. 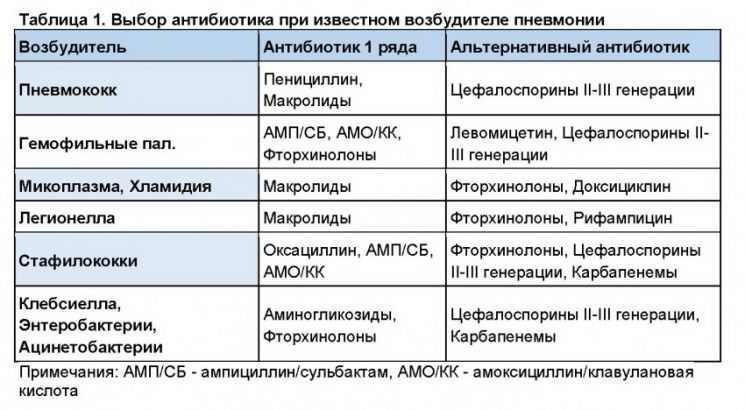
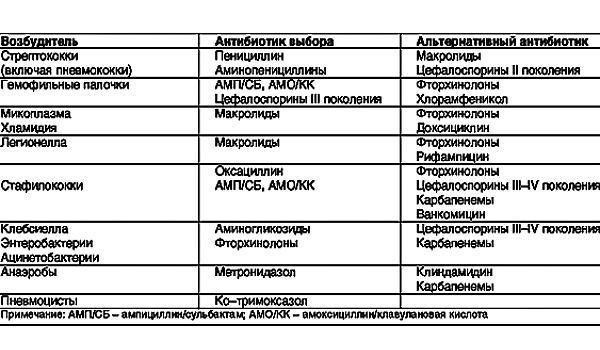
13.Комплексное лечение пневмоний.
Иммунозаместительная терапия: нативная и/или свежезамороженная плазма 1000— 2000 мл за 3 сут, иммуноглобулин 6—10г/сут однократно в/в.
Коррекция микроциркуляторных нарушений: гепарин 20 000 ед/сут, реополиглюкин 400 мл/сут.
Коррекция диспротеинемии: альбумин 100—500 мл/сут (в зависимости от показателей крови), ретаболил 1 мл 1 раз в 3 дня № 3.
Дезинтоксикационная терапия: солевые растворы (физиологический, Рингера и т. д.) 1000-3000 мл, глюкоза 5% - 400-800 мл/сут, гемодез 400 мл/сут. Растворы вводятся под контролем ЦВД и диуреза.
Кислородотерапия: кислород через маску, катетеры, ВИВЛ и ИВЛ в зависимости от степени дыхательной недостаточности.
Кортикостероидная терапия: преднизолон 60—90 мг в/в или эквивалентные дозы других препаратов ситуационно. Кратность и длительность определяются тяжестью состояния (инфекционно-токсический шок, инфекционно-токсическое поражение почек, печени, бронхиальная обструкция и т. д.).
Антиоксидантная терапия: аскорбиновая кислота — 2 г/сут per os, рутин — 2 г/сут per os.
Антиферментные препараты: контрикал и др. 100 000 ед/сут в течение 1—3 сут при угрозе абсцедирования.
Бронхолитическая терапия: эуфиллин 2,4%— 5—10 мл 2 раза/сут в/в капельно, атровент 2—4 вдоха 4 раза/сут, беродуал 2 вдоха 4 раза/сут, отхаркивающие (лазолван — 100 мг/сут, ацетилцистеин 600 мг/сут). Отхаркивающие и бронхолитики при интенсивной терапии вводятся через небулайзер.
Задача.
В данной задаче у больного пневмоцистная пневмония.
Анализ сыворотки крови был положительным на наличие иммуноглобулина M.
Лечение: - Этиотропное лечение проводится пентамидином внутримышечно 1 раз в сутки 4 мг/кг курсом на
10-14 дней (однако требуется назначение только доктором в силу токсичности препарата); фуразолидоном 10 мг/кг/сут; трихополом 25-30мг/кг/сут; бисептолом 120 мг/кг/сут сначала внутривенно 3 раза в день, затем пероральный прием 2 раза в день общим курсом до 3х недель.
-Антиретровирусная терапия:зидовудин 500 мг на 2 приема.
- Патогенетическое и симптоматическое лечение включает противовоспалительные препараты,
муколитики, препараты, облегчающие отхождение мокроты, отхаркивающие; профилактика дыхательной недостаточности и борьба с ее последствиями.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|