
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
РАЗРЯД —► СЛР В ТЕЧЕНИЕ 2 МИН —► РАЗРЯД —► СЛР В ТЕЧЕНИЕ 2 МИН.
Б. № 1
ТЕСТЫ: 1Е, 2D, 3C, 4D, 5A, 6A,7C, 8C, 9B, 10A, 11E, 12A, 13C, 14E, 15C, 16C, 17E, 18A, 19D, 20C.
ВОПРОС: клиническая смерть, определение, диагностика.
Клиническая смерть – это состояние, при котором отсутствуют кровообращение и дыхательные движения, прекращается активность коры гол.мозга.
Клиника: отсутствие экскурсии груд. кл.(апноэ), отсутствие пульсации на крупных артериях (ас истолия), отсутствие сознания (кома), паралитическое расширение зрачка, клонические и тонические судороги, изменение цвета кожных покровов, исчезновение рефлексов.
НАВЫК: измерение ЦВД. Норма – 6-12 см (60-120 мм рт ст). капельницу опускают ниже уровня кровати больного, затем определяем нулевой уровень - Пересечение 4 ребра и среднеподмышечной линии.
Б. № 2
ТЕСТЫ: 1C, 2C, 3A, 4E, 5A, 6A, 7A, 8B, 9C, 10E, 11A, 12A, 13B, 14C, 15D, 16C, 17E, 18D, 19B,20C.
ВОПРОС: виды остановки кровообращения и их диагностика.
1. Асистолия желудочков и брадиаритмия
2. Фибрилляция желудочков и желудочковая тахикардия
3. Электромеханическая диссоциация
Диагностика: экг. При ФЖ: купноволновая и мелко волновая,частота оксиляций более 300 в мин , при асиситолии – изолиния, ЭМД – отсутствие механической активности сердца при наличии электрической., х-ся отсутствием пульса на сонных артериях при брадиаритмии. На ЭКГ – идиовентрикулярный ритм с широким комплексом QRS.
НАВЫК: методы детоксикации (промывание желудка и форсированный диурез)
1.Конец желудочного зонда перед началом процедуры следует смазать вазелиновым маслом (при его отсутствии — смочить водой), а на противоположный конец надеть воронку. При повышенном глоточном рефлексе полезно введение атропина. Быстрым движением ввести зонд за корень языка. Далее больного просят дышать носом и делать глотательные движения, во время которых зонд осторожно продвигают по пищеводу. Зонд вводят на длину, равную расстоянию от пупка до резцов больного плюс 5–10 см. опускают воронку, Если зонд в желудке, то в воронку поступает желудочное содержимое. Когда воронка опустеет, её вновь плавно опускают над тазом до высоты колен больногоКак только жидкость перестанет вытекать из воронки, её вновь наполняют раствором. Процедуру повторяют до чистой промывной воды. В среднем на промывание желудка расходуют 10-20 л воды.
2. 1-й этап. Введение 500 мл 3% раствора бикарбоната натрия и 1000-1500 мл раствора Рингера (лактасоля, ацесоля) со скоростью 80-100 капель в минуту. Общий объем растворов на этом этапе составляет 1500-2000 мл.
2-й этап. Струйное введение 15% раствора маннитола в дозе 1,0-1,5 г/кг массы тела больного в сочетании с 240 мг эуфиллина вначале инфузии и 240 мг эуфиллина в ее конце.
У больных с отеком мозга применение маннитола из-за возрастания осмолярности крови опасно. В этих случаях используется фуросемид в дозе 4 мг/кг массы тела.
3-й этап. Введение полиионного раствора (1000 мл 5% раствора глюкозы в сочетании с 40 мл 7,5% раствора хлорида калия, 50 мл 10% раствора хлорида натрия, 30 мл 10% раствора хлорида кальция и 12 Ед инсулина).
4-й этап. Введение 1000-1500 мл белковых препаратов (плазма, альбумин, протеин).
Б №3.
ТЕСТЫ: 1B, 2D, 3A, 4E, 5A, 6A, 7C, 8E, 9D, 10C, 11B, 12A, 13D, 14A, 15A, 16B, 17B, 18D, 19D, 20B
ВОПРОС: классификация видов анестезии
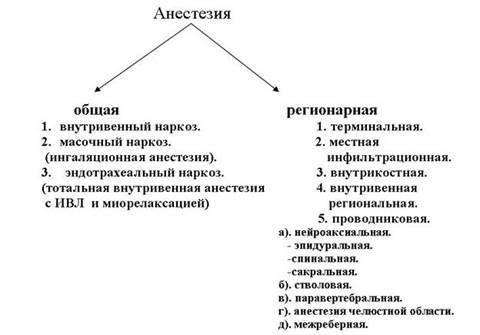
НАВЫК: обеспечение проходимости дыхательных путей
A – Airway – обеспечение проходимости дыхательных путей
Больного укладывают горизонтально на спину.
Голову максимально запрокидывают.
Если больной со сниженным мышечным тонусом лежит на спине, у него может западать язык, как бы тампонируя глотку. Одновременно опускается надгортанник, еще более перекрывающий дыхательные пути. Появляются: звучное дыхание, затем нарушения дыхательного ритма вплоть до полной его остановки. Такие явления особенно быстро развиваются у больных, находящихся без сознания.
Чтобы предупредить и устранить западение языка, следует вывести вперед нижнюю челюсть и одновременно произвести переразгибание в затылочно—шейном сочленении. Для этого давлением больших пальцев на подбородок сдвигают нижнюю челюсть больного вниз, а затем пальцами, помещенными на углах челюсти, выдвигают ее вперед, дополняя этот прием переразгибанием головы кзади (тройной прием Сафара). При правильном и своевременном проведении этих манипуляций проходимость дыхательных путей на уровне глотки быстро восстанавливается. Причиной обтурации воздухоносных путей могут быть инородные тела. Их быстро убирают любыми подручными материалами (салфетка). Голова больного при этом должна быть повернута в сторону из—за опасности аспирации. Восстановление проходимости верхних дыхательных путей облегчается при использовании различных воздуховодов. Наиболее целесообразно применение S – образного воздуховода. Для его введения рот больного раскрывают перекрещенными II и I пальцами, а трубку продвигают к корню языка так, чтобы ее отверстие «скользило» по нёбу. Необходимо следить, чтобы воздуховод не сместился во время транспортировки. Если все описанные процедуры не эффективны, то можно предполагать наличие обтурации воздухоносных путей в ниже лежащих отделах. В этих случаях требуется прямая ларингоскопия и активная аспирация патологического секрета, за которой следует интубация трахеи в течение 10–15 с. Целесообразно проводить коникотомию и трахеостомию.
Б № 4
ТЕСТЫ: 1B, 2C, 3A, 4E, 5A, 6A, 7A, 8C, 9E, 10A, 11D, 12C, 13C, 14C, 15C, 16E, 17B, 18C, 19A, 20C
ВОПРОС: анафилактический шок, патогенез, клиника, ИТ.
Анафилактический шок или анафилаксия — это состояние резко повышенной чувствительности организма, развивающееся при повторном введении чужеродных белков и сывороток, медикаментов, при укусе насекомых. В основе патогенеза лежит реакция гиперчувствительности немедленного типа. Общий и наиболее существенный признак шока — остро наступающее уменьшение кровотока с нарушением периферического, а затем и центрального кровообращения под влиянием гистамина и других медиаторов, обильно секретируемых клетками. Кожные покровы становятся холодными, влажными и цианотично-бледными. В связи с уменьшением кровотока в головном мозге и других органах, появляются беспокойство, затемнение сознания, одышка, нарушается мочеотделение. Первым симптомом или даже предвестником развития анафилактического шока является резко выраженная местная реакция в месте попадания аллергена в организм — необычно резкая боль, сильный отек, припухлость и краснота в месте укуса насекомого или инъекции лекарственного препарата, сильный зуд кожи, быстро распространяющийся по всей коже (генерализованный зуд). При приеме аллергена внутрь первым симптомом может быть резкая боль в животе, тошнота и рвота, отек полости рта и гортани. Быстро присоединяется выраженный отек гортани, бронхоспазм и ларингоспазм, приводящие к резкому затруднению дыхания. Затруднение дыхания приводит к развитию учащенного, шумного, хриплого («астматического») дыхания. Развивается гипоксия. Больной сильно бледнеет, губы и видимые слизистые оболочки, а также дистальные концы конечностей (пальцы) могут стать цианотичными (синюшными). У больного с анафилактическим шоком резко падает артериальное давление и развивается коллапс. Больной может потерять сознание или упасть в обморок.
Лечение :адреналина — 0.2-0.5 мл 0,1 % раствора подкожно, внутривенно; ампула метилпреднизолона (как для пульс-терапии) по 500 мг (то есть 500 мг метилпреднизолона), или 5 ампул дексаметазона по 4 мг (20 мг), или 5 ампул преднизолона по 30 мг (150 мг); 1-2 мл 1 % димедрола или супрастина, тавегила.
медленное внутривенное введение 10-20 мл 2,4 % раствора эуфиллина с целью снятия бронхоспазма, уменьшения отека лёгких и облегчения дыхания. ингаляцию кислорода, внутривенное капельное введение физраствора или другого водно-солевого раствора для восстановления показателей гемодинамики и АД. При необходимости – интубация или трахеостомия.
НАВЫК: непрямой массаж сердца у новорожденных и детей раннего возраста.
Детям до 1 года достаточно надавливать на грудину одним-двумя пальцами. Для этого оказывающий помощь укладывает ребенка на спину головой к себе, охватывает ребенка так, чтобы большие пальцы рук располагались на передней поверхности грудной клетки, а концы их на нижней трети грудины, остальные пальцы подкладывает под спину. Детям старше 1 года до 7 лет массаж сердца производят, стоя сбоку, основанием одной кисти, а более старшим — обеими кистями (как взрослым). Во время массажа грудная клетка должна прогибаться на 1—11/2 см у новорожденных, на 2—21/2 см у детей 1—12 мес., на 3—4 см у детей старше 1 года. Число надавливаний на грудину в течение 1 мин должно соответствовать средней возрастной частоте пульса, которая составляет: у новорожденных 140, у детей 6 мес. — 130—135, 1 года — 120—125, 2 лет — 110—115, 3 лет — 105—110, 4 лет — 100—105, 5 лет — 100, 6 лет — 90—95, 7 лет — 85—90, 8—9 лет — 80—85, 10—12 лет — 80, 13—15 лет — 75 ударов в 1 мин.
Б № 5
ТЕСТЫ: 1D, 2A, 3B, 4E, 5A, 6A,7B, 8A, 9C, 10C, 11D, 12E, 13E, 14D, 15E, 16B, 17C, 18A, 19C, 20E
ВОПРОС: реанимация и ИТ при синдроме длительного сдавливания.
До освобождения конечности на ее свободную проксимальную часть следует наложить жгут. Пострадавшему внутривенно или внутримышечно вводят 2 мл 2% раствора промедола, 2 мл 1% раствора димедрола. Освобождают конечность и туго ее бинтуют от кончиков пальцев до жгута. Осуществляют транспортную иммобилизацию. Обкладывают конечность льдом. Пострадавшего необходимо как можно быстрее доставить в ближайший хирургический стационар.
При возможности может быть осуществлена футлярная новокаиновая блокада 0,25% раствором новокаина в проксимальном отделе сдавленной конечности. При наличии ран осуществляют механическую их очистку, накладывают повязки с антисептическими и дегидратирующими свойствами. Во время эвакуации выполняют коррекцию иммобилизации, продолжают введение обезболивающих и седативных средств, проводят инфузионную терапию (полиглюкин, реополиглюкин, 5% раствор глюкозы, 4% раствор гидрокарбоната натрия и др.). Для профилактики раневой инфекции применяют комбинации антибиотиков широкого спектра действия с обязательным включением в них антибиотика группы пенициллина (учитывая частое выделение из ран клостридиальной флоры).
На госпитальном этапе осуществляют интенсивные противошоковые и реанимационные мероприятия. Количество и состав вводимых внутривенно трансфузионных сред в объеме 2000 — 4000 мл и более в сутки регулируется по данным суточного диуреза и показателям гомеостаза. В состав вливаемых жидкостей входят свежезамороженная плазма, глюкозо-новокаиновая смесь, 5% раствор глюкозы с витаминами, 5% или 10% раствор альбумина, 4% раствор гидрокарбоната натрия, раствор маннита из расчета 1 г на 1 кг массы тела, дезинтоксикационные средства (гемодез, неогемодез). Для стимуляции диуреза назначают фуросемид до 80 мг и более в сутки, папаверин, эуфиллин, с целью профилактики тромбозов вводят гепарин по 2500 ЕД 4 раза в сутки, дезагреганты (дипиридамол, пентоксифиллин), по показаниям используют ретаболил или феноболин, сердечно-сосудистые средства, иммунокорректоры. В профилактике острой почечной недостаточности эффективно применение простагландина Е2 (простенона), который вводят внутривенно в течение 3 — 5 дней. Интенсивное консервативное лечение должно обеспечить мочеиспускание в количестве не менее 30 мл в час.
НАВЫК: расчёт суточного водного баланса, определение степени дегидратации.
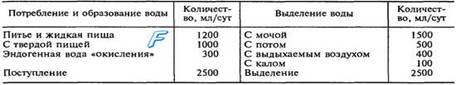
Степень дегидратации определяется потерей жидкости в процентах от массы тела: I степень – 1–3% у взрослых, 1–5% у детей; II степень – соответвственно 4–6% и 6–10%; III степень – 7–9% и 11–15%; IV степень –10%.

Б №6
ТЕСТЫ: 1A, 2D, 3A, 4A, 5C, 6D, 7C, 8E, 9C, 10D, 11B, 12E, 13C, 14C, 15B, 16D, 17A, 18B, 19B, 20A
ВОПРОС: реанимация и ИТ при разных видах утопления.
- «Мокрое» (истинное)утопление — наиболее опасный вид. Оно возникает, когда в лёгкие жертвы попадает много воды. Как правило, это случается с теми людьми, которые до последнего борются за жизнь.
- «Сухое» утопление возникает, когда происходит спазм голосовой щели и в результате вода не проникает в лёгкие.
- Синкопальное утопление происходит при рефлекторной остановке сердца из-за спазма сосудов. В этом случае потерпевший, как правило, сразу идёт на дно.
Освободить дых пути от воды, песка и т д. Для устранения гипоксии следует как можно быстрее приступить к ОКСИГЕНОТЕРАПИИ - вдыханию кислорода или его смеси с воздухом с помощью портативных кислородных аппаратов (на месте происшествия их функцию с успехом заменит кислородная подушка).
Для уменьшения увеличенного объема циркулирующей крови произвести ДЕГИДРАТАЦИЮ - ВЫВЕДЕНИЕ ЖИДКОСТИ ИЗ ОРГАНИЗМА. Пострадавшему внутривенно вводят большие дозы сильнодействующих мочегонных средств (ЛАЗИКС, МОЧЕВИНУ. МАННИТОЛ или ГЛЮКОЗУ).
Для снижения вероятности развития отека головного мозга внутримышечно вводят 10 мл 25%-ной СЕРНОКИСЛОЙ МАГНЕЗИИ.
Для стимуляции дыхательного центра и быстрой нормализации уровня артериального давления назначается подкожное введение растворов КАРДИАМИНА И КОФЕИНА.
Если пострадавший перенес состояние клинической смерти, то к указанной терапии потребуется добавить внутривенное капельное введение ощелачивающих растворов: раствора СОДЫ или ТРИСАМИНА. Антибиотики – для профилактики пневмонии.
НАВЫК: проведение искусственной вентиляции лёгких простейшими методами.
изо рта в рот и изо рта в нос. При этом голова больного или пострадавшего обязательно должна находиться в положении максимального затылочного разгибания для предотвращения западения языка и обеспечения проходимости дыхательных путей; корень языка и надгортанник смещаются кпереди и открывают вход в гортань . Оказывающий помощь становится сбоку от больного, одной рукой сжимает крылья его носа, отклоняя голову назад, другой рукой слегка приоткрывает рот за подбородок. Сделав глубокий вдох, он плотно прижимает свои губы ко рту больного и делает резкий энергичный выдох, после чего отводит свою голову в сторону. Выдох больного происходит пассивно за счет эластичности легких и грудной клетки. Желательно, чтобы рот оказывающего помощь был изолирован марлевой салфеткой или отрезком бинта, но не плотной тканью. При ИВЛ изо рта в нос воздух вдувают в носовые ходы больного . При этом его рот закрывают, прижимая нижнюю челюсть к верхней и стараясь подтянуть подбородок кверху.
Б№ 7.
ТЕСТЫ: 1C, 2E, 3B, 4A, 5B, 6C, 7C, 8C, 9B, 10C, 11B, 12B, 13E, 14B, 15E, 16E, 17C, 18A, 19A, 20C
ВОПРОС: классификация острой дыхательной недостаточности.
1 вентиляционная:
- центрогенная (ЧМТ, инсульт)
- нейро-мышечная (полиомиелит, миастения, миорелаксанты)
-торако-абдоминальная (травмы, пневмоторакс, гемоторакс)
2 паренхиматозная( отёк лёгких, РДС, пневмония)
- обструктивная (Б А, асматич статус)
3 рестриктивная (абсцесс, бронхоэктазы, инфаркт лёгкого)
НАВЫК: проведение непрямого массажа сердца
При непрямом массаже сердца пациент должен находиться на твёрдой поверхности, проводится 2-мя руками, проксимальная часть ладони – на нижней трети грудины, вторая рука сверху,скорость – 100 компрессий в мин, глубина – 4-5см. Всем корпусом.
Б № 8.
ТЕСТЫ: 1C, 2C, 3C, 4A, 5A, 6A, 7D, 8B, 9D, 10B, 11A, 12D, 13E, 14E, 15A, 16B, 17A, 18E, 19D, 20A
ВОПРОС: клинические стадии ОПН
В начальной стадии присутствует клиника основного заболевания и появляется олигурия. Диурез снижается на 8-10 %. Появляется интоксикация (бледность, иктеричность, тошнота, боли в животе). В моче появляются белок, эпителий, плотность менее 1010.
В олигоанурической стадии диурез снижается на 25 % (500 мл) и более от нормального, удельный вес мочи менее 1005, в крови нарастает уровень мочевины, креатинина, азота, калия, натрия, происходит задержка воды. Появляется нарушение сознания (апатия, заторможенность), тошнота, рвота, тахикардия, аритмия в виде экстрасистолии, блокад, могут появляться судороги. Также могут появляться отеки, повышается артериальное давление. Появляются признаки отёка мозга, лёгких, сердеч недостат.
В полиурическую стадию диурез увеличивается на 200-300мл, происходит постепенное снижение интоксикации, нарастание диуреза до 3-5 л в сутки, значительные потери калия, что представляет опасность для сердца.
Стадиявосстановительная- нормализация все почечных функций.
НАВЫК: искусственная вентиляция лёгких мешком Амбу и при помощи S-образной трубки.
Для удобства применяют S-образные трубки различной модификации, резиновые лицевые маски. Один конец S-образной трубки вводят в ротоглотку, голову запрокидывают кзади. Герметизация трубки во рту осуществляется за счет широкого щитка в месте выхода трубки изо рта. Спасающий делает глубокий вдох, левой рукой зажимает нос и делает выдох в трубку. После этого отклоняет голову в сторону, происходит выдох. Поток воздуха из S-образной трубки свидетельствует о правильном стоянии трубки и свободной проходимости дыхательных путей.
Искусственная вентиляция легких мешком типа Амбу. Для проведения искусственной вентиляции легких дыхательным мешком следует наложить маску на рот и нос больного, плотно прижать ее к лицу одной рукой. Отогнуть голову больного назад, сдавить мешок до появления раздувания грудной клетки, после чего отпустить мешок, чтобы больной мог выдохнуть. Затем снова произвести «вдох» больному. Для хорошей герметизации маски с лицом больного необходимо носовую часть маски прижать большим пальцем, а всеми остальными пальцами подтягивать подбородок больного кверху и кзади.
Б №9.
ТЕСТЫ: 1B, 2E, 3A,4D, 5A, 6A, 7A, 8C, 9E,10D, 11E, 12A, 13D,14D, 15C, 16 A, 17E, 18C,19D, 20C
ВОПРОС: основные принципы ИТ острого отравления.
1 максимально ускоренное выведение яда из организма: промывание желудка, солевые слабительные, сифонные клизмы, форсированный диурез, гемодиализ
2 интенсивная симптоматическая терапия
3 применение антидотов и антагонистов (сорбенты, унитиол, атропин, и т д)
НАВЫК: проведение электрической дефибриляции.
РАЗРЯД —► СЛР В ТЕЧЕНИЕ 2 МИН —► РАЗРЯД —► СЛР В ТЕЧЕНИЕ 2 МИН...
При проведении наружной дефибрилляции один из электродов располагают на передней поверхности грудной клетки ниже ключицы у правого края грудины, а другой — в области верхушки сердца. Электроды должны быть смазаны специальной пастой или обернуты несколькими слоями марли, смоченной физиологическим или гипертоническим солевым раствором для уменьшения трансторакального сопротивления. Электроды необходимо плотно прижимать к телу больного. Начинать с 360 Дж.
Б № 10.
ТЕСТЫ: 1D, 2B, 3E, 4A, 5A, 6B, 7C, 8D, 9C, 10C, 11C, 12E, 13C, 14A, 15C, 16C, 17A, 18B, 19C, 20D
ВОПРОС: фармакология мышечных релаксантов.
Миорелаксанты - это препараты, блокирующие нейромышечную передачу. Используются они для проведения контролируемой механической вентиляции легких, создания условий для работы хирургической бригады, особенно при операциях на органах груди и живота, для уменьшения внутричерепной гипертензии, снижения потребления кислорода, устранения дрожи, обеспечения неподвижности при некоторых диагностических манипуляциях, купирования судорожного синдрома и в ряде других случаев.
| Деполяризующие | Недеполяризующие | |
| Короткого действия | сукцинилхолин (дитилин) декаметоний | мивакурий (мивакрон) |
| Средней продолжительности | атракурий (тракриум) векуроний (норкурон) рокуроний | |
| Длительного действия | тубокурарин метокурин доксакурий панкуроний (павулон) пипекуроний (ардуан) галламин |
А. Недеполяризующие релаксанты.
В низких дозах они действуют на никотиновые рецепторы как конкурентные антагонисты ацетилхолина. В больших дозах некоторые из препаратов этой группы проникают непосредственно в поры ионных каналов, еще больше ослабляя нейро-мышечную передачу. Кроме того, недеполяризующие миорелаксанты могут блокировать пресинаптические каналы, затрудняя транспорт ацетилхолина из нервных окончаний в синаптическую щель. Важным следствием конкурентности их действия является способность ингибиторов холинэстеразы уменьшать или даже полностью прекращать блокаду.
Б. Деполяризующие миорелаксанты.
Действуют в 2 фазы. Первая - деполяризующая, связана с действием сукцинилхолина, аналогичным ацетилхолину, с деполяризацией концевой пластинки. Более того, сукцинилхолин может проникать в ионные каналы, вызывая в них “мерцающие” изменения проводимости. на мембране миоцита вокруг концевой пластинки возникает невозбудимая зона, что препятствует распространению возбуждения даже при поступлении импульсов с холинорецепторов (десенсибилизация, 2-я фаза блока).
НАВЫК: проведение непрямого массажа сердца.
При непрямом массаже сердца пациент должен находиться на твёрдой поверхности, проводится 2-мя руками, проксимальная часть ладони – на нижней трети грудины, вторая рука сверху,скорость – 100 компрессий в мин, глубина – 4-5см. Всем корпусом.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|