
- Автоматизация
- Антропология
- Археология
- Архитектура
- Биология
- Ботаника
- Бухгалтерия
- Военная наука
- Генетика
- География
- Геология
- Демография
- Деревообработка
- Журналистика
- Зоология
- Изобретательство
- Информатика
- Искусство
- История
- Кинематография
- Компьютеризация
- Косметика
- Кулинария
- Культура
- Лексикология
- Лингвистика
- Литература
- Логика
- Маркетинг
- Математика
- Материаловедение
- Медицина
- Менеджмент
- Металлургия
- Метрология
- Механика
- Музыка
- Науковедение
- Образование
- Охрана Труда
- Педагогика
- Полиграфия
- Политология
- Право
- Предпринимательство
- Приборостроение
- Программирование
- Производство
- Промышленность
- Психология
- Радиосвязь
- Религия
- Риторика
- Социология
- Спорт
- Стандартизация
- Статистика
- Строительство
- Технологии
- Торговля
- Транспорт
- Фармакология
- Физика
- Физиология
- Философия
- Финансы
- Химия
- Хозяйство
- Черчение
- Экология
- Экономика
- Электроника
- Электротехника
- Энергетика
Источник публикации 2 страница
4.3. Дифференциальная диагностика COVID-19
Необходимо дифференцировать новую коронавирусную инфекцию с гриппом, острыми вирусными инфекциями, вызываемыми вирусами из группы ОРВИ (риновирус, аденовирус, РС-вирус, человеческие метапневмовирусы, MERS-CoV, парагрипп), вирусными гастроэнтеритами, бактериальными возбудителями респираторных инфекций.
Длительность инкубационного периода COVID-19 может колебаться от 1 до 14 дней, однако в среднем составляет 5 дней, тогда как длительность инкубационного периода гриппа и ОРВИ, как правило, не превышает 3 дней. При гриппе заболевание начинается резко, при COVID-19 и ОРВИ, как правило, постепенно. Как при COVID-19, так и при гриппе может отмечаться высокая лихорадка, кашель, слабость. При течении ОРВИ высокая лихорадка, слабость встречаются редко. При этом при гриппе и ОРВИ одышка и затрудненное дыхание отмечаются значительно реже, чем при COVID-19.
При вирусных гастроэнтеритах ведущим будет поражение желудочно-кишечного тракта, симптомы поражения дыхательных путей, как правило, выражены минимально.
В целом при проведении дифференциальной диагностики необходимо учитывать данные эпидемиологического анамнеза, клинические симптомы и их динамику. Во всех подозрительных случаях показано обследование на SARS-COV-2 и возбудителей других респираторных инфекций.
5. ЛЕЧЕНИЕ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
Основным подходом к терапии COVID-19 должно быть упреждающее назначение лечения до развития полного симпмтомокомплекса жизнеугрожающих состояний, а именно пневмония, ОРДС, сепсис.
Лечение COVID-19 в соответствии с протоколами настоящих рекомендаций проводится в подтвержденных и вероятных случаях заболевания.
В рамках оказания медицинской помощи необходим мониторинг состояния пациента для выявления признаков ухудшения его клинического состояния. Пациенты, инфицированные SARS-CoV-2, должны получать поддерживающую патогенетическую и симптоматическую терапию.
Лечение коморбидных состояний и осложнений осуществляется в соответствии с клиническими рекомендациями, стандартами медицинской помощи по данным заболеваниям, состояниям и осложнениям. В настоящих методических рекомендациях представлены только основные значимые особенности оказания медицинских помощи данной группе пациентов при коморбидных заболеваниях, состояниях и осложнениях на основании результатов анализа лечения пациентов с иными коронавирусными инфекциями.
5.1. Этиотропное лечение
Анализ литературных данных по клиническому опыту ведения пациентов с атипичной пневмонией, связанной с коронавирусами SARS-CoV и MERSCoV, позволяет выделить несколько этиотропных препаратов, которые рекомендовано использовать в комбинации. К ним относятся хлорохин, гидроксихлорохин, лопинавир+ритонавир, азитромицин (в комбинации с гидроксилорохином), препараты интерферонов.
Среди препаратов, которые находятся на стадии клинических испытаний у пациентов с COVID-19, можно отметить также умифеновир, ремдесивир, фавипиравир.
По опубликованным данным, указанные лекарственные препараты сегодня также могут применяются при лечении пациентов с COVID-19. Однако имеющиеся на сегодня сведения о результатах терапии данными препаратами не позволяют сделать однозначный вывод об их эффективности или неэффективности, в связи с чем их применение допустимо по решению врачебной комиссии в установленном порядке, в случае если потенциальная польза для пациента превысит риск их применения.
Среди препаратов, представляющихся перспективными для лечения COVID-19, следует отметить группу противомалярийных средств: хлорохин, гидроксихлорохин, мефлохин. Эти препараты используются для терапии малярии и некоторых других протозойных инфекций. Кроме того, в связи с противовоспалительным и иммуносупрессивным эффектом, хлорохин и гидроксихлорохин нашли свое применение в лечении пациентов с системными заболеваниями соединительной ткани, такими как ревматоидный артрит и красная волчанка. Механизм действия противомалярийных препаратов против некоторых вирусных инфекций изучен не до конца, в опубликованных данных отмечаются несколько вариантов их воздействия на COVID-19, которые препятствуют проникновению вируса в клетку и его репликации. В небольших клинических исследования было показано, что комбинация азитромицина с гидроксихлорохином усиливает противовирусный эффект последнего.
Перед назначением противомалярийных препаратов и во время приема этих препаратов следует уделить особое внимание результату ЭКГ, в частности, величине QT. Противомалярийные препараты обладают кардиотоксичностью, и их прием может сопровождаться развитием, например, синдрома удлиненного QT. Вопросы о назначении этих препаратов в случае измененной ЭКГ и о дальнейшей терапии в случае возникших на лечении изменений ЭКГ решаются строго индивидуально, в тесном взаимодействии с кардиологами.
Для контроля кардиотоксичности противомалярийных препаратов необходимо проведение инструментального и клинического мониторинга, в том числе интервала QT, у следующих групп пациентов с повышенным риском:
1. Мужчины старше 55 лет;
2. Женщины старше 65 лет;
3. Лица любого возраста, имеющие в анамнезе сердечно-сосудистые заболевания.
ЭКГ назначается перед началом лечения, контроль осуществляется 1 раз в 5 дней. Продолжительность интервала QT корригированного оценивается по формуле Bazett, она не должна превышать 480 мс. При достижении порогового значения по рекомендации врача-кардиолога индивидуально назначаются бета-адреноблокаторы (бисопролол, карведилол, небиволол, метопролол).
При появлении жалоб на аритмию, ощущение сердцебиения, боли и дискомфорт в области сердца, эпизоды слабости и головокружения, синкопальные состояния назначается внеочередное ЭКГ.
Для пациентов, не включенных в группы повышенного риска кардиотоксичности, проводится клинический мониторинг. При появлении жалоб назначается ЭКГ.
Комбинированный препарат лопинавир+ритонавир является ингибитором протеазы ВИЧ. В ранее проведенных исследованиях было показано, что он также способен подавлять активность протеазы коронавируса. Предполагаемый на основе компьютерных моделирований противовирусный механизм действия в отношении нового коронавируса связан с воздействием на основную протеазу SARS-CoV-2 (эндопептидаза С30, неструктурный протеин Nsp5). Данный препарат нашел свое применение в лечении инфекции MERS-CoV, и сегодня может быть использован для терапии инфекции, вызываемой новым коронавирусом SARS-CoV-2. Проведенное рандомизированное контролируемое исследование продемонстрировало, что монотерапия лопинавиром+ритонавиром заболевания, вызванных SARS-CoV-2, не сокращала сроки госпитализации и не демонстрировала большую эффективность, чем стандартная симптоматическая терапия. В связи с этим применение препарата в монотерапии может быть рекомендовано только при наличии противопоказаний к назначению хлорохина, гидроксихлорохина, мефлохина.
Интерферон бета-1b (ИФН- 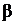 ib) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-
ib) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН- 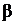 ib используется в комбинации с лопинавир+ритонавир. Проведенные ранее in vitro исследования показали, что он проявляет максимальную активность в сравнении с другими вариантами интерферонов (ИФН-
ib используется в комбинации с лопинавир+ритонавир. Проведенные ранее in vitro исследования показали, что он проявляет максимальную активность в сравнении с другими вариантами интерферонов (ИФН- 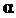 1а, ИФН-
1а, ИФН- 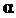 lb и ИФН
lb и ИФН 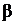 1а). За счет способности стимулировать синтез противовоспалительных цитокинов препараты ИФН-
1а). За счет способности стимулировать синтез противовоспалительных цитокинов препараты ИФН- 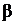 ib могут оказывать положительный патогенетический эффект.
ib могут оказывать положительный патогенетический эффект.
Рекомбинантный интерферон альфа 2b (ИФН- 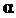 2b) в виде раствора для интраназального введения обладает иммуномодулирующим, противовоспалительным и противовирусным действием. Механизм действия основан на предотвращении репликации вирусов, попадающих в организм через дыхательные пути.
2b) в виде раствора для интраназального введения обладает иммуномодулирующим, противовоспалительным и противовирусным действием. Механизм действия основан на предотвращении репликации вирусов, попадающих в организм через дыхательные пути.
Этиотропное лечение COVID-19, особенно у больных с сопутствующей патологией, требует внимания к возможным лекарственным взаимодействиям. Лекарственные препараты, которые запрещено или не желательно принимать с этиотропной терапией COVID-19, указаны в Приложении 5.
Принимая во внимание сходство клинической картины легких форм COVID-19 с клинической картиной сезонных ОРВИ, до подтверждения этиологического диагноза в схемы терапии следует включать препараты, рекомендуемые для лечения сезонных ОРВИ, такие как интраназальные формы интерферона альфа, препараты индукторов интерферона, а также противовирусные препараты с широким спектром активности, такие как умифеновир.
Перечень возможных к назначению лекарственных препаратов для этиотропной терапии COVID-19 приведен в приложении 7. Рекомендованные схемы лечения в зависимости от тяжести заболевания приведены в приложении 8. Учитывая отсутствием объективных доказательств эффективности применения вышеуказанных препаратов при COVID-19, назначение лечения должно обязательно сопровождаться получением добровольного информированного согласия пациента (или его законного представителя).
Согласно рекомендациям ВОЗ, возможно назначение препаратов с предполагаемой этиотропной эффективностью "off-label" (то есть применение с медицинской целью не соответствует инструкции по медицинскому применению), при этом их применение должно соответствовать этическим нормам, рекомендованным ВОЗ, и осуществляться на основании Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации", Федерального закона от 12 апреля 2010 г. N 61-ФЗ "Об обращении лекарственных средств", Национального стандарта Российской Федерации ГОСТ Р ИСО 14155-2014 "Надлежащая клиническая практика", приказа Министерства здравоохранения Российской Федерации от 1 апреля 2016 г. N 200н "Об утверждении правил надлежащей клинической практики" (зарегистрирован Министерством юстиции Российской Федерации 23 августа 2016 г., регистрационный N 43357), Хельсинкской декларации Всемирной медицинской ассоциации (ВМА) об этических принципах проведения исследований с участием человека в качестве субъекта, декларированных на 64-ой Генеральной ассамблее ВМА, Форталеза, Бразилия, 2013 г.
Вышеуказанная практика оценки целесообразности применения лекарственных препаратов вне показаний, указанных в инструкции по медицинскому применению, является общепризнанной в мире. В текущих условиях распространения новой коронавирусной инфекции и ограниченности доказательной базы по лечению COVID-19, использование препаратов в режиме "off-label" для оказания медицинской помощи пациентам с COVID-19 базируется на международных рекомендациях, а также согласованных экспертных мнениях, основанных на оценке степени пользы и риска при использовании терапии в режиме "off-label".
Этиотропное лечение беременных, рожениц и родильниц
| КонсультантПлюс: примечание. Об организации оказания медицинской помощи беременным, роженицам, родильницам и новорожденным при новой коронавирусной инфекции COVID-19 см. Методические рекомендации утв. Минздравом России от 24.04.2020. |
Этиотропное лечение COVID-19 женщин в период беременности и кормления грудью в настоящее время не разработано. Рекомбинантный интерферон бета-lb, противомалярийные препараты противопоказаны к применению во время беременности. Однако в качестве этиотропной терапии возможно назначение противовирусных препаратов с учетом их эффективности против COVID-19 по жизненным показаниям. В остальных случаях следует учитывать их безопасность при беременности и в период грудного вскармливания.
Лечение должно быть начато как можно раньше, что в большей степени обеспечивает выздоровление. Противовирусные препараты беременным с тяжелым или прогрессирующим течением заболевания необходимо назначать и в более поздние сроки от начала заболевания.
При назначении противовирусных препаратов кормящим женщинам решение вопроса о продолжении грудного вскармливания зависит от тяжести состояния матери.
5.2. Патогенетическое лечение
Регидратация. При лечении COVID-19 необходимо обеспечивать достаточное поступление жидкости в организм. Восполнение суточной потребности в жидкости должно обеспечиваться преимущественно за счет пероральной регидратации. Суточная потребность в жидкости должна рассчитываться с учетом лихорадки, одышки, потерь жидкости при диарее, рвоте (в случае наличия у пациента таких симптомов). В среднем достаточное количество жидкости (1,5 - 2 литра в сутки и более, если нет противопоказаний по соматической патологии). При выраженной интоксикации, а также при дискомфорте в животе, тошноте и/или рвоте показаны энтеросорбенты (диоксид кремния коллоидный, полиметилсилоксанаполигидрат и другие).
У пациентов в тяжелом состоянии (отделения реанимации и интенсивной терапии) при наличии показаний проводится инфузионная терапия. Следует с осторожностью подходить к инфузионной терапии, поскольку избыточные трансфузии жидкостей могут ухудшить насыщение крови кислородом, особенно в условиях ограниченных возможностей искусственной вентиляции легких, а также спровоцировать или усугубить проявления ОРДС. Объем инфузионной терапии должен составлять 10 - 15 мл/кг/сут.
При проведении инфузионной терапии важное значение имеет скорость введения жидкости. Чем меньше скорость введения жидкости, тем безопаснее для пациента.
В условиях проведения инфузионной терапии врач оценивает суточный диурез, динамику артериального давления, изменения аускультативной картины в легких, гематокрита (не ниже 0.35/л). При снижении объема диуреза, повышении артериального давления, увеличения количества хрипов в легких, снижении гематокрита объем парентерально вводимой жидкости должен быть уменьшен.
Для снижения объема инфузионной терапии поддержание нутритивного статуса пациента при необходимости нужно проводить методом зондового питания с использованием стандартных и полуэлементарных смесей для энтерального питания. Питание должно быть частым и дробным для исключения переполнения желудка и уменьшения экскурсии легких.
В патогенезе ОРДС вследствие COVID-19 основную роль играет избыточный ответ иммунной системы со стремительно развивающимся тяжелым жизнеугрожающим синдромом высвобождения цитокинов. Проведенные исследования показали, что смертность при COVID-19 ассоциирована, в том числе с повышением уровня интерлейкина-6 (ИЛ-6). Потенциальная польза ингибиторов рецепторов интерлейкина 6 для пациентов с COVID-19 состоит в подавлении цитокинового шторма, который может быть более важным и длительно действующим фактором развития поражения легких, чем собственно вирусная инфекция. В настоящее время ингибиторы рецепторов ИЛ-6 тоцилизумаб и сарилумаб широко используются для лечения ревматоидного артрита. В КНР у пациентов с COVID-19 наиболее изучен препарат тоцилизумаб, который применялся при тяжелом респираторном дистресс-синдроме с признаками тяжелого жизнеугрожающего синдрома, высвобождения цитокинов и позволял у большинства достичь нормализации температуры тела, снижения выраженности клинических симптомов и потребности в кислороде уже после однократного введения препарата (400 мг внутривенно капельно). При применении препаратов блокирующих, провоспалительные цитокины, следует учитывать соотношение пользы и риска для больного. Анализ результатов ведения пациентов с тяжелым течением COVID-19 показал, что наиболее эффективно назначение препаратов из этой группы в максимально короткие сроки с 8-го по 14-й день от момента начала заболевания. Значимыми клинико-лабораторными признаками такого состояния могут быть: внезапное нарастание клинических проявлений через 1 - 2 недели от момента начала заболевания, сохраняющаяся или вновь появившаяся фебрильная лихорадка, выраженная лимфопения в общем анализе крови, снижение количества T- и B-лимфоцитов, значительное повышение уровня Д-димера (>1500) или его быстрое нарастание и/или высокие уровни интерлейкина-6 (>40 пг/мл) и/или повышение уровня C-реактивного белка более 75 мг/л, интерстициальное поражение легких. Противопоказаниями для назначения ингибиторов рецепторов ИЛ-6 является: сепсис подтвержденный патогенами, отличными от COVID-19; наличие сопутствующих заболеваний, связанных, согласно клиническому решению, с неблагоприятным прогнозом; иммуносупрессивная терапия при трансплантации органов; нейтропения (АКН) составляет менее 0,5 x 109; повышение уровня АСТ или АЛТ более чем в 5 раз превышает верхнюю границу нормы; тромбоцитопения <50 000/мм3.
Для лечения пациентов с COVID-19 со среднетяжелым и тяжелым течением рекомендовано включить препарат тоцилизумаб в дозе 4 - 8 мг/кг (средняя доза 400 мг); при частичном или неполном ответе эту дозу вводят повторно через 12 часов. Максимум 4 дозы с интервалом 12 часов.
Пациенты с тяжелым течением COVID-19 имеют высокий риск развития ДВС и венозной тромбоэмболии. Рекомендовано включать в схемы терапии таких пациентов препараты низкомолекулярного гепарина. Критерием назначения препаратов могут быть совокупные изменения в общем анализе крови (тромбоцитопения) и коагулограмме (повышение уровня Д-димера, протромбинового времени) или риск развития коагулопатии, который был стратифицирован по шкале сепсис-индуцированной коагулопатии (СИК). Диагностические критерии сепсис-индуцированной коагулопатии приведены в таблице N 1.
В исследованиях показано, что применение низкомолекулярного гепарина приводило в снижению числа летальных случаев: 28-дневная летальность пациентов, получавших гепарин, была ниже, чем у не получавших, в группе пациентов, имеющих риск по шкале СИК 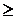 4 (40,0% против 64,2%, Р = 0,029) или уровень Д-димера в 6 раз выше верхней границы нормы (32,8% против 52,4%, Р = 0,017). Алгоритм мониторинга осложнений у пациентов с тяжелым течением COVID-19 и показания к назначению тоцилизумаба представлены в Приложении 6). С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2 - 4 мл в/м или в/в болюсно). С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).
4 (40,0% против 64,2%, Р = 0,029) или уровень Д-димера в 6 раз выше верхней границы нормы (32,8% против 52,4%, Р = 0,017). Алгоритм мониторинга осложнений у пациентов с тяжелым течением COVID-19 и показания к назначению тоцилизумаба представлены в Приложении 6). С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2 - 4 мл в/м или в/в болюсно). С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).
Таблица N 1 Диагностические критерии сепсис-индуцированной коагулопатии
| Параметр | Баллы | Диапазон значений |
| Тромбоциты (x 109/л) | < 100 | |
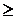 100 < 150 100 < 150
| ||
| МНО | > 1,4 | |
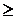 1,2 1,2 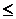 1,4 1,4
| ||
| Шкала SOFA | 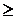 2 2
| |
| Общее количество баллов для СИК | 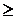 4 4
| |
Бронхолитическая ингаляционная терапия (с использованием небулайзера) с использованием сальбутамола, фенотерола, с применением комбинированных средств (ипратропия бромид+фенотерол) целесообразна при наличии бронхообструктивного синдрома.
Патогенетическое лечение у беременных, рожениц и родильниц
Жаропонижающим препаратом первого выбора является парацетамол, который назначается по 500 - 1000 мг до 4 раз в день (не более 4 г в сутки).
5.3. Симптоматическое лечение
- Симптоматическое лечение включает: купирование лихорадки (жаропонижающие препараты - парацетамол);
- комплексную терапию ринита и/или ринофарингита (увлажняющие/элиминационные препараты, назальные деконгестанты);
- комплексную терапию бронхита (мукоактивные, бронхолитические и прочие средства).
Жаропонижающие назначают при температуре выше 38,0 - 38,5 °C. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Наиболее безопасным препаратом является парацетамол.
Для местного лечения ринита, фарингита, при заложенности и/или выделениях из носа начинают с солевых средств для местного применения на основе морской воды (изотонических, а при заложенности - гипертонических). В случае их неэффективности показаны назальные деконгенстанты. При неэффективности или выраженных симптомах могут быть использованы различные растворы с антисептическим действием.
Симптоматическое лечение у беременных, рожениц и родильниц
Во время беременности (II и III триместры), в послеродовом и постабортном периоде возможно применение муколитических средств с помощью mesh-небулайзера (амброксол 2 - 3- мл с изотоническим раствором 2 мл 3 раза в день) и бронходилататоров (ипратропия бромид + фенотерол по 20 капель в 2 - 4 мл изотонического раствора 2 раза в день). Во время беременности (I, II и III триместры), в послеродовом и постабортном периоде в качестве бронходилататора также может применяться сальбутамол с помощью mesh-небулайзера (2,5 - 5 мг 2 раза в день).
Необходимым компонентом комплексной терапии является адекватная респираторная поддержка. Показатели сатурации кислорода должны определяться у всех беременных с клиникой острого респираторного заболевания и/или с пневмонией.
Показаниями для перевода ОРИТ при коронавирусной инфекции являются быстропрогрессирующая ОДН (ЧД > 25 в 1 мин, SpO2 < 92%, а также другая органная недостаточность (2 и более балла по шкале SOFA).
5.4. Антибактериальная терапия при осложненных формах инфекции
Выбор антибиотиков и способ их введения осуществляется на основании тяжести состояния пациента, анализа факторов риска встречи с резистентными микроорганизмами (наличие сопутствующих заболеваний, предшествующий прием антибиотиков и др.), результатов микробиологической диагностики.
У пациентов в тяжелом состоянии (ОРИТ) рекомендована комбинированная терапия: защищенные аминопенициллины (амоксициллин/клавуланат, амоксициллин/сульбактам), цефалоспорины III поколения (цефтриаксон, цефотаксим цефтаролина фосамил), в/в в комбинации с азитромицином или кларитромицином. Альтернативой является применение цефалоспоринов III поколения (цефтриаксон, цефтотаксим) в/в в комбинации с респираторным фторхинолоном (левофлоксацин, моксифлоксацин) в/в.
По данным предыдущих эпидемий гриппа (2009 - 2010 гг.) и вспышек коронавирусной инфекции (2004 г., 2012 г.) было показано увеличение частоты обнаружения инфицирования золотистым стафилококком, в том числе MRSA. Учитывая этот факт, у отдельных категорий пациентов (недавно перенесенные оперативные вмешательства, госпитализации или пребывание в доме престарелых, наличие постоянного внутривенного катетера, диализ) целесообразно эмпирическое назначение препаратов, обладающих антистафилококковой активностью (цефтаролина фосамил, линезолид, ванкомицин) в комбинации с азитромицином в/в или респираторным фторхинолоном в/в.
У пациентов с факторами риска инфицирования P. aeruginosa (длительная терапия системными ГК, сопутствующие хронические заболевания, муковисцидоз, вторичные бронхоэктазы, недавний прием системных антибиотиков) рекомендованы комбинация 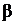 -лактамного антибиотика с антисинегнойной активностью (пиперациллин/тазобактам, меропенем, имипенем/циластатин, дорипенем) с ципрофлоксацином или левофлоксацином. Альтернативным вариантом может быть комбинация
-лактамного антибиотика с антисинегнойной активностью (пиперациллин/тазобактам, меропенем, имипенем/циластатин, дорипенем) с ципрофлоксацином или левофлоксацином. Альтернативным вариантом может быть комбинация 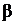 -лактамного препарата с антисинегнойной активностью с аминогликозидами II - III поколения и макролидами, либо респираторным фторхинолоном.
-лактамного препарата с антисинегнойной активностью с аминогликозидами II - III поколения и макролидами, либо респираторным фторхинолоном.
В соответствии с алгоритмом назначения антибактериальной терапии при COVID-19, предложенным итальянскими специалистами в начале 2020 года, при наличии перечисленных выше факторов риска инфицирования P. aeruginosa, без риска множественной резистентности (MDR) или экстремальной резистентности (XDR), рекомендованы цефалоспорины с антисинегнойной активностью (цефтазидим, цефипим), фторхинолоны (например, ципрофлоксацин, левофлоксацин), а при наличии риска MDR/XDR рекомендована карбапенем-сберегающая терапия (цефтолозан/тазобактам).
В случае клинической неэффективности, развитии нозокомиальных осложнений выбор режима антимикробной терапии осуществлять на основании выявления факторов риска резистентных возбудителей, анализе предшествующей терапии, результатов микробиологической диагностики (цефтолозан/тазобактам, пиперациллин/тазобактам, цефепим/сульбактам, меропенем, дорипенем, имипенем/циластатин, цефтазидим/авибактам, тигециклин, азтреонам, амикацин и др.).
Особенности антибактериальной терапии у беременных, рожениц и родильниц
При осложненных формах инфекции антибактериальная терапия должна быть назначена в течение первых 2 - 3 часов после госпитализации.
Пациенткам с тяжелым течением заболевания антибактериальные препараты вводятся внутривенно.
При вторичной вирусно-бактериальной пневмонии (наиболее вероятные возбудители - Streptococcus pneumoniae, Staphylococcus aureus и Haemophilus influenza) предпочтительнее использовать следующие схемы антибиотикотерапии:
- цефалоспорин III поколения 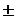 макролид;
макролид;
- защищенный аминопенициллин 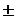 макролид;
макролид;
При третичной бактериальной пневмонии (наиболее вероятные возбудители - метициллинрезистентные штаммы Staphylococcus aureus, Haemophilus influenza) обосновано назначение следующих препаратов (в различных комбинациях):
- цефалоспорин IV поколения 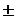 макролид;
макролид;
- карбапенемы;
- ванкомицин;
- линезолид.
К антибактериальным лекарственным средствам противопоказанным при беременности, относятся тетрациклины, фторхинолоны, сульфаниламиды.
Контроль кардиотоксичности при применении препаратов, применяемых в лечении COVID-19 (хлорохина, гидроксихлорохина, макролидов, фторхинолонов), представлены в Приложении 9.
5.5. Акушерская тактика при COVID-19
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации. При средней степени тяжести и тяжелом течении заболевания до 12-й недели гестации в связи с высоким риском перинатальных осложнений, связанных как с воздействием вирусной инфекции, так и эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса. При отказе пациентки от прерывания беременности необходима биопсия ворсин хориона или плаценты до 12 - 14-й недель или амниоцентез с 16 недель гестации для выявления хромосомных аномалий плода.
Прерывание беременности и родоразрешение в разгар заболевания сопряжено с увеличением показателя материнской летальности и большим числом осложнений: утяжеление основного заболевания и вызванных им осложнений, развитие и прогрессирование дыхательной недостаточности, возникновение акушерских кровотечений, интранатальная гибель плода, послеродовые гнойно-септические осложнения. Однако при невозможности устранения гипоксии на фоне ИВЛ или при прогрессировании дыхательной недостаточности, развитии альвеолярного отека легких, а также при рефрактерном септическом шоке по жизненным показаниям в интересах матери и плода показано экстренное абдоминальное родоразрешение (кесарево сечение) с проведением всех необходимых мероприятий по профилактике коагулопатического и гипотонического акушерского кровотечения.
В сроке беременности до 20 недель экстренное кесарево сечение можно не проводить, так как беременная матка в этом сроке не влияет на сердечный выброс. В сроке беременности 20 - 23 недели экстренное кесарево сечение проводится для сохранения жизни матери, но не плода, а в сроке более 24 недель - для спасения жизни матери и плода.
В случае развития спонтанной родовой деятельности в разгар заболевания (пневмонии) роды предпочтительно вести через естественные родовые пути под мониторным контролем состояния матери и плода.
Предпочтительным методом обезболивания является регионарная аналгезия при отсутствии противопоказаний. Противовирусная, антибактериальная, детоксикационная терапия, респираторная поддержка проводятся по показаниям.
Во втором периоде для профилактики развития дыхательной и сердечнососудистой недостаточности ограничить потуги. При необходимости быстрого окончания родов следует применить вакуум-экстракцию или акушерские щипцы.
|
|
|
© helpiks.su При использовании или копировании материалов прямая ссылка на сайт обязательна.
|